الفحص الأول أثناء الحمل: التوقيت والمعايير
دراسة الفحص الأولى أثناء الحمل هي مرحلة حاسمة وهامة للغاية. ينتظره جميع الأمهات المستقبلات بفارغ الصبر ، لأن هذا الفحص يجب أن يجيب على السؤال الرئيسي - هل كل شيء على ما يرام مع الطفل؟ متى وكيف يتم إجراء التشخيص ، وكذلك النتائج التي يمكن اعتبارها طبيعية ، سيتم مناقشتها في هذه المقالة.
ما هذا؟
الفحص قبل الولادة في بعض الأحيان يخيف النساء الحوامل لدرجة أن البعض يرفض الخضوع لمثل هذه الاختبارات. يتم تسهيل ذلك من خلال العديد من المنتديات للنساء في "وضع مثير للاهتمام" ، حيث يتم وصف جميع "أهوال" الفحص وتجربة الأمهات بالتفصيل.
في الواقع ، لا يوجد شيء خاطئ في هذا الاستطلاع. الفحص هو دراسة شاملة تهدف إلى تحديد المخاطر المحتملة للمرأة إنتاج طفل يعاني من اضطرابات وراثية.
يتكون المجمع من الموجات فوق الصوتية والدراسات المختبرية للدم الوريدي للمرأة الحامل.
ترجمت من الإنجليزية ، "الفرز" هو "الاختيار" ، "الفرز" ، "الفرز". يستخدم هذا المصطلح في الاقتصاد وعلم الاجتماع والمجالات الأخرى ، فالدواء ليس استثناءً. تمثل النساء الحوامل فئة خاصة من المرضى الذين يحتاجون إلى مقاربة خاصة وفحص طبي أكثر شمولاً. من المهم أن نفهم أن الفحص نفسه لا يكشف عن أي أمراض ، ولا يمكن إجراء أي تشخيص للأم أو طفلها الذي لم يولد بعد.
يكشف هذا الفحص الشامل فقط بين مجموع الأمهات المستقبليات من النساء اللاتي لديهن مخاطر في توليد طفل مصاب بعيوب نمو جسيمة ، وتشوهات وراثية أعلى من البقية. المخاطر العالية للولادة طفل مع الأمراض ليست عقوبة حتى الآن ، وفي معظم الحالات يكون الطفل بخير ، ولكن ينبغي فحص هؤلاء النساء بعناية أكبر.
في المجموع ، خلال فترة الحمل ، ستحصل المرأة على ثلاثة عروض من هذا القبيل - في الثلث الأول من الحمل ، في الثلث الثاني والثالث. الفحص الأول أثناء الحمل يعتبر الأكثر أهمية وغنية بالمعلومات.
منذ وقت ليس ببعيد ، منذ حوالي عقدين من الزمن ، كان من الصعب للغاية على أطباء التوليد تحديد جنس الطفل الذي لم يولد بعد ، وظلت الأمراض التنموية للطفل في بعض الأحيان سرية وراء سبعة أختام حتى الولادة. منذ عام 2000 ، تم إجراء فحص شامل للفحص للأمهات الحوامل في بلدنا ، مما قلل من عدد الأطفال الذين يولدون بأمراض خطيرة مثل متلازمة داون ، متلازمة تيرنر.
التشخيص هو خالية تماما للمريضجميع النساء الذين سجلوا للحمل تتلقى إحالة إليها. النتائج ليست دليلًا للعمل الفوري. إذا تم التأكيد لاحقًا على أن الطفل مريض حقًا ، فسيتم إعطاء المرأة اتجاهًا لإنهاء الحمل وفقًا للمؤشرات الطبية.
استفد من هذه الفرصة أو ادخر وأنتج طفلًا "خاصًا" - فقط المرأة هي التي ستقرر ؛ لن يجبرها أحد على اتخاذ أي قرار.
أهداف
الغرض الرئيسي من الفحص قبل الولادة هو تحديد النساء الحوامل المعرضات للخطر. لا تزال الطبيعة ، بطبيعة الحال ، أكثر حكمة وتطوراً من الإنسان وجميع إنجازاته ، وبالتالي لا يمكن لأحد ، ولا حتى الطبيب الأكثر خبرة ، ولا يمكن للتشخيص الحديث أن يتنبأ بكل التشوهات المحتملة للطفل. لذلك ، تقتصر قائمة المشاكل التي يتم "حسابها" أثناء عملية الفحص الأولى على عدد قليل فقط من الأمراض والظروف الخطيرة. يكشف الفحص الأول ، على وجه الخصوص ، عن احتمال حدوث مثل هذه الأمراض.
متلازمة إدواردز
إنها واحدة من أخطر التشوهات الخلقية. سبب حدوثه يكمن في التثلث الصبغي 18 كروموسومات. إن احتمالية تطورها لها علاقة واضحة بسن المرأة الحامل - في النساء فوق سن 40 عام يكون خطر إنجاب طفل مصاب بهذا التشخيص أكبر. بشكل عام ، لا يُعتبر المرض شائعًا ، عند الأمهات "المرتبطات بالعمر" ، يكون الخطر حوالي 0.7٪.
هذا لا يعني أن متلازمة إدواردز لا يمكن تهديدها إلا من قبل أطفال النساء الحوامل المصابات بمتطلبات مسبقة نظرًا لعمرهن ، وقد يكون لدى الفتيات الصغيرات كروموسوم مفرط في الزوج الثامن عشر ، خاصةً إذا كان لديهن مرض السكري.
عند الرضع ، يوجد انخفاض في الوزن عند الولادة وتشوه في عظام الوجه والكرمة ، لديهم فتحة فموية صغيرة بشكل غير طبيعي ، آذان متغيرة بشدة ، ويمكن أن تكون الممرات السمعية غائبة تمامًا. في 60 ٪ من الحالات هناك عيب في القلب. تقريبا كل طفل مصاب بمتلازمة إدواردز لديه قدم منحنية بشدة ، ويلاحظ نوبات متشنجة ، وهناك تشوهات في تطور المخيخ. مثل هؤلاء الأطفال متخلفون عقليا ، وتصنف الأمراض وفقا لنوع القلة.
تموت الغالبية العظمى من الأطفال المصابين بهذه المتلازمة في غضون الأشهر الثلاثة الأولى من لحظة الولادة. حتى السنة يمكن أن يعيش فقط 3-5 ٪ من الأطفال. علم الأمراض غير قابل للشفاء ، لا يخضع للتصحيح.
متلازمة تيرنر
الاسم الكامل للمرض هو متلازمة شيريفسكي تيرنر. يحدث خلل الكروموسومات في الكروموسوم X. مثل هؤلاء الأطفال يولدون قصيرا ، مع الطفولية الجنسية ، وكذلك بعض الطفرات الجسدية. الحمل مع مثل هذا الطفل يحدث دائما تقريبا في الخلفية. التسمم الحاد والتهديد المستمر بالانقطاعالولادة غالبا ما تكون سابقة لأوانها.
لا يصاحب هذا المرض غياب الغدد التناسلية أو تخلفها فحسب ، بل وأيضًا عيوب متعددة في العظام - قد تغيب الكتائب الموجودة في الأصابع ، وتكون مفاصل الكوع منحنية ، والمفاصل مشدودة ، وهناك مشاكل في العمود الفقري. مثل معظم أمراض الكروموسومات ، هذه المتلازمة لها عيوب في القلب وأوعية كبيرة. يتطور التخلف العقلي في نوع الطفولة ، ويتم الحفاظ على ذكاء معظم الأطفال.
متلازمة كورنيليا دي لانج
إنه مرض وراثي فيه الطفرات الجينية NIPBL. وبسبب هذا ، فقد تشوه الطفل عظام الجمجمة والوجه ، وليس هناك ما يكفي من الأصابع على المقابض ، وهناك تخلف عقلي شديد. في المتلازمة ، غالبًا ما تُلاحظ مشاكل الوظائف البصرية والسمعية ، وتؤثر التشوهات الشديدة على الكلى والجهاز القلبي الوعائي والكبد والجهاز التناسلي.
يميل الأطفال إلى النوبات المتشنجة ، ولا يمكن للأطفال التحكم في تحركاتهم ، وغالبًا ما يتسببون في إصابات لأنفسهم. حسب نوع الاضطراب العقلي ، الأتباع ذوو الإعاقة حتى من أبسط النشاط العقلي.
في 20٪ فقط من هؤلاء الأطفال ، يستمر المرض دون ظهور مظاهر حركية نفسية جسيمة ، ولكن حتى هؤلاء الأطفال يتميزون بأمراض تطور العظام والأعضاء الداخلية.
متلازمة داون
هذا هو أمراض الكروموسومات الأكثر شيوعًا ، حيث يوجد كروموسوم إضافي في 21 زوجًا. وبعبارة أخرى ، فإن النمط النووي للطفل يحتوي على 47 كروموسومات ، في حين يجب أن يكون للطفل السليم 46 شخصًا بالضبط. مثل هؤلاء الأطفال لديهم وجه يتغير بشكل خاص - إنه تملق ، العنق قصير ، الجزء الخلفي من الرأس مسطح.أربعة من كل عشرة أطفال يولدون بهذه المتلازمة لديهم عيوب في القلب والأوعية الدموية ، وثلاثة أطفال لديهم الحول الخلقي.
ليس من دون سبب ، فإن علم الوراثة يعتقد أن احتمال إنتاج طفل مصاب بمتلازمة داون أكبر لدى النساء اللائي يتزايد عمرهن. على سبيل المثال ، لدى المرأة الحامل الشابة البالغة من العمر 24 عامًا خطرًا أساسيًا يبلغ 1: 1500 ، إذا كانت الأم الحامل تبلغ من العمر 28-29 عامًا ، فإن الخطر يزيد إلى 1: 1000. يجب أن تتذكر النساء الحوامل اللائي تزيد أعمارهن عن 35 عامًا أن خطر الإصابة يكون 1: 214. بعد 45 ، يكون الاحتمال الاعلى هو 1:19.
هذا يعني أن أحد الأطفال الـ 19 المولودون لسيدات بعد 45 عامًا يولد بتشخيص مخيب للآمال.
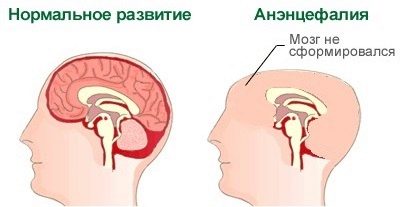
عيوب الأنبوب العصبي (دماغ)
يمكن أن "يتراكم" هذا العيب بسبب الآثار الضارة أو السامة على الكائن الحي للأم في بداية الفترة التي يولد فيها الطفل. يعرف العلم بالتأكيد هذه الفترات - هذه هي الفترة بين الأسبوعين الثالث والرابع من الحمل.
تظهر العيوب التخلف في نصفي الكرة المخية أو غيابها الكامل، في بعض الأحيان في عداد المفقودين وعظام الجمجمة. وبالتالي ، فإن الطفل ببساطة ليس لديه رأس. هذا العيب هو 100 ٪ قاتلة. معظم الأطفال يموتون في الرحم ، والبعض منهم يستطيعون العيش من أجل الولادة ، لكنهم غير متجهين لحياة طويلة وسعيدة.
تحدث الوفاة في الساعات الأولى بعد الولادة ، وفي كثير من الأحيان يمكن للطفل "الصمود" لعدة أيام.
متلازمة سميث ليملي-أوبيتز
حالة النقص الخلقي لإنزيم معين هي 7-ديهيدروكوليستيرول اختزال ، وهو المسؤول عن إنتاج الكوليسترول. نتيجة لذلك نقص الكوليسترول في الدم جميع الأجهزة والأجهزة تبدأ في المعاناة على المستوى الخلوي ، لأن المادة ضرورية للغاية للخلية الحية. يتم تحديد شدة المرض لدى الطفل حسب طبيعة النقص.
مع انحراف طفيف ، يبدو الطفل مشاكل عقلية متوسطة ، ومع وجود نقص خطير ، يصاحب المرض عيوب جسيمة على المستويين الجسدي والعقلي.
خصوصية هؤلاء الأطفال حديثي الولادة - تقلص الدماغ يعاني الكثيرون من مرض التوحد وعظامهم وأوتارهم مشوهة ، وهناك عيوب في الأعضاء الداخلية ، وقد تتعرض الرؤية والسمع لضعف. يؤدي نقص الجين DHCR7 إلى نقص إنزيم مهم.
هذا المرض بحد ذاته نادر الحدوث ، ولكن تم تضمين المتلازمة في الفحص لسبب ما - كل شخص بالغ الثلاثين حاملة لجين DHCR7 المتحور. والسؤال الوحيد هو ما إذا كانت أمي أو أبي ستعطي هذا الجين لطفله أم لا.
ثلاثي المولي غير ثلاثي
يحدث اضطراب وراثي جسيم يرتبط بتغيير في عدد الصبغيات في أي زوج ، تلقائيًا "وفقًا لإرادة الطبيعة الأم". لا الأم ولا الأب يتحملان مسؤولية حقيقة أنه بدلاً من 23 زوجًا ، يضع الطفل 46 أو 69. لا توجد طريقة للعيش مع مثل هذا النمط النووي ، لذا فإن معظم الجنين يموت حتى في الرحم ، ولكن هناك اختلافات ممكنة - يولد الفتات ، لكنه يموت بعد بضع ساعات ، ويولد الفتات ويموت في غضون بضعة أيام.
يمكن أن تحدث الأمراض حتى عندما يكون كلا الوالدين يتمتعان بصحة جيدة وليسا حاملين للأمراض الوراثية.
يمكن أن تكون المحاولة اللاحقة لتخيل طفل في هذا الزوج ناجحة تمامًا ، واحتمال تكرار التريبودليا غير المولي منخفض للغاية.
متلازمة باتو
تطور هذا المرض يؤدي إلى كروموسوم إضافي في الزوج 13 ، لذلك يطلق عليه أيضًا التثلث الصبغي 13. يرى الأطباء وجود علاقة واضحة بين حدوث تشوهات الكروموسومات وعمر الأم. تزداد المخاطر مع زيادة عمر الحامل.
تحدث متلازمة مع عيوب النمو الجسيمة - الطفل قد تشوهت عظام الوجه ، والدماغ لديه حجم صغير جدا. قد تكون متخلفة أو حتى أجهزة متخلفة من الرؤية والسمع. في كثير من الأحيان يوجد ما يسمى بالكرلوبيا ، عندما يكون للطفل عين واحدة فقط ، تقع في وسط الجبهة. قد يكون هناك شقوق متعددة في عظام الوجه.
تترافق المتلازمة مع تشوهات في الأعضاء الداخلية ، بالإضافة إلى اضطرابات غير قابلة للتصحيح في الجهاز العصبي المركزي. يموت الكثير من الأطفال في الأشهر الأولى بعد الولادة ، ولا يتمكن سوى عدد قليل منهم من العيش حتى عمر 5-7 سنوات ، وهم أغبياء عميقون ، أو يتعلمون أو رعاية ذاتية ، ويتم استبعاد الاهتمام بمثل هذا الطفل تمامًا.
بعد إدخال الفحص الإلزامي ، عدد الأطفال الذين يولدون مع هذه الأمراض ، تمكنت من الحد بشكل كبير. لذلك ، حتى عام 2000 ، وُلد واحد من 700 طفل مصاب بمتلازمة داون ، وبعد أن علم الأطباء إثبات المخاطر ، يعاني واحد من كل 1200 مولود جديد من هذا المرض ، وقرر معظم الآباء أنفسهم بذلك ، لأنهم في الآونة الأخيرة تغيرت المواقف تجاه الأطفال "المشمسين" في المجتمع ، وبعض الأمهات يحتفظن بوعي بالحمل ، حتى مع العلم أنه يجب أن يكون لديهن مثل هذا الطفل المميز.
لا يكشف تشخيص ما قبل الولادة عن الأمراض ، ولكن فقط بعض علامات العيوب المحتملة ، يمكن لطرق التشخيص الأخرى أن تثبت الحقيقة التي سنناقشها أدناه.
مجموعة المخاطر
يمكن أن يحدث أحد الأمراض المذكورة أعلاه بشكل مطلق في أي امرأة ، ولكن هناك ما يسمى مجموعات الخطر. وهي تشمل الأمهات المستقبليات ، اللائي تزيد احتمالية حدوث مشاكل وراثية للجنين عن تلك التي لدى الآخرين.
لذلك ، من بينها:
- الجنس الآخر المتأخر (إذا كان حاملاً فوق 35 عامًا) ؛
- النساء الحوامل اللائي سبق لهن الإجهاض بسبب تشوهات الجنين الصبغي ، وكذلك النساء اللائي وضعن أطفالاً يعانون من أمراض وراثية ؛
- الفتيات والنساء اللائي لديهن تاريخ بأكثر من إجهاضين ، واحدة تلو الأخرى ؛
- النساء الحوامل اللائي استمرن ، بسبب الجهل أو لأسباب أخرى في بداية الحمل ، في تناول الأدوية التي يُمنع تناولها أثناء الحمل ؛
- النساء الحوامل من قريب الدم ؛
- النساء الحوامل من الحيوانات المنوية المانحة ؛
- النساء اللائي ليس لديهن معلومات حول الحالة الصحية لأبي الطفل وليس لهن اتصال به ؛
- النساء العاملات في ظروف خطرة ، خاصة إذا كان عملهن مرتبطًا بالتعرض للإشعاع ، وكذلك النساء اللائي يعمل رجالهن في مثل هذه الظروف ويتعرضن للإشعاع ؛
- نساء لهن تاريخ عائلي في أن يكون لديهن أقارب مصابون بأمراض وراثية ، وكذلك النساء اللائي لدي أزواجهن مثل هؤلاء الأقارب.
إذا حملت فتاة في سن مبكرة الطفل المرغوب فيه من رجل يتمتع بصحة جيدة ، فإن مخاطر حدوث حالات شذوذ أقل ، لكن لا يمكن استبعادها على الإطلاق. هذا هو السبب في أنه من المهم عدم رفض الخضوع لهذا الفحص.
على الرغم من حقيقة أن الفحص إلزامي للجميع ، إلا أن جميع الإجراءات لا تتم إلا بموافقة المرأة الحامل ، وإذا لم يكن هناك أي إجراء ، فإنه يجب فحص الأم المستقبلة بالقوة ، حتى لو كانت في خطر ، فلن يقوم أحد بذلك.
مواعيد
يتم الفحص الأول قبل الولادة في فترات محددة بدقة - من 11 إلى 13 أسبوعًا من الحمل. يجب أن يكون مفهوما أن المرأة يمكن أن تحصل على إحالة للاختبارات والموجات فوق الصوتية في الأسبوع الحادي عشر (10 أسابيع كاملة التوليد) وفي الأسبوع الرابع عشر (في 13 أسبوعا كاملا). في وقت لاحق ، لا يتم إجراء مسح فحص الأثلوث الأول ، حيث أن محتوى المعلومات الخاص ببعض العلامات والمؤشرات مرتفع فقط في الفترة المحددة.
أسابيع التوليد ليست الأسابيع التي مرت منذ الحمل ، كما تعتقد بعض النساء الحوامل عن طريق الخطأ. هذه المرة انقضت من اليوم الأول من آخر الحيض. وهكذا ، أسابيع التوليد هو مصطلح من الحمل + حوالي 2 أسابيع. هذا يعني أنه في وقت الفحص ، سيكون الجنين حوالي 9-11 أسبوعًا من الحمل.
يتم إصدار الإحالة من قبل طبيب لديه امرأة حامل مسجلة. إذا كانت امرأة حصلت مسجلة بعد 13 أسبوعًا ، لا يتم إجراء الفحص الأول له ، وتقع المسؤولية الكاملة عن الأمراض المحتملة التي لم يتم كشفها على الطفل على أكتافها.
تدريب
الفترة التي يتم خلالها إجراء الفحص الأول ليست طويلة ، وبالتالي ليس من السهل على الأطباء فحص طفل صغير. يمكن أن تؤثر مجموعة متنوعة من الأشياء على نتائج الفحص - من درجة حرارة الأم إلى العادات السيئة مثل التدخين أو شرب الكحول. إذا لم تحصل المرأة الحامل على قسط كافٍ من النوم ، فهي في حالة عصبية شديدة ، وتعاني من التسمم ، وقد يؤثر ذلك أيضًا على النتيجة النهائية ، ولا سيما معايير فحص الدم.
يشمل التحضير للدراسة الأولى تقييماً للرفاه العام. يجب على المرأة إخبار طبيبها بما تشعر به ، وما إذا كان نومها كافيًا ، أو ما إذا كانت هناك علامات التعب ، أو الأمراض المعدية ، أو البرد.
من أجل أن تكون نتائج الموجات فوق الصوتية أكثر دقة ، ويمكن للطبيب فحص الفتات بشكل أفضل ، يجب أن تكون المرأة قادرة على تفريغ الأمعاء والمثانة عدة ساعات قبل زيارة غرفة الموجات فوق الصوتية. للقضاء على الغازات المعوية يجب أن تأخذ جرعة. "سيميثيكون" أو "Espumizan». إذا كان هناك الكثير من الغاز ، يمكن للأمعاء المتورمة أن تضغط على أعضاء الحوض ، وهذا بدوره يجعل من الصعب تشخيصه.
غالبًا ما يتم إجراء الموجات فوق الصوتية في هذه الفترة بطريقة عبر المهبل ، وبالتالي لا تحتاج إلى ملء المثانة مسبقًا.
الأكثر استعدادا لفحص الدم ، ل أي عامل يمكن أن يؤثر على البحوث الكيميائية الحيوية. قبل الفحص ببضعة أيام ، يوصى باتباع نظام غذائي ضئيل للمرأة ، وهو يستبعد تمامًا الأطعمة الدهنية والمقلية والتوابل والأطعمة المدخنة والأطعمة المالحة والمخللة. لتقليل انتفاخ البطن في الأمعاء ، من الضروري أيضًا الامتناع عن تناول عدد كبير من الخضروات النيئة ، من الملفوف بأي شكل من الأشكال ، من البقوليات ومنتجات الألبان الدهنية ، من المخابز والحلويات.
لا يمكنك تناول الطعام قبل العملية. يجب ألا تتجاوز الوجبة الأخيرة 6 ساعات قبل الاختبار.
الإجراء ل
لا يُعد فحص الأثلوث الأول هو الأكثر إفادة عن الفحوصات الثلاثة السابقة للولادة ، بل هو الأكثر صرامة أيضًا. يجب أن يتم ذلك في تسلسل محدد. من المهم إجراء كل من الاختبارات المعملية والتشخيص بالموجات فوق الصوتية في نفس اليوم مع فارق زمني بسيط.
في الوقت المحدد (عادة هذا الصباح ، لأنك يجب أن تأتي على معدة فارغة) ، تأتي المرأة إلى المشاورة وتذهب أولاً إلى مكتب أخصائي أمراض النساء والتوليد. هناك تنتظر ملء نموذج تشخيصي خاص يتم فيه إدخال البيانات اللازمة للإسقاطات الوراثية. سيتم توضيح المزيد من الحقائق في النموذج ، وكلما زادت دقة التوقعات.
تشمل المعلومات التشخيصية عمر المرأة وشريكها ، وزن المرأة الحامل ، الطول ، تاريخ الولادة. تأكد من تضمين جميع حالات الحمل التي كانت قبل الحالية ، وكذلك نتائجها. إذا كانت هناك حالات إجهاض ، فعليك الإشارة إلى سبب حدوثها ، إذا كانت معروفة وموثوقة بنتائج الخزعة.
إذا كانت المرأة قد أنجبت من قبل أطفالًا يعانون من متلازمات الكروموسومات والتشوهات الخلقية ، تتم الإشارة إلى هذه المعلومات أيضًا ، وكذلك وجود الأقارب المصابين بأمراض وراثية.
إذا كانت المرأة الحامل تدخن أو تستخدم الكحول أو المخدرات ، فينبغي الإشارة إلى هذه الحقيقة أيضًا ، لأن مثل هذه العادات السيئة لا يمكن أن تؤثر في تكوين الدم. يتم إدخال جميع الأمراض المزمنة التي تصاب بها الأم الحامل في شكل التشخيص في النموذج التشخيصي.
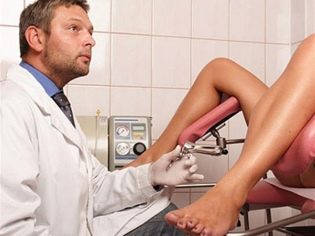
بعد ذلك ، يتم إرسال المرأة الحامل إلى الموجات فوق الصوتية أو إلى غرفة العلاج. لا توجد توصيات واضحة بشأن ما يجب اتباعه ، فغالبًا ما تبدأ الاستشارات الروسية بالتشخيص بالموجات فوق الصوتية ، ثم تأخذ على الفور دمًا من امرأة حامل للتحليل الكيميائي الحيوي. يمكن إجراء الموجات فوق الصوتية ليس فقط عبر المهبل ، ولكن أيضًا عبر البطن ، مع وجود مستشعر أعلى البطن ، إذا كانت المرأة لديها بنية رفيعة ورؤية من خلال جدار البطن الأمامي ليست صعبة.
يتم عرض المستشعر المهبلي من خلال الجدار المهبلي بداخله ؛ وهذه الطريقة هي الأكثر تفضيلًا في الأشهر الثلاثة الأولى عمومًا وللنساء اللائي يتعرضن لخطر الإجهاض بشكل خاص ، لأنه يسمح ، بالإضافة إلى الطفل ، فحص بالتفصيل حالة قناة عنق الرحم.
دم مأخوذ من الوريد بالطريقة التقليدية جميع الأدوات والأنابيب قابلة للتصرف ، معقمة. يتم إعطاء نتائج الموجات فوق الصوتية للمرأة على الفور ، فإن نتائج اختبارات الدم المعملية يجب أن تنتظر عدة أيام أو حتى أسابيع.
تتلقى امرأة استنتاجًا عامًا حول الفحص مع المخاطر المحسوبة لتشوهات الجنين بعد الانتهاء من اختبارات الدم ، نظرًا لأن الفحص بالموجات فوق الصوتية لا يتم النظر فيه بشكل منفصل عن البيانات المختبرية.
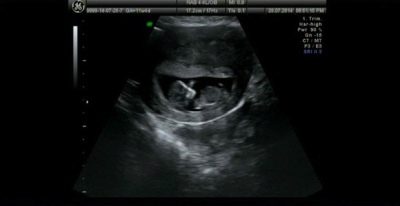
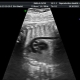
ما يمكن رؤيته على الموجات فوق الصوتية؟
في الموجات فوق الصوتية أثناء الفحص الأول ، ستكون المرأة قادرة على رؤية طفلها. بالنسبة للكثيرين - هذا هو الاجتماع الأول مع الفتات. إن الطفل الذي توقف عن أن يصبح جنينًا ، وأصبح جنينًا ، سيكون قادرًا على إرضاء والدته بنبض قلبه بصوت عالٍ وإيقاعي ، ليُظهر لها مدى تعلّمه التحرك ، رغم أنها لا تزال لا تشعر بذلك. على الموجات فوق الصوتية في نهاية الثلث الأول من الحمل ، يمكنك تحديد عدد الثمار ، وصلاحيتها ، وميزات التطور.
تساعدك أحجام الجنين على التنقل في التواريخ المحددة وحساب تاريخ التسليم المقدّر.
يُظهر الماسح الضوئي عالي الدقة بالموجات فوق الصوتية في الوقت الحالي رأس الجنين ووجهه وذراعيه وساقيه وأصابعه ومداراته. سيكون الطبيب قادرًا على فحص المشيمة ، الحبل السري ، وتقييم حالة الرحم والأنابيب ، السائل الأمنيوسي. ستساعد العديد من علامات الأمراض الوراثية في استنتاج ما إذا كان الطفل لديه احتمال الإصابة بأمراض الكروموسومات الخلقية.
من خلال مراجعة مواتية وآلة جيدة ، يمكن للطبيب من الناحية النظرية اكتشاف جنس الطفل ، ولكن لا يوجد ما يضمنه ، لأن الفروق الجنسية بين الأولاد والبنات خلال فترة الحمل هذه ليست واضحة تمامًا.
تحديد الجنس غير مدرجة في قائمة الأسئلة التي تهم الأطباء أثناء الفحصهذا هو السبب في أن المرأة سوف تضطر لدفع ثمن هذه الخدمة بمعدلات لتوفير الخدمات المدفوعة للمنظمة الطبية التي يتم تشخيصها. الاستثناءات الوحيدة هي الحالات التي يعتمد فيها الرفاه الجيني للطفل على الجنس. على سبيل المثال ، يحدث الهيموفيليا فقط في الأولاد.
إذا كانت المرأة مصابة بهذا المرض ، فإن احتمال نقله إلى ابنه يكون مرتفعًا ، وبالتالي فإن تحديد الهوية الجنسية له قيمة تشخيصية.
تفسير نتائج الموجات فوق الصوتية
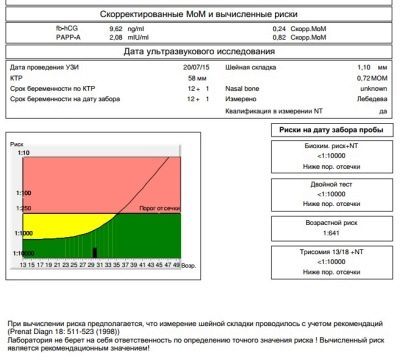
يتم تسجيل كل ما يراه الطبيب المشخص على شاشة الماسح الضوئي بالموجات فوق الصوتية في بروتوكول أبحاث الفحص. إنه يشير إلى المعلومات الأساسية عن الطفل. الأبعاد الرئيسية التي تجعل من الممكن الحكم على صحة الطفل ، وكذلك التاريخ الدقيق للحمل هي الحجم الجنيني للعصع (قطع بصري من العصعص إلى تاج الرأس مع أكبر امتداد) ، وحجم ثنائي المتغير (المسافة بين العظم الصدغي ، والحجم المستعرض للرأس). مقدر معدل ضربات القلب ، وكذلك النشاط الحركي للجنين.
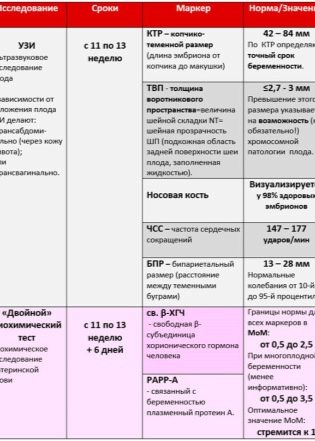
العلامات الأكثر تحديداً التي يمكن أن تصبح علامات غير مباشرة على العيوب التنموية الجسيمة للحس الوراثي هي TVP - سماكة مساحة العنق وطول عظام الأنف. ويولى اهتمام خاص لهاتين المعلمتين. المعدلات والأخطاء المسموح بها للفحص الأول هي كما يلي.
حجم الجداري النسبي (KTP) - القيم المتوسطة:
القيمة العددية لل CTE ، مم | يتوافق مع فترة الحمل (الأسبوع + اليوم) |
33 | 10+1 |
34-35 | 10+2 |
36 | 10+3 |
37 | 10+4 |
38 | 10+5 |
39 | 10+6 |
40-41 | 11 أسبوعا بالضبط |
42 | 11+1 |
43-44 | 11+2 |
45-46 | 11+3 |
47 | 11+4 |
48 | 11+5 |
49-51 | 11+6 |
52 | 12 أسبوعا بالضبط |
53-54 | 12+1 |
55-57 | 12+2 |
58-59 | 12+3 |
60-61 | 12+4 |
62-63 | 12+5 |
64-65 | 12+6 |
66-67 | 13 أسبوعا بالضبط |
68-69 | 13+1 |
70-71 | 13+2 |
72-73 | 13+3 |
74-75 | 13+4 |
75-78 | 13+5 |
79-81 | 13+6 |
انخفاض في CTE قد يشير إلى أن مدة المرأة تم تسليمها مع وجود خطأ ، وهذا قد يكون ، على وجه الخصوص ، بسبب الإباضة المتأخرة. إذا كانت المؤشرات بهذا الحجم متأخرة قليلاً عن القاعدة ، فلا يوجد شيء ينذر بالخطر حيال ذلك ، فقط الأطباء سوف يلاحظون نمو الطفل عن كثب.ومع ذلك ، إذا كان التناقض مع المعايير ينشأ لأكثر من 10 أيام من الفترة الفعلية ويظهر من خلال قياسات الموجات فوق الصوتية ، فيمكننا عندئذٍ التحدث عن تخلف نمو الجنين ، وكذلك المشكلات الوراثية المحتملة التي يكون فيها تكوين الطفل بطيئًا وغير صحيح.
الحجم ثنائي الاتجاه (BPR) - القواعد والخيارات:
مدة الحمل (أسابيع التوليد) | BPR - المعدل المتوسط ، مم | BPR - الاهتزازات المسموح بها ، مم |
10-11 أسبوع | غير محدد | غير محدد |
11-12 أسبوع | 17 | 13-21 |
12-13 أسبوع | 21 | 18-24 |
13-14 أسبوع | 24 | 20-28 |
لا يتم تحديد الحجم ثنائي الاتجاه في فحص الفحص الأول من قبل جميع الأطباء وليس في جميع الحالات. في الأسبوع الحادي عشر ، يصعب سحب هذا الحجم. غالبًا ما يشير التأخر القوي بهذا الحجم من معيار عمر الحمل إلى تباطؤ في نمو الطفل بسبب العوامل الضارة التي تؤثر على الطفل والأم - العادات السيئة والأمراض المزمنة للمرأة وقصور المشيمة وسوء التغذية للأم وكذلك الأدوية والسموم والسموم - كل هذا يمكن أن يؤدي إلى تأخر النمو داخل الرحم.
يقول فائض المقطع العرضي بين العظام الزمنية أحيانًا عن الوقت الخطأ للحمل. يحدث هذا الموقف عند النساء اللائي يعانين من دورة غير منتظمة ، ولا تتذكر تاريخ آخر الحيض ، وكذلك النساء اللاتي لديهن الإباضة المبكرة.
محيط الرأس - عادي:
مصطلح التوليد | محيط الرأس طبيعي ، مم | غاز العادم - الاهتزازات الطبيعية مقبولة ، مم |
10 أسابيع | لا يتم تنفيذ القياسات ، البيانات غير متوفرة. | لا يتم تنفيذ القياسات ، البيانات غير متوفرة. |
11 أسبوع | 63 | 53-73 |
12 أسبوع | 71 | 58-84 |
13 أسبوع | 84 | 73-96 |
معدل ضربات القلب - المتوسط:
الولادة (أسابيع كاملة) | معدل متوسط الموارد البشرية | الموارد البشرية - مجموعة ممكنة من الطبيعي |
10 أسابيع | 170 | 161-179 |
11 أسبوع | 165 | 153 -177 |
12 أسبوع | 162 | 150-174 |
13 أسبوع | 159 | 147-171 |
علامات تشوهات الكروموسومات - TVP وعظام الأنف:
مدة في أسابيع + أيام | TVP العادي ، مم | TVP - الخيارات القياسية ، مم | طول عظم الأنف - طبيعي ، مم | طول عظم الأنف - خيارات ، مم |
10+0 -10+6 | 1,5 | 0,8 -2,2 | 1,1 | 1,6-2,7 |
11+0 – 11+6 | 1,6 | 0,8-2,4 | 2,3 | 1,8-2,9 |
12+0 – 12+6 | 1,6 | 0,8 -2,5 | 2,4 | 1,8-3,1 |
13+0 – 13+6 | 1,7 | 0,8 -2,7 | 2,7 | 1,9-3,4 |
14+0 | 1,8 | 0,8 -2,8 | 3,5 | 2,7-4,2 |
سمك مساحة ذوي الياقات البيضاء هو حجم طية الرقبة من الجلد إلى أنسجة العضلات والعظام. تتميز العديد من التشوهات الصبغي بالوذمة ، ومن السهل فحصها في منطقة السطح الخلفي للرقبة. يعتبر المؤشر ذا صلة فقط خلال الفحص الأول.
حالما تنتقل المرأة إلى أسبوع التوليد الخامس عشر (14 كاملًا) ، لم يعد هناك أي معنى في حجم طية طوق العنق.
بالنسبة للأمهات المستقبليات ، اللاتي يشعرن بالقلق الشديد بشأن TVP ، يمكن اعتبار الحقائق المثيرة للاهتمام بمثابة طمأنة - لا تشير كل الزيادة في حجم TVP إلى أن الطفل مريض. لذلك ، تم تشخيص 7 ٪ فقط من الأطفال ، الذين TVP في هذا الوقت كان أعلى من المعتاد (ضمن 3.5-3.8 مم) ، في وقت لاحق مع متلازمة داون. ولكن عندما تتجاوز النسبة المعيارية 8 مم ، إذا كان TBP يتراوح من 9 إلى 10 مم ، فإن أكثر من نصف الأطفال أثناء الفحص الإضافي كانوا مصابين بمتلازمة كروموسومية.
قد لا يتم قياس عظام الأنف في بداية الفحص (من 10 إلى 11 أسبوعًا) على الإطلاق ، فهي صغيرة جدًا ، لذلك قد يشير الطبيب ببساطة أن يتم تحديد العظام معين. ولكن منذ 12 أسبوعًا ، يخضع الحجم لصياغة أكثر دقة.
بسبب حقيقة أن العديد من الأمراض الوراثية ومتلازمات تميل إلى تسطيح الوجه وتشوه عظام الوجه والقحفي ، فإن طول بذور الأنف له قيمة تشخيصية مهمة.
لا ينبغي أن تقلق الأمهات الحوامل وأن يشعرن بالتوتر إذا كانت عظام الأنف أقل بقليل من المعتاد ، وربما يكون لدى والد الطفل المستقبلي أنوف صغيرة. انحراف كبير ، وكذلك الغياب التام للعظام الأنفية (عدم تنسج) - مرة أخرى ليست سببا للهلع. تتطلب هذه الأحكام فحصًا إضافيًا ، فمن الممكن في الفحص بالموجات فوق الصوتية التالي ، في مركز آخر ، على جهاز آخر أكثر حداثة ، سيكون الطبيب قادرًا على رؤية عظام الأنف ، وستتوافق أحجامها تمامًا مع القاعدة.
حتى إذا كانت نتائج الموجات فوق الصوتية لا تلهم الأم المستقبلية بتفاؤل ، فلا ينبغي النظر إليها بشكل منفصل عن فحص الدم ، لأن تركيبتها مفيدة للغاية.
فك تشفير التحليل الكيميائي الحيوي
ليس من الضروري أن تدخل المرأة في كومة من الأرقام التي يشير إليها فنيو المختبرات للإشارة إلى كمية المادة الموجودة في الدم. كل شيء أبسط من ذلك بكثير - هناك معايير مقبولة عمومًا ، يتم حسابها من الوسيط ، لذلك يشير مساعد المختبر دائمًا إلى النتيجة في MoM ، مقابل الأرقام. هذا يساوي نتائج المختبرات المختلفة التي تضع معايير رقمية مختلفة لمحتوى شيء ما بناءً على نوع المعدات والكواشف المستخدمة في التحليل.
لذلك ، في دم المرأة الحامل أثناء الفحص الأول ، يتم فحص تركيز مادتين مميزتين في فترة الحمل. هذا هو الهرمون الذي ينتج بسبب وجود المشيمين في الرحم - قوات حرس السواحل الهايتية ، وكذلك بروتين البلازما PAPP-A ، الذي يميز أيضا "موقف مثير للاهتمام" للمرأة.
تتميز العيوب الوراثية بصور مخبرية مختلفة - مع بعض الأمراض ، تنقص الخلفية الهرمونية ، بينما يتقلص أو يزيد تركيز بروتين البلازما. هذه التقلبات في كمية هرمون الحمل قوات حرس السواحل الهايتية والبروتين PAPP-A التي تعمل بمثابة علامات.
كما هو الحال في التشخيص بالموجات فوق الصوتية ، يتم تحديد المتطلبات الأساسية فقط ، لم يتم تعيين التشخيص.
يعتبر وجود هرمون قوات حرس السواحل الهايتية وبروتين البلازما PAPP-A طبيعيا في دم المرأة. في كمية 0.5-2.0 مقارنة بالشهر السابق. إذا كان حمض الهيدروكلوريك أعلى من المعدل الطبيعي ، فيُعتبر أن خطر الإصابة بالأمراض الوراثية ، وخاصة متلازمة داون ، مرتفع. انخفاض في هرمون قد يشير إلى أن الطفل من المرجح أن يصاب متلازمة إدواردز.
في الوقت نفسه ، قد يكون مستوى الهرمون المتزايد في المرأة الحامل التي تحمل طفلًا طبيعيًا تمامًا ، أو بالأحرى توأمان أو ثلاثة توائم - يزيد عدد الأطفال من مستوى قوات حرس السواحل الهايتية بشكل متناسب.
إذا كان محتوى PAPP-A أقل من المعدل الطبيعي ، فيُعتبر أيضًا علامة تنذر بالخطر لخطر كبير عند ولادة طفل مريض ، ويمكن أن يشير أيضًا إلى سوء التغذية ونقص الفيتامينات ونقص الأكسجة ومشاكل أخرى. لكن الزيادة في بروتين PAPP-A لا تشير إلى أي شيء مرضي ، وعلى أي حال ، فإن تركيز البروتين المرتفع ليس سمة تشوهات الكروموسومات.
يمكن أن يحدث ذلك عند النساء ذوات الوزن الزائد ، والنساء الحوامل اللائي يدخن ، بعد مرض سابق ، وكذلك في النساء اللاتي لديهن شروط مسبقة لتحمل الجنين الكبير.
يتم تفسير البيانات الكيميائية الحيوية في مجمع - من المهم تقييم التوازن بين hCG im rarp-a. يتم زيادة أو تقليل معامل واحد - وهذا هو درجة واحدة من المخاطر ، إذا تم انتهاك المعايير في وقت واحد - زيادة المخاطر. تم العثور على علامات الأمراض للموجات فوق الصوتية - المخاطر أعلى.
كيف يتم تحديد المخاطر؟
أود أن أحذر على الفور أمهات المستقبل - في محاولة لتفسير التحاليل ونتائج الموجات فوق الصوتية بشكل مستقل - تمرين يائس وعصبي. والمقصود هنا هو أنه ليس من الصعب على المرأة دون تعليم خاص أن تقارن وقائع الدراسة ، ولكنها ليست الشخص الذي يشارك في حساب المخاطر ، ولكن جهاز كمبيوتر مع برنامج فحص خاص.
أنه يحتوي على جميع البيانات التي تم الحصول عليها - حول شخصية ومرض المرأة ، عن وزنها وعمرها ، عن الحقائق الهامة الأخرى ، بيانات الموجات فوق الصوتية وأبحاث الكيمياء الحيوية المختبرية المعقدة. بناء على الصورة العامة يتم إنشاؤه "بروفايل".
الكمبيوتر "يقارن" ويقارن هذه "الصورة" مع مجموعة من الملفات الشخصية الأخرى ، بما في ذلك ملفات تعريف النساء المعرضات للخطر ، ويستمد جزءًا رياضيًا - وهذا هو احتمال تطور عيب معين في هذه المرأة.
يتم حساب المخاطر في نموذج خاص ، يتم فحصه بواسطة أخصائي ، عالم الوراثة فقط في حالة ، ويتم نقله إلى عيادة ما قبل الولادة ، التي أرسلت الاختبارات والبيانات الأولية إلى المركز الوراثي إلى المركز الوراثي.
المخاطر فردية ، بالنسبة إلى امرأتين من نفس الفئة العمرية ، سيتم توضيح أرقام مختلفة في النماذج إذا أُشير إلى أن خطر الإصابة بمتلازمة داون في الجنين هو 1: 950 ، فإن هذا يعني أن احتمالية الإصابة بأمراض منخفضة. تعتبر العتبة احتمالية 1: 350. جزء صغير 1: 100 يعني خطر كبير للغاية من العيوب الخلقية.
إذا كانت المخاطر منخفضة
إذا تم الحصول على النتائج التي تعتبر مخاطر منخفضة ، فلا يوجد ما يدعو للقلق. يقول الطبيب إن الحمل يتطور بشكل طبيعي ، فالطفل يتسق تمامًا مع فترة الحمل. في هذه الحالة ، فإن المرأة سوف الفحص الثانيالذي يحدث من 16 إلى 21 أسبوعًا من الحمل.
في الفترة الفاصلة بين الفحوصات ، لا توجد تدابير تشخيصية خاصة ، باستثناء أنه يمكن إعطاء المرأة توجيهًا لاجتياز اختبار البول العام قبل زيارة أخرى لطبيب أمراض النساء والتوليد.
إذا كانت المخاطر عالية
لا يمثل التشخيص عالي الخطورة لعلم أمراض الكروموسومات تشخيصًا حتى الآن ، لذلك يتم إرسال امرأة للتشاور مع علم الوراثة. يقوم هذا المتخصص بإعادة فحص بيانات الفحص مرة أخرى ، ويتحدث إلى الأم الحامل ، ويحدد المخاطر الإضافية يعطي التوجيه لعملية التشخيص الغازية.
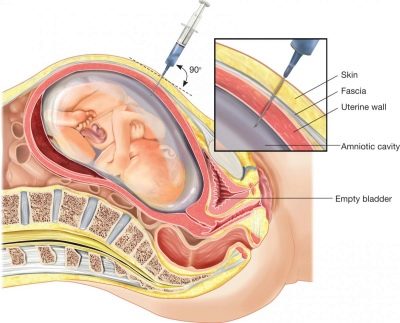
في هذا الوقت ، يتم إجراء خزعة من الزغابات المشيمية. من خلال ثقب بإبرة طويلة تحت الملاحظة المستمرة ، تؤخذ الموجات فوق الصوتية لتحليل جزيئات الزغب المشيمي. في المختبر ، بعد ذلك بدقة عالية - يتم تحديد 99.9 ٪ إذا كان الطفل يعاني من هذه المتلازمة الوراثية أو عيوب الأنبوب العصبي. بعد ذلك بفترة وجيزة ، يمكن إجراء بزل السلى - يتم أخذ السائل الأمنيوسي للتحليل.
جميع الإجراءات الغازية تشكل خطراً معيناً على الجنين ، وحتى الطب الحديث وظروف العقم والطبيب المختص لا يمكن أن يضمن أنه بعد أخذ المواد للبحث ، لن يكون هناك تصريف للمياه ، عدوى أغشية الجنين ، وفاة الجنين ، الإجهاض.
لتنفيذ مثل هذا الإجراء أم لا ، تقرر المرأة.
هناك أيضا تشخيص غير الغازية من دقة عالية - اختبار الحمض النووي. يتلخص جوهرها في حقيقة أن المرأة تأخذ فحص الدم ، حيث يتم تحديد خلايا الدم الحمراء للطفل من حوالي 8 أسابيع من الحمل. يتم عزل خلايا هؤلاء الأطفال عن الكتلة الكلية ويتم فحص الحمض النووي الخاص بهم ، ويتم تشفير جميع المعلومات المتعلقة بالطفل - الأمراض المتاحة ، والجنس. الجانب السلبي هو أن هذه التقنية ليست متاحة لجميع النساء ، لأن تكلفته تقدر بعشرات الآلاف من روبل. لم يتم تضمين هذا البحث الجديد في مجموعة خدمات طب التأمين.
إذا أكد اختبار الحمض النووي غير الجراحي الأمراض ، فسيظل على المرأة الحامل الخضوع لفحص جراحي مع وجود ثقب ، حيث لا يمكنها الحصول على إحالة إلا لإنهاء الحمل بعد تأكيد تشخيص مخيب للآمال باستخدام خزعة المشيم أو بزل السلى.
دقة البحث
لا يمكن أن تفخر دقة الفحص قبل الولادة بنسبة 99 أو 100٪ ، مثل معظم طرق التشخيص غير الجراحية. دقة الموجات فوق الصوتية في 75-85 ٪ ، وفحص الدم هو أكثر دقة ، ولكن أقل إفادة. لا يتم استبعاد الأخطاء في تفسير النتائج. - ليس كل الخبراء قادرين على تحليل البيانات الواردة من برنامج كمبيوتر بمرونة وعمق.
فقط الطرق الصادمة والخطرة الغازية يمكن أن تفتخر بدقة عالية ، ولكن يجب اللجوء إليها فقط في الحالات القصوى.
لا ينبغي أن تتوقع الأمهات الحوامل من دراسة فحص أي إجابات دقيقة لا لبس فيها على الأسئلة التي لدى كل امرأة حامل. النتائج ليست التشخيص أو الاستنتاج النهائي. يحدث أن الفحص لا يظهر انحرافات ، ولادة طفل مريض. والمرأة التي اكتسبت الكثير من الشعر الأبيض على أعصاب التربة ، في حين أن الحمل كله استمر لعلماء الوراثة والموجات فوق الصوتية المختلفة ، ولدت طفلة طبيعية تمامًا.
إذا كان الفحص الأول جيدًا ، فقد يكون الثاني سيئًا. يحدث ذلك والعكس صحيح. هذا لا يعني أنه في الثلث الأول من الحمل كان هناك طفل عادي ، وبحلول منتصف الحمل حدث شيء له.في إجراء الدراسات التشخيصية للفحص ، كما في أي مكان آخر ، العامل البشري عظيم - تعتمد معظم النتائج على مستوى التدريب والموقف المسؤول للأخصائي في عملهم ، وكذلك على دقة صياغة فنيي المختبرات. لا يتم استبعاد حقائق الأخطاء الشائعة.
على أي حال ، يجب على الأم الحامل أن تضع نفسها في يديها ، لا تقلق بشأن التباينات الصغيرة بين الأرقام الإحصائية ونتائجها ، وتثق تمامًا بالطبيب المعالج.
في الغالبية العظمى من الحالات ، لا جدوى من القلق بشأن دراسات الفحص ، ويمكن أن تؤذي الدموع الزائدة والمزاج السيئ الطفل.
لمزيد من المعلومات حول هذه المشكلة ، يمكنك معرفة ذلك من خلال مشاهدة الفيديو أدناه.