Какво представлява скринингът по време на бременност и как се прави това?
Един от най-вълнуващите моменти за една жена по време на детероден период е скрининг за вродени аномалии на плода. Те се изпълняват за всички бременни жени, но не всяка бременна майка се казва и обяснява в подробности какви изследвания са и на какво се основава.
В този смисъл прожекциите са обрасли с множество предразсъдъци, някои жени дори отказват да преминат процедури, за да “не си губят нервите”. Ще опишем каква е тази диагностика в тази статия.
Какво е това?
Скринингът е скрининг, скрининг, сортиране. Това е смисълът на тази английска дума и напълно отразява същността на диагностиката. Пренаталният скрининг е набор от проучвания, които позволяват това изчисляване на рисковете от генетични патологии.
Важно е да се разбере, че никой не може да каже на базата на скрининг, че жената носи болно дете, този резултат от скрининга не се съобщава.
Те само показват колко висок е рискът от раждане на дадена жена в нейната възраст, анамнеза, наличие на лоши навици и т.н. на дете с генетични аномалии.
Пренаталният скрининг по време на бременност е въведен на национално ниво и Тя стана задължителна преди повече от две десетилетия. През това време беше възможно значително да се намали броят на децата, родени с големи дефекти в развитието, а пренаталната диагностика изигра съществена роля в това.
Условията, в които се провеждат тези проучвания, дават на жената възможност да прекрати бременността, ако се потвърди неблагоприятна прогноза, или напусне и роди дете с патология, но го направи съвсем съзнателно.
Опасяващите се скрининг или отказът да се премине не е много разумно. В крайна сметка, резултатите от това просто и безболезнено изследване не задължават нищо.
Ако те са в нормалните граници, това само потвърждава, че детето се справя добре, а майката може да бъде спокойна.
Ако жената е изложена на риск, според резултатите от теста, това не означава, че бебето й е болно, но може да е основание за допълнителни изследвания, което от своя страна може да покаже наличието или отсъствието на вродени аномалии със 100% вероятност.
Скринингът се извършва безплатно във всяка антенатална клиника, в определени периоди от бременността. Напоследък, когато бременността след 30 или 35 години изобщо не се счита за извънредно явление, такова изследване е от особено значение, защото с възрастта и това не е тайна, възрастовите рискове от раждане на бебе с аномалии се увеличават.
Какви рискове се изчисляват?
Разбира се, за да се осигурят всички възможни патологии, които едно дете може да има, не е възможна медицинска техника. Пренаталните скрининг не са изключение.Изследванията изчисляват само вероятността детето да има една от следните патологии.
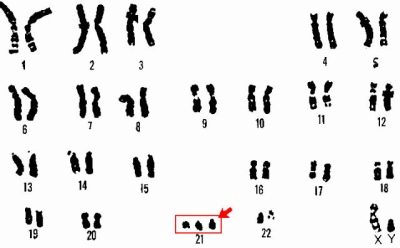
Синдром на Даун
Това е вродена промяна в броя на хромозомите, в които в хромозомите има 47 хромозоми вместо 46. Допълнителната хромозома се наблюдава в 21 двойки.
Синдромът има редица характеристики, с които е надарен детето - сплескано лице, скъсяване на черепа, плосък тил, по-къси крайници, широк и къс врат.
В 40% от случаите такива деца се раждат с вродени сърдечни дефекти, в 30% - с страбизъм. Такива деца се наричат "слънчеви" заради факта, че никога не са агресивни, те са добри и любящи.
Патологията не е толкова рядка, както се смята.
Преди въвеждането на скрининга тя се срещна в един от 700 новородени. След като скринингът стана вездесъщ и жените получиха възможност да решат дали да оставят дете с този синдром, броят на „слънчевите“ бебета намалява - сега има повече от 1200 здрави деца на новородено.
Генетиката е доказала пряка връзка между възрастта на майката и вероятността за синдром на Даун при дете:
- едно момиче на 23 години може да получи такова бебе с вероятност 1: 1563;
- жена на 28-29 години има шанс 1: 1000 да има „слънчево“ дете;
- ако майката е на повече от 35 години, но не е на 39 години, тогава рискът вече е 1: 214;
- бременна жена на 45-годишна възраст, такъв риск, уви, е 1: 19. Това означава, че от 19 жени на тази възраст се ражда дете със синдром на Даун.
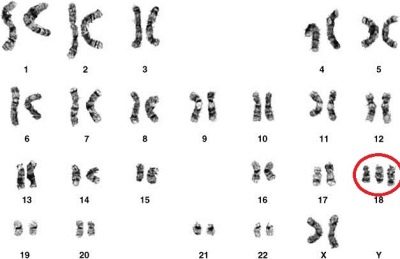
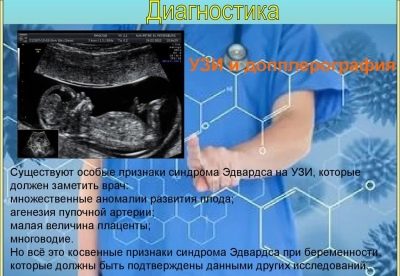
Синдром на Едуардс
Тежката вродена малформация, свързана с хромозомата с тризомия 18, е по-рядко срещана от синдрома на Даун. Средно, един на 3000 деца може теоретично да се роди с такава аномалия.
В случай на късни лостове (след 45 години) този риск е приблизително 0,6-0,7%. Най-често патологията се среща в женски фетуси. Рисковете от това бебе са по-високи при жени с диабет.
Такива деца се раждат във времето, но с ниско тегло (около 2 кг). Обикновено при бебета с този синдром, черепът и структурата на лицето се променят. Те имат много малка долна челюст, малка уста, тесни малки очи, деформирани уши - може да няма ухо на ухото и естакада.
Слуховият меас също не винаги е там, но дори и да има такъв, той е силно стеснен. Почти всички деца имат аномалия в структурата на стъпалото на "люлеещия се" тип, повече от 60% имат вродени сърдечни дефекти. Всички деца имат аномалии на малкия мозък, тежка умствена изостаналост, склонност към припадъци.
Такива бебета не живеят дълго - повече от половината не живеят до 3 месеца. Само 5-6% от децата могат да живеят до една година, редки единици, които оцеляват дори и след година, страдат от тежка нередуцирана олигофрения.
аненцефалия
Това са дефекти на нервната тръба, които могат да възникнат под влиянието на неблагоприятни фактори в най-ранните стадии на бременността (между 3 и 4 седмици). В резултат плодът може да е недоразвит или като цяло може да няма мозъчни полукълба, може да няма трезори на черепа.
Смъртността от такъв дефект е 100%., половината от децата умират в утробата, втората половина може да се роди, но само шест от дузина от тях успяват да живеят поне няколко часа. И само няколко успяват да живеят около седмица.
Тази патология е по-често при многоплодни бременности, когато един от близнаците се развива за сметка на друг. Най-често засегнатите аномалии са момичетата.
Дефектът се среща средно в един случай на 10 000 раждания.
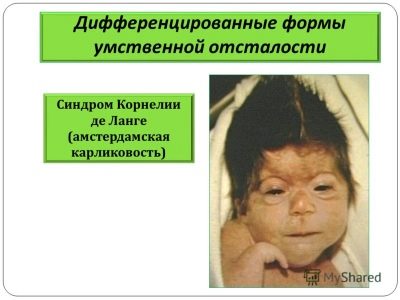
Синдром на Cornelia de Lange
Това заболяване се счита за наследствено, възниква в един случай на 10 хиляди раждания. Тя се проявява с тежка умствена изостаналост и многобройни малформации.
Такива деца имат скъсен череп, чертите на лицето са изкривени, ушите са деформирани, има проблеми със зрението и слуха, крайниците са къси и често няма достатъчно пръсти.
Децата в повечето случаи също имат малформации на вътрешните органи - сърцето, бъбреците и гениталиите.В 80% от случаите децата са имбецили, те дори не са способни на проста умствена дейност, често самите санкции, защото изобщо не контролират двигателната активност.
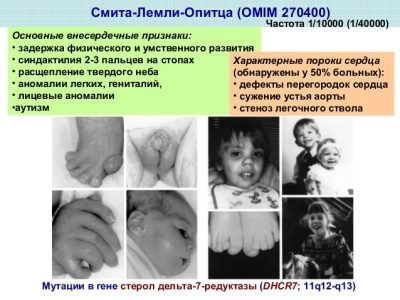
Синдром на Смит-Лемли-Опиц
Това заболяване е свързано с вродена липса на ензим 7-дехидрохолестерол редуктаза, който осигурява образуването на холестерол, който е необходим за всички живи клетки в тялото.
Ако формата е лека, симптомите могат да бъдат ограничени до леки умствени и физически увреждания, с тежка форма, възможни са сложни дефекти и дълбока умствена изостаналост.
Най-често тези деца се раждат с микроцефалия, аутизъм, сърдечни дефекти, бели дробове, бъбреци, храносмилателни органи, слух, зрение, тежък имунодефицит, изкривяване на костите.
Всеки тридесети възрастен на планетата е носител на това заболяване, но "дефектният" DHCR7 ген не винаги се предава на потомство, само един от 20 хиляди бебета може да се роди с този синдром.
Въпреки това, един плашещ брой превозвачи принуждава лекарите да включат този синдром в дефиницията на маркери при пренатални скрининг.
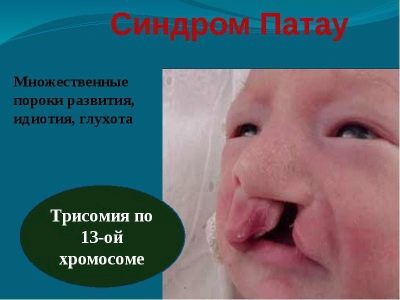
Синдром на Патау
Това е генетична патология, свързана с допълнителна 13-та хромозома. Среща се средно веднъж на 10 хиляди доставки. Вероятността за бебе с такава патология е по-висока при майките, свързани с възрастта. В половината от случаите такава бременност е придружена от полихидрамини.
Децата се раждат леки (от 2 до 2,5 кг), имат намален размер на мозъка, многобройни патологии на централната нервна система, необичайно развитие на очите, ушите, лицето, цепнатината, циклопията (едното око в средата на челото).
Почти всички деца имат сърдечни дефекти, няколко допълнителни далаци, вродена херния с пролапс в коремната стена на повечето вътрешни органи.
Девет от десет бебета със синдрома на Патау умират, преди да навършат една година. Около 2% от оцелелите могат да живеят до 5-7 години. Те страдат от дълбока идиотизъм, не осъзнават какво се случва, не са способни на елементарни умствени действия.
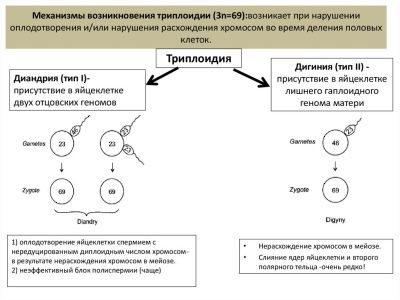
Немоларна триплодия
Увеличаването на броя на двойките хромозоми на всяко ниво може да бъде свързано с "грешка" при зачеването, ако например един, но двама сперматозоиди не са проникнали в яйцеклетката и всеки е донесъл 23 двойки хромозоми.
В комбинация с майчината генетика при дете, не са положени 46 хромозоми, а 69 или друго число. Такива деца обикновено умират in utero. Новородените умират в рамките на няколко часа или дни, тъй като множество дефекти, външни и вътрешни, са несъвместими с живота.
Това не е наследствено заболяване, то се случва случайно. А при следващата бременност същите родители имат минимален шанс да повтарят негативни преживявания. Пренаталният скрининг също ви позволява да предвидите възможните рискове от такава патология.
Всички гореспоменати патологии, ако техният риск е висок според резултатите от скрининга и ако се потвърдят в резултат на допълнително изследване, което се назначава, защото жената е в рисковата група, са основание за прекратяване на бременността по някаква медицинска причина.
Няма да има принудителен аборт или изкуствено раждане, решението за прекъсване остава при бременните.
Диагностични методи
Пренаталните методи за скрининг са прости. Те включват:
- ултразвук, който, въз основа на някои характерни маркери, ви позволява да прецените възможното наличие на патология;
- биохимичен анализ на кръв от вена, при който се откриват концентрации на определени вещества и хормони, някои от които са характерни за една или друга вродена аномалия.
По време на бременността се провеждат три скрининга:
За кого е необходим скрининг?
За всички бременни жени, които са регистрирани, скрининговите проучвания са планирани и желателни. Но никой не може да задължи жена да дарява кръв от вена и да прави ултразвуково сканиране като част от пренаталната диагностика - това е доброволно.
Ето защо всяка жена трябва първо да помисли за последствията от отказа си от такава проста и безопасна процедура.
На първо място, скринингът се препоръчва за следните категории бременни жени:
- бъдещи майки, които искат да родят дете след 35-годишна възраст (какво дете е подреден);
- бременни жени, които вече са имали деца с вродени дефекти, включително такива с хромозомни аномалии, са имали случаи на фетална смърт поради генетични аномалии в бебето;
- бременни жени, които преди това са имали два или повече спонтанни аборта;
- жени, които приемат лекарства, лекарства, които не трябва да се консумират по време на бременност, в ранните стадии на развитие на плода (до 13 седмици). Те включват хормони, антибиотици, някои психостимуланти и други лекарства;
- жени, които зачеват бебе в резултат на кръвосмешение (връзки с близък кръвен роднина - баща, брат, син и др.);
- бъдещи майки, които са били изложени на радиация малко преди зачеването, както и тези, чиито сексуални партньори са били изложени на такава радиация;
- бременни жени, които имат роднини с генетични заболявания в семейството, както и ако такива роднини присъстват от бъдещия баща на детето;
- бъдещи майки, които носят дете, чието бащинство не е установено, например, заченато чрез ин витро чрез използване на донорска сперма.
Описание на изследването - как се провежда скринингът
Невъзможно е да се нарече пренатално изследване точно проучване, защото то само разкрива вероятността от патология, но не и присъствието му. И тъй като една жена трябва да знае, че маркерите, на които ще разчитат лабораторните техници, и компютърна програма, която изчислява вероятността, може да бъде открита в нейната кръв. не само поради патологиите на детето.
По този начин, концентрацията на определени хормони се увеличава или намалява в резултат на най-простите обичайни настинки, ARVI и хранително отравяне, които бременната жена е претърпяла в навечерието на проучването.
Индикаторите могат да бъдат засегнати липса на сън, пушене, тежък стрес, Ако такива факти се случат, жената трябва да предупреди лекаря си за това на консултация, преди тя да получи сезиране за скрининг.
Всеки от прегледите е желателно да се вземе един ден, т.е. кръвта от вена за биохимични изследвания и посещение в стаята за ултразвук трябва да се направи с минимална времева разлика.
Резултатите ще бъдат по-точни, ако жената отиде на ултразвук веднага след даряването на кръв за анализ. Резултатите се допълват взаимно, данните за ултразвука и кръвните изследвания не се разглеждат отделно.
Първи преглед и декодиране на резултатите
Този скрининг се нарича също скрининг за 1 триместър. Оптималното време за това е 11-13 седмици.
В редица консултации с жените условията могат да се различават леко. По този начин е позволено да се направи тест на 10 пълни седмици, на 11-та седмица, а също и на 13 пълни седмици преди акушерския период от 13 седмици и 6 дни.
Скринингът започва с факта, че една жена се претегля, измерена по нейната височина, ще попълни в специална форма цялата диагностично важна информация, която е необходима за изчисляване на рисковете. Колкото повече е посочена такава информация, толкова по-голяма е точността на изследването.
Крайният резултат все още произвежда компютърна програма, лишена от чувства и емоции, безпристрастен и следователно човешкият фактор е важен само на подготвителния етап - събирането и обработката на информация.
Важно за диагнозата са: възрастта на родителите, особено майките, теглото им, наличието на хронични заболявания (диабет, патологии на сърцето, бъбреците), наследствени заболявания, брой бременности, раждане, спонтанни аборти и аборти, лоши навици (пушене, пиене на алкохол или наркотици), присъствието на бъдещи майки и бащи на роднини с наследствени заболявания, генетични патологии.
Първият скрининг се счита за най-важен от трите. Тя дава най-пълна картина за здравето и развитието на бебето.
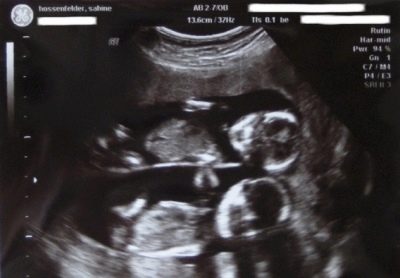
В стаята за ултразвукова диагностика жената чака най-честото ултразвуково изследване, което тя вече е направила, за да потвърди факта на бременност.
По ултразвук в изследването за изследване:
- Физиката на трохите - дали всички крайници на склад, дали се намират. Ако желаете, диагностикът може дори да преброи пръстите на ръцете на бебето.
- Наличието на вътрешни органи - сърцето, бъбреците.
- OG - обиколка на главата на плода. Това е диагностично важен показател, който ви позволява да прецените правилното формиране на мозъчните лобове.
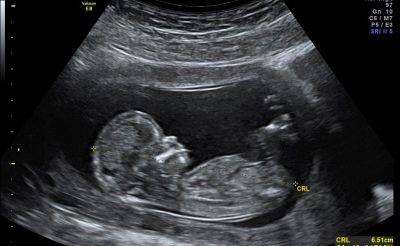
- KTP - разстоянието от опашната кост до короната. Позволява ви да прецените скоростта на растеж на детето, както и да изясните продължителността на бременността с точност един ден.
- LZR - фронто-тилната размер на плода.
- Сърдечна честота - сърдечната честота на бебето, диагностикът също отбелязва дали сърдечният ритъм е ритмичен.
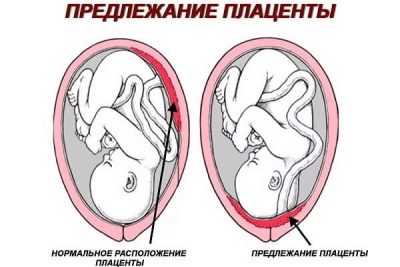
- Размерът и местоположението на плацентата, мястото на прикрепване.
- Броят и състоянието на съдовете от пъпна връв (някои генетични патологии могат да се проявят чрез намаляване на броя на съдовете).
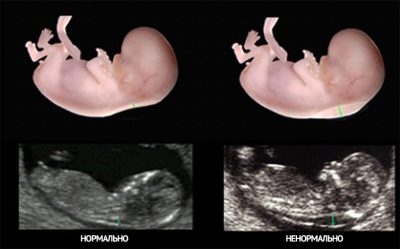
- TVP е основният маркер, който позволява да се прецени вероятността от най-честа патология - синдром на Даун, както и някои други аномалии в развитието (синдром на Едуардс, синдром на Търнър, патология на структурата на костите, сърца).
Дебелината на пространството на яката е разстоянието от кожата до мускулите и връзките в задната част на врата на плода.
Измерва се чрез TBP в милиметри, а удебеляването на тази кожна гънка, характерно за деца с хромозомни аномалии и дефекти в развитието, е нежелателно.
Скорости на TVP за първия триместър:
Гестационна възраст | Дебелина на яката |
10 седмици - 10 седмици + 6 дни | 0.8-2.2 mm |
11 седмици - 11 седмици + 6 дни | 0.8-2.4 mm |
12 седмици - 12 седмици + 6 дни | 0.7-2.5 mm |
13 седмици - 13 седмици + 6 дни | 0.7-2.7 mm |
По този начин, ако детето на 12-та седмица TVP над нормалните стойности, и, не на няколко десети от милиметър, но много повече, тогава ултразвук се преназначава за една седмица или две.
Леко надвишаване на нормата не винаги говори за патологията на детето. Така, според статистиката, диагнозата на "синдрома на Даун" в 12% от случаите е потвърдена с TVP на седмица 13 от 3.3-3.5 mm, а за жени, които са имали фетален TVP от 2.8 mm вместо нормалните 2.5 mm, разочароваща диагноза е потвърдена само в 3% от случаите.
Превишението с 8 mm от горната граница и повече - индиректно посочване на вероятността за синдром на Търнър, увеличение от 2,5 - 3 mm може да бъде знак, показващ вероятността от наличие на такива патологии като синдрома на Даун, синдрома на Едуард и синдрома на Патау. След 14 седмици TVP не се измерва, няма диагностична стойност. За да завършите картината трябва да имате лабораторни данни.
В допълнение към TVP, диагностикът непременно ще бъде разглеждан като информативен показател за CTE (размер на теменната част на опашната кост).
Норми на KTR при първата проверка:
Гестационна възраст | Kopchik-париетален размер (KTR) |
10 седмици | 33-41 mm |
11 седмици | 42-50 mm |
12 седмици | 51-59 mm |
13 седмици | 62-73 mm |
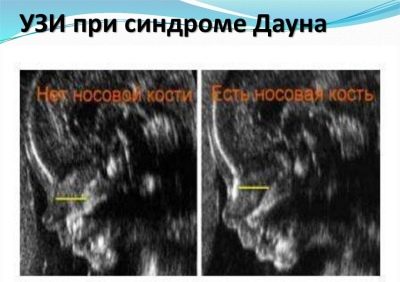
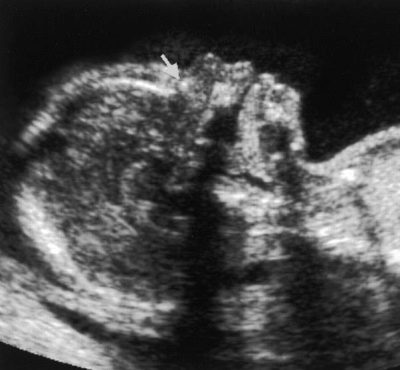
Разглежда се много важен маркер на ултразвуковия скрининг от първи триместър дефиниция на носната кост на плода. Отсъствието му (сплескване) е характерно за много вродени генетични патологии.
Най-големите преживявания на бъдещите майки са свързани с тази кост, защото не всяка бременна жена има възможност да я изследва и измери.Ако бебето е лицето навътре, обратно към ултразвуковия сензор, ще трябва да се опитате да накарате бебето да се преобърне, ако това не доведе до резултати, лекарят ще постави тире или ще напише, че не е възможно да се измери носните кости.
Обикновено правилата по отношение на този маркер са по-скоро произволни, защото има хора с големи носове и има хора с малки бутони. Това вродено "назално" теоретично вече може да се види на ултразвук по време на първия скрининг. И малък нос може да е наследствена черта, а не признак на малформации.
Затова е добре, ако при първото изследване носът вече е разположен, той е видим за лекаря.
Ако не, тогава не трябва да се разстройвате, можете да повторите ултразвуковото сканиране след няколко седмици или да посетите друг специалист, защото различни хора могат да видят нещо или да не го видят по различни начини, да не говорим, че ултразвукът в различни клиники се прави на различни устройства. ниво.
Размер на носната кост (нормален):
Гестационна възраст | Дължина на носната кост |
10 седмици | Най-често не се измерва, не се измерва. |
11 седмици | Не е измерено |
12 до 13 седмици | 2.0-4.2 mm |
13-14 седмици | 2.9-4.7 mm |
Анализът на кръвта в рамките на първия триместър скрининг се нарича двоен тест, тъй като определя концентрацията две изключително важни вещества:
- PAPP-A - плазмен протеин, който определя само при бременни жени;
- HCG, по-специално β-hCG - човешки хорионгонадотропин, така наречения хормон на бременността.
Скоростта на hCG за период от 10 до 14 седмици варира от 0.5 до 2.0 MoM.
Увеличаването на β-hCG в кръвта може да бъде индиректен знак за синдрома на Даун при дете и значимо понижение на нивото на този хормон може да е признак на синдром на Edwards.
Повишените нива на hCG могат да се окажат доста здрави за деца с множествени раждания, бременни с наднормено тегло, със захарен диабет в анамнезата, както и с гестоза по време на бременност, придружена от оток, повишено кръвно налягане.
Понижената HCG може да се дължи и на заплахата от спонтанен абортако е налице при тази жена, както и в случай на забавено развитие на бебето, което може да бъде придружено от плацентарна недостатъчност.
Норми на плазмените протеини - протеин PAPP-A:
- на 11-та седмица от бременността - 0,46-3,73 MDU / ml;
- на 12 седмица - 0,79-4,76 мед / ml;
- на 13 седмица - 1.03-6.01 мед / ml;
- в 14-та седмица на бременността - 1,47-8,54 IU / ml.
Тъй като различни лаборатории използват различни реактиви, методи на работа, тогава показанията в две различни лаборатории, ако жената дава кръв и в двата същия ден, могат да се различават един от друг. Затова е обичайно, както в случая с hCG, да се определи концентрацията на веществото в ММ.
Нормата на PAPP-A за първия триместър е показател, който е в диапазона 0.5-2.0 MoM.
Намаляването на PAPP-A се разглежда като маркер за риск за синдрома на Едуардс и синдрома на Даун, Patau. Също така, намаляването на протеините може да говори за смъртта на бебето в утробата, за неговото недохранване с неадекватно плацентарно хранене.
Повишаването на нивото на PAPP-A не трябва да предизвиква безпокойство, ако всички други маркери, открити в резултат на скрининг (TVP, hCG са в нормалните граници).
Ако лекарят твърди, че бъдещата майка има повишено ниво на PAPP-A, това може да означава, че плацентата на такава жена може да бъде ниска, че тя няма едно, а две или три бебета, и че бебето й е много закръглено, параметрите му надвишават възрастта. Понякога повишаването на нивото на този плазмен протеин показва повишена дебелина на плацентата.
Жената обикновено ще открие резултатите от скрининга в рамките на няколко дни или седмици. Всичко зависи от това как работи акредитираната лаборатория в региона, колко дълго е опашката.
За да се опрости разбирането на случващото се, акушер-гинеколозите се опитват да не натоварват майката с числа, дялове и мама, просто казват, че всичко е наред или че трябва да се направят допълнителни изследвания.
Готовата форма на първия пренатален скрининг прилича на графика с обяснения, точно под нея - компютърна програма, която обобщава всички данни за жената и нейното здраве, резултатите от ултразвука и концентрацията на hCG и PAPP-A, дава рискове.
Например, синдром на Даун - 1: 1546. Това означава, че рискът е нисък, най-вероятно всичко е наред с едно дете. Ако рискът е показан като 1:15 или 1:30, тогава вероятността да имате болно бебе е висока, необходима е по-подробна диагностика, за да се установи истината.
Втори скрининг и декодиране на резултатите
Вторият скрининг се нарича скрининг за 2 триместра. Той се провежда между 16 и 20 седмици. Най-информативният период се счита 16-18 седмици.
Проучването включва ултразвукова диагностика на плода, както и биохимични кръвни тестове - двойно, тройно или четирикратно. При провеждането на изследване вече не играе голяма роля, дали една жена ще премине едновременно и двете изследвания.
Не толкова отдавна се смяташе, че ако на първия екран не се наблюдават аномалии, то вторият изобщо не е необходим, с изключение на жените в риск.
в момента скрининг за второ тримесечие се счита за еднакво доброволен като първа обаче нейните данни вече не представляват толкова важна диагностична стойност, колкото показателите на първото изследване през първия триместър.
Така, в стаята за ултразвукова диагностика, бременна жена чака обичайната и вече позната процедура, която ще се извърши или трансвагинално (ако жената е пълна и гледката през коремната стена е трудна), или трансабдоминална (използвайки стомашен сензор).
Диагностикът ще проучи внимателно бебето, ще оцени неговата двигателна активност, присъствието и развитието на всички органи.
Специфични маркери, като дебелината на пространството на яката, с ултразвук през първия триместър, във второто изследване.
Оценява се цялостното развитие на детето и получените данни се корелират с вариантите на средните нормативни стойности за тази възраст на бременността.
Фетометрични стандарти за ултразвуково изследване за скрининг на 2-ри триместър:
Акушерски термин | BDP (двупариен размер на главата) mm | LZR (фронтално-тилен размер) mm | DBK (дължина на бедрото) mm | KDP (дължина на раменната кост) mm | DCT (дължина на костите на предмишницата) mm | ауспух (обиколка на главата) mm | ОВ (обиколка на корема) mm |
16 седмици | От 26 до 37 | 32 до 49 | От 13 до 23 | От 13 до 23 | 12 до 18 | 112-136 | 88-116 |
17 седмици | 29 до 43 | 37 до 58 | 16 до 28 | 16 до 27 | 15 до 21 | 121-149 | 93-131 |
18 седмици | 32 до 47 | 43 до 64 | От 18 до 32 | От 19 до 31 | От 17 до 23 | 131-162 | 104-144 |
19 седмици | От 36 до 53 | От 48 до 70 | 21 до 35 | 21 до 34 | От 20 до 26 | 142-173 | 114-154 |
20 седмици | От 38 до 56 | 53 до 75 | 23 до 37 | 24 до 36 | 22 до 29 | 154-186 | 124-164 |
Отклоненията от осреднените параметри могат да говорят не само за някои патологии, но и за наследствени характеристики на външния вид. Затова опитен диагностик никога няма да изплаши бременна жена, като каже, че детето й е с прекалено голяма глава, ако види, че главата на майка й също е доста голяма, а баща й (който между другото можете да вземете със себе си в ултразвуковата зала) също не е хора с малък череп.
Децата растат "скокове", а малкото изоставане от нормите не означава, че такова бебе губи храна, страда от хипотрофия или вродени заболявания. Отклонението от стандартните стойности, посочени в таблицата, се оценява индивидуално от лекаря. Ако е необходимо, на жената ще бъдат дадени допълнителни диагностични процедури.
В допълнение към фетометричните параметри на бебето, в стаята за ултразвукова диагностика при скрининга на средата на бременността, на жената ще бъде разказано как се намира детето в пространството - нагоре или надолу, и изследва вътрешните му органи, че много е важно да се разбере дали има някакви дефекти в тяхното развитие:
- странични вентрикули на мозъка - обикновено не надвишават 10-11,5 mm;
- белите дробове, също като гръбначния стълб, бъбреците, стомаха, пикочния мехур, са обозначени като „нормални“ или „N“, ако в тях няма нищо необичайно;
- Сърцето трябва да има 4 камери.
Диагностикът обръща внимание на местоположението на плацентата. Ако през първия триместър тя е била ниско, тогава шансовете, че от втория скрининг бебето се повиши, са големи. Взема се под внимание коя стена на матката е фиксирана - отпред или отзад.
Важно е лекарят да може да вземе решение за начина на раждане.
Понякога местоположението на плацентата върху предната стена на матката увеличава вероятността от откъсване, в този случай може да се препоръча цезарово сечение. Зрелостта на самата плацента в периода, когато се провежда второто изследване, е нулева степен, а структурата на педиатричното място трябва да бъде еднаква.
Такова нещо каIAG - индекс на околоплодната течност, показва количеството вода. Вече знаем, че някои вродени малформации са придружени от ниско течаща вода, но самият този индекс не може да бъде симптом на генетични заболявания. По-скоро е необходимо да се определи тактиката за по-нататъшно управление на бременността.
Нормите на индекса на околоплодната течност:
Гестационна възраст | Амниотичен индекс (мм) |
16 седмици | 71-201 |
17 седмици | 77-211 |
18 седмици | 80-220 |
19 седмици | 83-225 |
20 седмици | 86-230 |
Специално внимание в проучването при втория скрининг се отдава на състоянието и характеристиките на пъпната връв - въжето, свързващо детето с плацентата. Обикновено тя съдържа 3 съда - две артерии и една вена. На тях има обмен между детето и майката. Бебето получава хранителни вещества и богата на кислород кръв и метаболитни продукти и кръв, съдържаща въглероден диоксид, които се връщат на майката.
Ако има само 2 съда в пъпната връв, това може индиректно да посочи синдрома на Даун и някои други хромозомни аномалии, но е възможно работата на липсващия съд да се компенсира от съществуващия и детето е здраво. Такива бебета се раждат по-слаби, с поднормено тегло, но нямат генетични аномалии.
Лекарят ще посъветва бременната жена да не се тревожи за липсващите съдове в пъпната връв, ако други ултразвукови индикатори са в нормалните граници, а двойният или тройният тест (биохимичен кръвен тест) не показва изразени отклонения.
Анализът на кръвта е най-често троен тест. Концентрацията на свободен hCG, свободен естриол и AFP (алфа-фетопротеин) се определя в пробата на венозната кръв на бъдещата мумия. Тези вещества дават представа за хода на раждането и възможните рискове от генетични патологии в трохите.
Нормите в различните лаборатории са индивидуални, за да се обобщят различните използвани стойности в ММ. Всеки от трите маркера в идеалния случай се намира някъде между 0.5-2.0 MoM.
Ниво на hCG при втория скрининг:
Акушерски термин | Норма hCG (измерена в ng / ml) |
16 седмици | 4,66-50,0 |
17 седмици | 3,33-42,7 |
18 седмици | 3,84-33,2 |
19 седмици | 6,75 |
20 седмици | 5,26 |
Повишаването на нивото на този хормон при втория скрининг по-често показва, че жената има прееклампсия, има оток, протеин в урината, е вземала или приема някои хормонални лекарства, например, за да спаси бременността.
Повишени нива на hCG при жени, които имат близнаци или тризнаци. Понякога увеличението на стойността на това вещество показва, че терминът е бил създаден погрешно и е необходима корекция.
При хромозомната патология, като синдрома на Даун, може да се сигнализира значително надвишаване на горния праг на hCG с едновременно значително намаляване на другите два компонента на тройния тест. Алфа-фетопротеин и хормон естриол са патологично подценени.
Нивото на свободния естриол във втория екран:
Акушерски термин | Норма Естриол (измерена в ng / ml) |
16-17 седмици | 1,17-5,52 |
18-19 седмици | 2,43-11,21 |
20 седмици | 3,8-10,0 |
Леко превишаване на концентрацията на този женски хормон може да се дължи на многоплодна бременност или на факта, че жената носи голям плод.
Намаляването на този хормон може да означава вероятност от дефекти на невралната тръба, синдрома на Даун или болестта на Търнър, както и синдрома на Патау или Корнелия де Ланге.Не всяко понижение на това вещество се счита за патологично, а лекарите започват да предизвикват безпокойство, когато нивото се понижава с повече от 40% от средната стойност.
Пониженото ниво на естриол понякога може да е признак за затоплен конфликт на Резус, заплаха от преждевременно раждане, както и недостатъчно плацентарно хранене на детето.
Ниво на AFP през второто тримесечие
Акушерски термин | Норми AFP (IU / ml) |
16 седмици | 34,4 |
17 седмици | 39,0 |
18 седмици | 44,2 |
19 седмици | 50,2 |
20 седмици | 57,0 |
Значителен излишък на алфа-фетопротеин може да бъде индиректен знак за отсъствието в детето на мозъка, изцяло или частично, на патологичната мекота на гръбначния стълб и други състояния, присъщи на вродени малформации на невралната тръба.
За бременни жени, които очакват близнаци или тризнаци, увеличението на АСЕ е абсолютната норма.
Намаляването на нивото на това вещество в кръвта на бъдещата майка може да бъде индикация за напълно нормална бременност, докато в комбинация с повишен hCG и намален естриол, този индикатор понякога показва възможен синдром на Даун.
Ако плодът е напълно здрав, намаляването на AFP понякога съпътства затлъстяването на майката или захарния диабет в историята на жената. Ниското разположение на плацентата също влияе на нивото на това вещество, AFP може да е под нормалното.
Резултатите и резултатите от скрининга на втория триместър също се изчисляват по специална компютърна програма, но вече се вземат предвид данните и първото скринингово проучване.
Само лекар може да помогне да разчете вероятността за раждане на болно бебе на жена.
Винаги е опитен акушер-гинеколог лично "проверете" прогнозата на компютърасравняване на концентрациите на отделните вещества с историята на бременната жена, нейната история, личностни характеристики, както и с протоколите на първия и втория ултразвук.
Трети скрининг и неговите резултати
Последният, третият скрининг на наследствени заболявания и други патологии на плода се извършва в рамките на 30-36 седмици. Най-често лекарите се опитват да предпишат проучване за 32-34 седмици. Изследването включва ултразвук, както и вид резултат от две предишни изследвания.
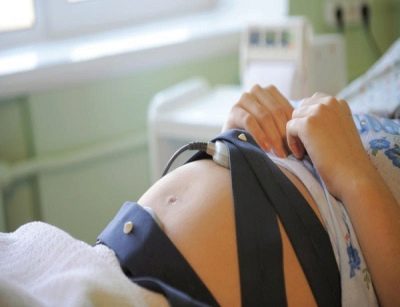
Като част от проверката CTG (кардиотокография), Този метод ви позволява да установите как честотата на сърцето на детето се променя по време на движенията си, колко голям е броят на тези движения.
Жените в риск не само извършват ултразвуково сканиране, но и получават USDG (Doppler ultrasound), което позволява да се оцени скоростта на кръвния поток в маточните артерии. Това ви позволява да направите по-точна представа за това как се чувства нероденото бебе, ако има хипоксично състояние или ако има достатъчно хранителни вещества.
На ултразвук диагностикът съобщава за фетометричните данни на детето, неговото положение в матката, количеството на водата, както и оценява дебелината и степента на зрялост на плацентата.
От 30 седмици плацентата обикновено се „застарява” до 1 степен и от 35 седмици до втората. Според дебелината на детското място експертите преценяват способността на този временен орган да задоволи нуждите на трохите за хранителни вещества.
Дебелината на плацентата, когато се държи трети триместър
Акушерски термин | Дебелина на плацентата (мм) |
30 седмици | 23,9-39,5 |
31 седмици | 24,6-40,6 |
32 седмици | 25,3-41,6 |
33 седмици | 26,0-42,7 |
34 седмици | 26,7-43,8 |
35 седмици | 27,5-44,8 |
36 седмици | 28,0-46,0 |
Станете по-тънки, отколкото осигуряват нормите, плацентата може да бъде при тънки и тънки жени, както и при бъдещи майки, които са имали инфекциозни заболявания по време на бременността.
Удебеляването на детското място често показва наличието на Rh-конфликт, характерно е за третия триместър за жени, страдащи от диабет, прееклампсия. Дебелината на плацентата не е маркер за хромозомни аномалии.
Фетометрията на децата в тези термини може вече да се различава значително от нормативните стойности, защото всеки се ражда с различни параметри, тежести, всяка сходна с тяхната майка и татко.
Кръвните изследвания за биохимични маркери в третия триместър не преминават.Ограничен до обичайния списък от тестове - общи изследвания на кръв и урина.
Ако скринингът показва аномалии
Ако версията на компютърна програма, анализираща получените данни в резултат на скрининг, показва висок риск от раждане на дете с патологични развития, хромозомни и наследствени заболявания, това е неприятно, но не и фатално.
Всичко не е загубено и детето може да е здраво. За да се изясни този въпрос подробно, инвазивните изследвания могат да бъдат възложени на жена.
Точността на тези методи е близо до 99,9%. Те се разказват подробно на бъдещата майка и те определено дават време да мислят дали наистина иска да знае истината на всяка цена, защото по някакъв начин самите процедури, които позволяват да се направи точна диагноза, са опасност да се спаси бременността.
За начало жена е изпратена за консултация в генетиката. Този специалист "проверява" резултатите, издадени от компютъра, и също така насочва към инвазивна диагностика.
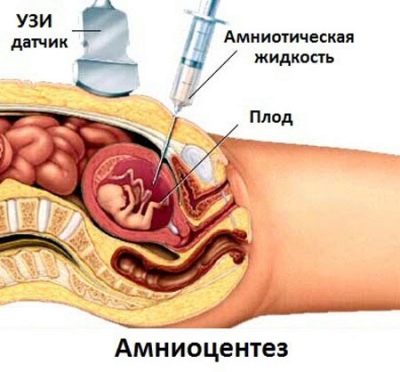
За изследването не са взети проби от кръвта и тъканите на майката, а тъканните проби и кръвта на бебето, както и околоплодната течност.
Всеки, дори най-безопасният, съществуващ метод - амниоцентеза - е свързан с риска от загуба на бременност. Средно, рискът от инфекция и прекратяване на бременността варира от 1,5 до 5%. Това не може да бъде пренебрегнато чрез съгласие за такава процедура.
Ако резултатите от първия скрининг са отрицателни, може да се даде жена:
- биопсия на хорионна вълна (до 12 седмици);
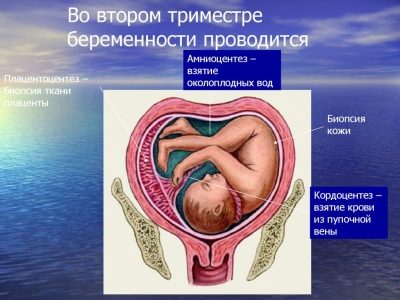
- амниоцентеза (вземане на амниотична течност за анализ).
Ако бъдещата майка и лекуващият й лекар са били предупредени от резултатите от втория скрининг, Може да се реши да се проведат следните диагностични процедури:
- амниоцентеза;
- амниоскопия (визуално изследване на яйцеклетката с помощта на тънък гъвкав ендоскоп - извършва се само от 17 седмици на бременността);
- плацентоцентеза (вземане на проби за анализ на клетки от “детското място”, проведено от 18 до 22 седмици);
- кордоцентеза (кръвта на детето се взема за лабораторни изследвания, тя се извършва от 18-та седмица);
- фетоскопия (изследване на детето с ендоскоп и вземане на парче фетална кожа за анализ. Процедурата може да се извърши от 18 до 24 седмици).
Тънкият хирургически инструмент може да бъде поставен по три начина - през коремната стена, през цервикалния канал и чрез пункция във вагиналния нос. Изборът на специфичен метод е задача на специалистите, които знаят точно как и къде точно една жена има плацента.
Цялата процедура се извършва под наблюдението на опитен, квалифициран доктор за ултразвукова диагностика, всичко, което се случва в режим на реално време, помага за проследяване на ултразвуковия скенер.
Опасността от такива изследвания е възможността за ранно изпускане на вода, аборт. Троха в утробата може да бъде ранена с остър тънък инструмент, разкъсване на плацентата, възпаление на феталните мембрани може да започне. Мама може да бъде ранена, целостта на червата и пикочния мехур са изложени на риск.
Знаейки това, всяка жена има право да реши за себе си дали да се съгласи на инвазивна диагноза или не. Накарайте я да отиде на процедурата, никой не може.
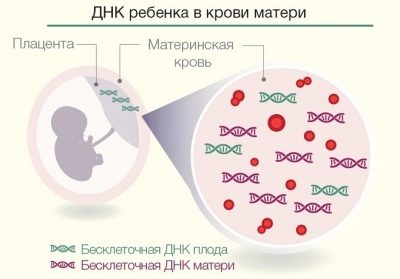
От 2012 г. в Русия се провежда нов начин на изследване - неинвазивен пренатален ДНК тест. За разлика от описаните по-горе инвазивни методи, тя може да се извърши още на 9-та седмица от бременността.
Същността на метода е в изолирането на ДНК молекулите на детето от кръвта на майката, тъй като собственото кръвоснабдяване на бебето работи за бебето от 8-та седмица на бременността и някои от червените му кръвни клетки влизат в кръвта на майката.
Задачата на техника е да намери тези червени кръвни клетки, да извлече ДНК от тях и да определи дали детето има вродени аномалии. В същото време техниката позволява да се установи не само наличието на големи хромозомни аномалии, но и други генни мутации, които не могат да бъдат разпознати по друг начин.Също така, майката с точност от 99,9% ще бъде уведомена на пода на бебето още 9 седмици от бременността.
Такива тестове, за съжаление, все още не са включени в пакета за здравно осигуряване и следователно са платени. Средната им цена е от 40 до 55 хиляди рубли. Предлага се от много частни медицински генетични клиники.
Недостатъкът е, че инвазивният тест с пункция на феталния пикочен мехур ще трябва да се премине, ако неинвазивен ДНК тест покаже, че има отклонения.
Резултатите от такъв иновативен тест все още не са приети от гинекологичните болници и родилните болници като основание за дълго време прекъсване на бременността по медицински причини.
Скрининг обучение
Резултатът от скрининга в антенаталната клиника може да бъде невярна както в положителна, така и в негативна посока, ако жената не отчита отрицателното въздействие върху тялото на определени фактори, като медикаментозно лечение или тежък стрес. Ето защо, лекарите препоръчват внимателно подготовка за преминаването на просто проучване.
Три дни преди скрининг Не се препоръчва да се ядат мазни, пържени и пикантни храни. Това може да наруши резултатите от биохимичните кръвни тестове.
Диета предполага и отхвърляне на шоколад, торти, портокали, лимони и други цитрусови плодове, както и пушени меса.
Даряват кръв трябва да бъде на празен стомах. Но с консултация можете да вземете бисквити или малка шоколадова лента, за да я ядете, след като дадете кръв, преди да преминете през ултразвукова процедура.
Дете под влиянието на ядената шоколадова майка ще се движи по-активно и ще може да се появи на диагностика в цялата му слава. Празният стомах не означава, че една жена трябва да гладува и бебето си за три дни. За да дарите кръв на биохимия, достатъчно е да не ядете поне 6 часа преди да вземете кръв.
В продължение на една седмица трябва да се изключат всички стрес-фактори, тъй като вечерта преди прегледа жената трябва да вземе лекарство, което намалява образуването на газ в червата, така че „подутият“ дебел не предизвиква компресия на коремните органи и не влияе на резултатите от ултразвуковото изследване. Безопасен за наркотици за бъдещи майки - «Espumizan».
Не е необходимо да запълвате пикочния мехур, в този момент (10-13 седмици) плодът е ясно видим, без да запълва пикочния мехур.
Точност на изследванията
Точността на скрининга от второ тримесечие е по-ниска от аналогичната характеристика на първия скрининг, въпреки че резултатите от нея повдигат много въпроси. Понякога се оказва, че жена, която е била изложена на висок риск, ражда съвършено здраво бебе, а момиче, на което е казано, че всичко е „нормално“, става майка на дете с тежки генетични патологии и аномалии в развитието.
Разглеждат се точни изследвания само инвазивни диагностични методи. Точността на скрининговото откриване на синдрома на Даун с помощта на кръвни тестове и ултразвук от експерти се оценява на около 85%. Скринингът с тризомия 18 показва точност от 77%. Но това са цифри на официалната статистика, на практика всичко е много по-интересно.
Наскоро броят на фалшиво-положителните и фалшиво-отрицателните скрининги е нараснал. Това не се дължи на факта, че лекарите започнаха да работят по-зле. Просто много жени, които се надяват на компетентност на платени специалисти, се опитват да направят изследвания за собствените си пари в платен център, а там ултразвуковите изследвания не винаги се извършват от специалисти, които имат международен достъп за провеждане точно на този вид изследвания.
Броят на неправилните анализи също нараства, тъй като дори живите хора работят с модерно оборудване в лабораториите.
Винаги има вероятност лекарят да не е забелязал нещо на ултразвука или да не види какво има там, и че лабораторните асистенти са направили елементарна техническа грешка. Следователно понякога данните от една лаборатория трябва да се проверят отново в друга.
Най-добре е да се извърши скрининг проучване при консултация на мястото на пребиваване - там лекарите са гарантирани не само да имат прием за този вид диагноза, но и много опит в провеждането му.
Важно е да останете спокойни и да вярвате, че с детето всичко ще е наред, без да се отказвате от възможността да научите за състоянието на бебето колкото е възможно повече. Скринингът дава възможност.