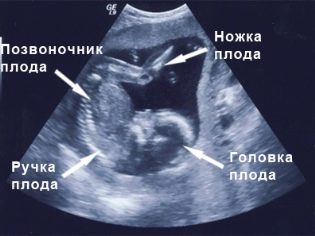
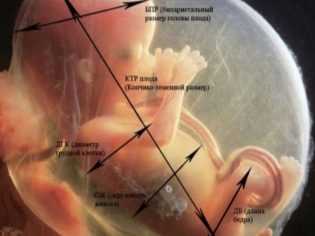
Ултразвук през втория триместър на бременността: времето и стандартите
Средната бременност е най-красивото време. Бъдещата майка все още не е уморена от своята „интересна позиция”, но вече е успяла да се наслади на периода на изчакване на бебето. Именно през този период пада второто планирано изследване, което се нарича скрининг от второ тримесечие. Тя включва ултразвукова диагностика и биохимичен анализ на кръвта. Фактът, че бебето може да покаже по ултразвук по това време и как да дешифрира протокола от изследването, ще бъде описано в този материал.
Защо ви е нужен?
Ултразвуковото изследване през втория триместър е част от скрининга, чиято задача е да идентифицира повишените рискове от раждане на бебе с генетични и други патологии и аномалии. По заповед на Министерството на здравеопазването на Русия, изследвания, които се провеждат през първото и второто тримесечие, се считат за задължителни. Жените ги прехвърлят безплатно при консултации на мястото на пребиваване
Индикаторите, че лекарят получава ултразвукова диагностика, използвайки специална компютърна програма, се обработват заедно с резултатите от кръвния тест, който определя хормоните и протеините, нивото на което може да говори за възможни патологии при детето и проблеми с бременността.
В първия триместър се установява съдържанието на hCG и PAPP-A в кръвта, във втория се провежда т. Нар. Троен тест - hCG, естриол, алфа-фетопротеин.
Програмата „обединява” данните, получени от два източника, анализира индивидуалните рискове - възрастта на жената, наличието на лоши навици и хронични заболявания, фактите за наличието на генетични патологии в семействата на бъдещата майка и баща и дава резултат, който показва колко е вероятно тази жена да е Синдром на Даун, Едуардс, Патау и други нелечими и дори фатални патологии
Проучване на първия триместър, който продължава от седмица 10 до седмица 13, считани за най-информативни. Второто изследване предоставя много по-малко информация за маркерите на генетичната патология, но позволява на бъдещата майка да види доста израсналото си бебе на монитора на ултразвуковия скенер, да разбере как се развива бебето, както и да посочи пола на бебето. Именно през втория триместър сексът на ултразвук е най-лесен за определяне.
Детето все още не е толкова голямо, че да се свие на бучка и така да затвори гледката на интимните места, но не толкова малка, че да не види образуваните гениталии.
Специални функции
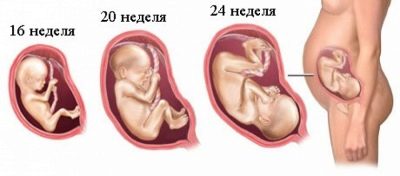
Времето на второто планирано ултразвуково изследване не е толкова стегнато, колкото при първото скрининг проучване. Министерството на здравеопазването препоръчва да се извърши изследване в периода от 18 до 21 седмици. На практика тези термини могат да бъдат изместени както нагоре, така и надолу.Често бременната жена се изследва за период от 16-17 седмици, а периоди от 10-24 седмици също са често срещани и популярни при акушерите и гинеколозите.
Неотдавна второто планирано ултразвуково сканиране не можеше да бъде изпратено, ако първият скрининг показа резултати, които не предизвикват безпокойство за лекуващия лекар. Вторият ултразвук е задължителен за жени в риск - бременни след 35-годишна възраст, жени, които вече имат деца с генетични патологии, и някои други категории бременни жени. в момента второто изследване се провежда за всички, без изключение следователно не трябва да се притеснявате, ако лекарят даде указания за втория скрининг преглед.
Ултразвукът през втория триместър се извършва с цел да се установи:
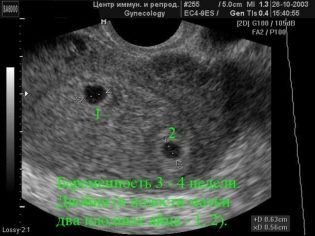
броят на децата (случва се, че по време на първия преглед вторият плод не се вижда и се отваря за преглед от лекаря само при втория преглед);
положението на трохите в матката, предполагаемото му тегло, височината;
размерът на крайниците, главата, корема на бебето отделно (развитието на всяка част от тялото е от голямо значение за определяне на пропорциите и характеристиките на развитието на бебето);
сърдечната честота на детето и структурата на сърцето му;
структурни особености на лицевите кости, гръдния кош, гръбначния стълб;
структурни особености на всички важни вътрешни органи - бъбреци, черния дроб, белите дробове, мозъка);
количеството на околоплодната течност (води около детето);
степен на зрялост, дебелина и местоположение на плацентата;
състоянието на цервикалния канал, шийката на матката, наличието или отсъствието на тонус на маточната стена.
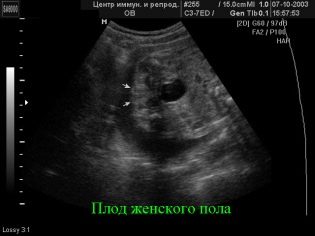
Ако пола на трохите все още не е известен, или родителите имат съмнения относно резултатите от първия ултразвук, сега е моментът да зададете на лекаря интересния въпрос кой „живее в тумор“ - момче или момиче. Но трябва да знаете, че стандартният протокол за преглед не включва пола на детето лекарят има право да откаже тази молба или ще трябва да плати за тази услуга. Много консултации официално включиха определянето на пола на бебето в списъка на платените услуги.
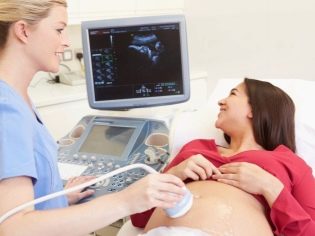
Процедурата по ултразвуково изследване се извършва чрез трансабдоминален метод - през коремната стена. В някои случаи обаче лекарят използва трансвагиналния метод. Вагиналният сензор улеснява получаването на по-ясна картина на детето, ако майката има наднормено тегло, гъст мастен слой на стомаха, което го прави трудно да се визуализира през перитонеума. Понякога се използват и двата метода на изследване.
Диагнозата трае около 10 минути безболезнено и напълно безопасно както за жените, така и за бебето.
Подготовка за изследването
Ако преди първото ултразвуково изследване жената е била препоръчана да се подготви - да изпразни червата преди посещение в кабинета на лекаря, включително от натрупаните газове, тогава преди второто планирано ултразвуково изследване не е необходима специфична подготовка. Ако дори в червата има натрупвания на газове, тогава резултатите от ултразвуковото изследване няма да имат никакво въздействие. Израснал по размер, матката привлича чревните примки във фонов режим.
Запълването на пикочния мехур също не е необходимо.
Можете да ядете всичко преди прегледа, но точно преди да влезете в стаята за ултразвуково изследване, една жена може да яде малък шоколад. Малкият човек вътре в нея бързо ще реагира на сладкото и ще започне да се движи по-активно, което ще позволи на лекаря да оцени и двигателните функции на бебето и да го разгледа по-добре в различни проекции.
В съгласие с диагностика за втория ултразвук, можете да вземете със себе си и бащата на нероденото дете. На монитора на скенера се очаква нещо доста интересно, защото сега плодовете са ясно видими, можете да се възхищавате на неговия профил, да видите ръцете и краката, пръстите, носа, устата, очните кухини, гениталиите. Ако ултразвукът се извършва в 3D формат, тогава бъдещите родители дори ще могат да видят как изглежда детето.
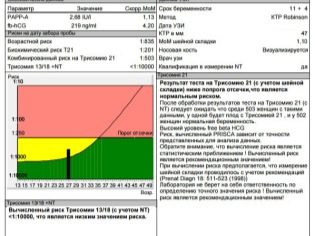
След процедурата на жената се дава протокол за тестване, в който намира много съкращения и числови стойности.Не всеки лекар в консултацията има възможност в процеса на диагностициране да каже на всяка бъдеща майка, което означава конкретен показател, какво казва той. Ето защо, за да разберат купчината от цифри и букви ще имат сами. Ще помогнем за това.
Резултати от декодирането
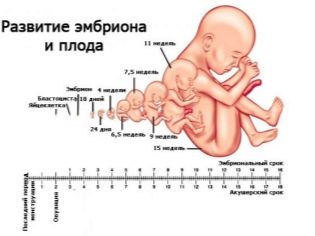
През второто тримесечие жената вече беше научила много добре, че има период, който тя изчислява (от момента на зачеването) и има общоприет акушерски термин - обичайно е да се изчислява от първия ден на последната менструация. Лекарите на ултразвуковата диагностика, както и акушер-гинеколозите използват акушерските термини, затова всички данни за съответствието на параметрите с определени термини са посочени в изчислението (ден на зачеване + около 2 седмици).
Фетометричните показатели на плода, които разглеждат ултразвука и описват в протокола, включват следното.
BPR (двупариен размер)
Това е разстоянието между двете париетални кости. Този показател се счита за най-информативен при определяне на точната продължителност на бременността през втория триместър. Ако не спази крайния срок, това може да е симптом на забавеното развитие на трохите.
LZR (фронтално-тилен размер)
Това разстояние е сегмент между двете кости на черепа - предната и тилната. Този показател сам по себе си никога не се оценява и не казва нищо. Той се разглежда само във връзка с описаното по-горе BPR. Заедно тези измерения показват гестационна възраст.
Таблица на BPR и LZR през второто тримесечие:
Акушерски термин | BPR е норма mm | BPR- допустими колебания mm | LZR норма mm | LZR - допустими вибрации, mm |
16 седмици | 34 | 31-37 | 45 | 41-49 |
17 седмици | 38 | 34-42 | 50 | 46-54 |
18 седмици | 42 | 37-47 | 54 | 49-59 |
19 седмици | 45 | 41-69 | 58 | 53-63 |
20 седмици | 48 | 43-53 | 62 | 56-68 |
21 седмици | 51 | 46-56 | 66 | 60-72 |
22 седмици | 54 | 48-60 | 70 | 64-76 |
23 седмици | 58 | 52-64 | 74 | 67-81 |
24 седмици | 61 | 55-67 | 78 | 71-85 |
25 седмици | 64 | 58-70 | 81 | 73-89 |
26 седмици | 67 | 61-73 | 85 | 77-93 |
27 седмици | 70 | 64-76 | 88 | 80-96 |
28 седмици | 73 | 67-79 | 91 | 83-99 |
Ако размерът на главата леко се различава от нормата на показателите, то това може да се дължи на конституционните особености на плода - мама и татко могат да бъдат собственици на малки черепи. Въпреки това, ако BPR или LZR значително изостават (повече от 2 седмици от действителния период), лекарят може да има въпроси относно развитието на детето - дали има забавяне в развитието, дали бебето има достатъчно хранителни вещества и витамини.
Намалението на тези показатели е често при бременни жени, които по време на носене на бебето не могат да се сбогуват с лошите навици (алкохол, пушене), както и по време на бременност с близнаци или тризнаци. Отношението на BDP към останалата част от плода е важно. Ако главата се намалява пропорционално и други измерения също не достигат до най-ниския праг на нормата, тогава можем да говорим както за конституционната особеност (тънкото дете), така и за симетричното забавяне на развитието.
Ако другите параметри са нормални и само главата е намалена, ще бъдат планирани допълнителни изследвания, включително ултразвуково ултразвуково изследване в динамика, за да се изключат мозъчни патологии, микроцефалия и други аномалии.
Превишаването на горния праг на нормативните стойности, ако е симетрично на останалата част от размера на бебето, може да означава грешка в изчисляването на периода, например поради късна овулация, тенденция към голям плод. Асиметричното увеличаване на главата на бебето се нуждае от отделен преглед, тъй като може да се говори за мозъчен оток, за други заболявания на централната нервна система, които причиняват подуване на мозъка.
ОГ (обиколка на главата) и охлаждаща течност (обиколка на корема)
Размерът на обиколката на главата е важен за оценката на развитието на детето. Периодът на бременност за този параметър не се изчислява отделно, OG се разглежда по отношение на BPR и LZR (главно за разбиране на пропорциите на главата). Главата на бебето расте най-активно през втория триместър, и следователно този размер се променя бързо.
Таблица на отработилите газове - втори триместър (средни норми и допустими отклонения):
Акушерски термин (седмици). | Отработен газ - нормален, mm | Долна граница на нормата, mm | Горна граница на нормата, mm |
16 | 124 | 112 | 136 |
17 | 135 | 121 | 149 |
18 | 146 | 131 | 161 |
19 | 158 | 142 | 174 |
20 | 170 | 154 | 186 |
21 | 183 | 166 | 200 |
22 | 195 | 178 | 212 |
23 | 207 | 190 | 224 |
24 | 219 | 201 | 237 |
25 | 232 | 214 | 250 |
26 | 243 | 224 | 262 |
27 | 254 | 235 | 273 |
28 | 265 | 245 | 285 |
Превишаването на нормата на отработените газове за 2 седмици или повече ще изисква допълнително изследване, тъй като може да означава хидроцефалия. Незначителен излишък може да се дължи на грешка в изчисляването на акушерския период. Намаляването на отработените газове под допустимите стойности за повече от 2 седмици показва забавяне на вътрематочното развитие, ако се намалят други параметри на детето.
Ако само главата е по-малка от нормата, детето ще бъде изследвано за патология на развитието на мозъка и централната нервна система.
Коремната част на корема - важен параметър, който помага на лекаря да изясни състоянието на детето в случай на съмнение за развитие. Най-често във втория триместър има такава форма на забавяне, при която пропорциите на бебето не са симетрични. С други думи, не всички измервания говорят за намаляване. В този случай стандартите на изоставане се сравняват с обиколката на корема, за да се разбере дали има патологично закъснение или тънкост и малка височина - наследствен знак на конкретно дете.
Таблица за охлаждане на втория триместър:
Акушерски термин (седмици) | Охлаждаща течност, mm |
16 | 102 |
17 | 112 |
18 | 124 |
19 | 134 |
20 | 144 |
21 | 157 |
22 | 169 |
23 | 181 |
24 | 193 |
25 | 206 |
26 | 217 |
27 | 229 |
28 | 241 |
Лекото изоставане от средното не се счита за патологично, внимателно внимание на лекарите заслужава ситуация, при която обиколката на коремните трохи зад нормата от повече от 2 седмици. В този случай параметърът се сравнява с BPR, OG, LZR, както и с дължината на крайниците на бебето, а пъпната връв и плацентата се изследват, за да се изключи кислородното гладуване и недостатъчното хранене на детето.
Само отклонението на този параметър, ако всички останали съответстват на гестационния период, не означава нищо тревожно, само бебетата растат спазмодично и неравномерно през втория триместър.
Възможно е след няколко седмици на извънредно ултразвуково изследване (и той да бъде назначен за двойна проверка на данните), в колоната OJ.
Дължина на костите
В ултразвуковия протокол тези размери показват следното: DBK (дължина на бедрената кост), DKG (дължина на костта на пищяла), DKP (дължина на костта на предмишницата), WPC (дължина на раменната кост), DTC (дължина на носната кост). Всички тези кости са сдвоени, така че в протокола ще бъдат посочени двойни цифрови стойности, например DBK - 17 наляво, 17 вдясно
Дължината на крайниците през втория триместър е маркер за генетични нарушения. Например, много нелечими синдроми (Patau, Cornelia de Lange и други) имат съкратени крайници. Въпреки че да се прецени нормите и отклоненията толкова уникално, никой, разбира се, няма. Съмненията трябва да бъдат подкрепени от отрицателните резултати от първия скрининг, както и биохимични кръвни тестове.
Често се наблюдават отклонения в дължината на сдвоените кости при момичетата, тъй като те се развиват с различна скорост и в повечето случаи имат повече миниатюрни параметри от момчетата, а таблиците, използвани от лекарите за проверка на данните от ултразвука, се събират без пол.
DBK (дължина на бедрото) през втория триместър:
Акушерски термин, седмици | DBK - средна скорост, mm | Долна граница на нормата, mm | Горна граница на нормата, mm |
16 | 20 | 17 | 23 |
17 | 24 | 20 | 28 |
18 | 27 | 23 | 31 |
19 | 30 | 26 | 34 |
20 | 33 | 29 | 37 |
21 | 36 | 32 | 40 |
22 | 39 | 35 | 43 |
23 | 41 | 37 | 45 |
24 | 44 | 40 | 48 |
25 | 46 | 42 | 50 |
26 | 49 | 45 | 53 |
27 | 51 | 47 | 55 |
28 | 53 | 49 | 57 |
DKG (дължина на костите на крака) през втория триместър:
Акушерски термин, седмици | DKG - нормална, мм | По-нисък праг на нормата, мм | Горна граница на нормата, mm |
16 | 18 | 15 | 21 |
17 | 21 | 17 | 25 |
18 | 24 | 20 | 28 |
19 | 27 | 23 | 31 |
20 | 30 | 26 | 34 |
21 | 33 | 29 | 37 |
22 | 35 | 31 | 39 |
23 | 38 | 34 | 42 |
24 | 40 | 36 | 44 |
25 | 42 | 38 | 46 |
26 | 45 | 41 | 49 |
27 | 47 | 43 | 51 |
28 | 49 | 45 | 53 |
Дуоденумът (дължина на раменната кост) и DKP (дължина на костта на предмишницата) през втория триместър:
Акушерски термин, седмици | Раменната кост - нормална, мм | Допустими вибрации, mm | Кост на предмишницата - нормална, мм | Допустими вибрации, mm |
16 | 18 | 15-21 | 15 | 12-18 |
17 | 21 | 17-25 | 18 | 15-21 |
18 | 24 | 20-28 | 20 | 17-23 |
19 | 27 | 23-31 | 23 | 20-26 |
20 | 30 | 26-34 | 26 | 22-29 |
21 | 33 | 29-37 | 28 | 24-32 |
22 | 35 | 31-39 | 30 | 26-34 |
23 | 38 | 34-42 | 33 | 29-37 |
24 | 40 | 36-44 | 35 | 31-39 |
25 | 43 | 39-47 | 37 | 33-41 |
26 | 45 | 41-49 | 39 | 35-43 |
27 | 47 | 43-51 | 41 | 37-45 |
28 | 49 | 45-53 | 43 | 39-47 |
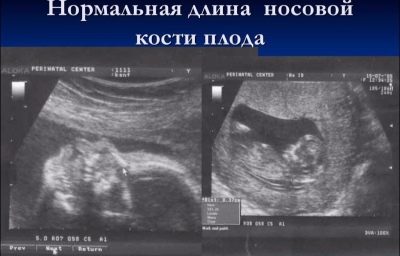
Дължината на носната кост във втория триместър не е толкова важна, колкото по време на първия скрининг. Вече не може да се счита за маркер, показващ възможен синдром на Даун при дете. До средата на бременността носът на бебето има размер и пропорции, които са присъщи за него по природа и този размер е индивидуален. В някои консултации лекарите на втория ултразвук те дори не измерват носните кости, но просто посочете в протокола, че тези кости се визуализират или пишат, че костите на носа са нормални.
Независимо от това, бъдещите майки, които имат номера в ултразвуковите протоколи в колоната „Носните кости“, ще се интересуват от това колко „любопитно“ ще бъде детето им.
Средният размер на носните кости на плода през втория триместър:
Акушерски период, седмици (периоди) | Дължина на носната кост - средни стойности | Долна граница на нормата, mm | Горна граница на нормата, mm |
16-17 седмици | 5,4 | 3,6 | 7,2 |
18-19 седмици | 6,6 | 5,2 | 8,0 |
20-21 седмици | 7,0 | 5,7 | 8,3 |
22-23 седмици | 7,6 | 6,0 | 9,2 |
24-25 седмици | 8,5 | 6,9 | 10,1 |
26-27 седмици | 9,4 | 7,5 | 11,3 |
28-29 седмици | 10,9 | 8,4 | 13,4 |
Вътрешни органи, лице и мозък
Ако няма сериозни малформации в бебето, диагностиците не отиват твърде далеч в описанието на вътрешните органи на трохите. В приетия протокол бъдещата майка ще може да види прост списък: бъбреците са норма, сърцето има 4 камери и така нататък.
Ако се забележат патологии, вида на откритата аномалия ще бъде посочен в съответната колона, например образуване на киста или недостатъчно развитие.
Оценявайки състоянието на мозъка, диагностиците отбелязват размера на лобовете, техните очертания, структурата на вентрикулите, размера на малкия мозък. Лицеви кости 5 месеца бременна добре оформени и лекарят може лесно да прегледа орбитите, да ги измери, да се увери, че бебето има нормално развита горна и долна челюст, както и бележка, ако има такива, пукнатини - така наречената „вълчи уста” и цепната устна.
Когато преглеждате гръбначния стълб, лекарят ще прецени общото му състояние, ще го прегледа за възможни цепнатини. При диагностицирането на белите дробове лекарят ще отбележи степента на зрялост, през второто тримесечие обикновено е третата
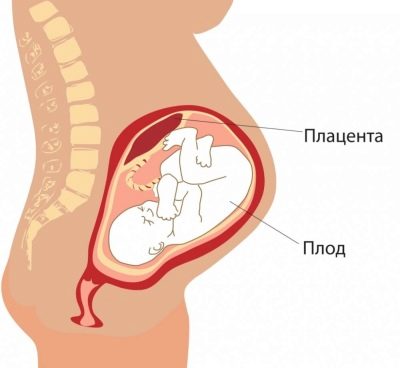
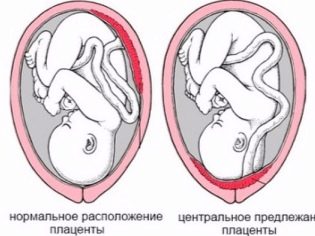
плацента
От особено значение е местоположението на „детското място“. Най-често срещаното място е на задната стена, въпреки че разгръщането отпред не се счита за аномалия. Местоположението на този временен орган, хранещ бебето влияе върху избора на тактика на раждането. Например, ниско местоположение или местоположение по предната стена на матката може да бъде предпоставка за назначаването на планирано цезарово сечение.
Ниска плацента се установява, когато „бебешката седалка” се намира под 5,5 сантиметра от вътрешния фаринкс, но ако този временен орган се припокрива с фаринкса, в заключение се посочва, че има плацента. Това по никакъв начин не трябва да предизвиква паника при бременна жена, тъй като при нарастване на матката плацентата може да се повиши по-често и често това се случва по-близо до края на бременността на детето и се потвърждава от ултразвуково изследване в третия триместър.
В допълнение към мястото, лекарят идентифицира дебелината на „детското място“ и степента на нейната зрялост. Нормалната дебелина за средата на бременността е 4,5 см. Ако плацентата се окаже по-дебела, се предписва допълнително изследване, тъй като такова увеличение на временния орган може да означава патологични процеси, например развитие на конфликт на майката и плода, както и някои генетични нарушения. , вътрематочни инфекции.
Степента на зрялост на плацентата през втория триместър трябва да бъде нула. Ако лекарят го прецени като първи, това може да бъде въпрос на преждевременно остаряване на „детското място“, загубата на някои от функциите му и потенциалната опасност за детето. Това също променя дебелината - плацентата става по-тънка, обикновено с ранно стареене в средата на бременността, като дебелината му се оценява на 2 сантиметра или по-малко.
До 30 седмици плацентата в идеалния случай трябва да има нулева степен на зрялост. От около 27 седмица тя може да стане първа, а от 34 втора. Чрез раждането, това тяло "остарява" до трета степен.
Амниотична течност (вода)
Прозрачността, наличието или отсъствието на суспензия, както и количеството вода, заобикаляща детето вътре в феталния пикочен мехур, има голяма диагностична стойност. Протоколът за ултразвук показва индекса на околоплодната течност, което дава представа дали количеството вода е нормално. Полихидрините и недостигът на вода може да показват, че бебето има патологии, има инфекция.Тези условия задължително изискват медицинско наблюдение, поддържащо лечение и избор на правилната тактика за раждането.
Средни стойности на индекса на околоплодната течност (IAG) през втория триместър:
Акушерски термин, седмици | Норма IAG, mm | Допустими вибрации, mm |
16 | 121 | 73-201 |
17 | 127 | 77-211 |
18 | 133 | 80-220 |
19 | 137 | 83-225 |
20 | 141 | 86-230 |
21 | 143 | 88-233 |
22 | 145 | 89-235 |
23 | 146 | 90-237 |
24 | 147 | 90-238 |
25 | 147 | 89-240 |
26 | 147 | 89-242 |
27 | 156 | 85-245 |
28 | 146 | 86 -249 |
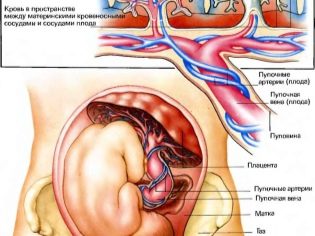
Пъпна връв
Проучването на пъпната връв дава представа за това как бебето е снабдено с кислород и хранителни вещества, освен това патологията на структурата на свързващия "въже" може да показва възможни генетични патологии при детето.
Обикновено нормално здрава пъпна връв има 3 съдадве от които са артерии и една - вена. За тях се осъществява обмен между жена и дете. Мама снабдява бебето с храна и кислород, а бебето „изпраща“ отпадъчните продукти от метаболизма, които се елиминират през тялото на майката.
Недостатъчният брой на съдовете може да е индикация за възможно развитие на синдром на Даун при дете, но не е задължителен маркер. Понякога липсата на една артерия в пъпната връв се компенсира от работата на друга артерия и детето се ражда здраво, макар и с намалено тегло.
Наличието само на един съд е признак за фетални аномалии и тук са необходими подробни генетични изследвания и инвазивна диагноза.
В заключение, ултразвуково сканиране, бъдещата майка ще види броя на намерените от лекаря съдове от пъпна връв, както и бележка, че притока на кръв през тях е нормален (или има намаляване на скоростта).
матка
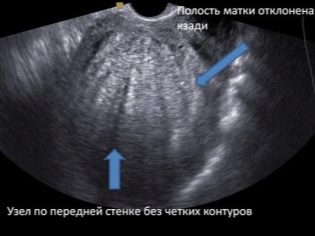
Лекарите с ултразвуково изследване се интересуват дали заплахата от прекъсване или преждевременно раждане на бременна жена е заплашена. Затова той оценява наличието или отсъствието на тонус на маточната стена. Ако една жена се е подлагала на цезарово сечение или други операции върху репродуктивния орган, не забравяйте да го оцените последователност на следоперативния белег.
Ако всичко е в ред с него, тогава ултразвуковият протокол показва, че белегът няма белези, а също така показва дебелината на белег. Характеристиките включват ниши, изтъняване на белега, което създава риск от руптура на матката и смърт на плода и майката.
Освен това е описана шийката на матката, състоянието на цервикалния канал. Това показва дали има заплаха от спонтанен аборт или преждевременно раждане.
Заключителна част
Последната част от протокола посочва дали данните за фетометрията съответстват на акушерския период. Размерът на плода позволява използването на няколко формули за изчисляване на очакваното му тегло. Действителното тегло може да се различава от тази стойност с достатъчно голяма грешка. Теглото се изчислява от програмата, инсталирана в ултразвуковия скенер. Ако в консултацията ви е инсталирано оборудване на стара мостра, може да не съществува такъв елемент в протокола.
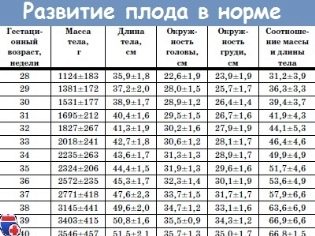
Тегло на плода (средни стойности) през второто тримесечие:
16-17 седмици - 50-75 грама.
18-19 седмици - 160-250 грама.
20-21 седмици - 215-320 гр.
22-23 седмица - 410-490 гр.
24-25 седмици - 580-690 гр.
26-27 седмица - 800-910 гр.
28 седмица 980-1000 гр.
Чести въпроси
След IVF
За жени, които забременеят с IVF, ултразвукова диагностика се извършва по-често, така че през втория триместър те не чакат за втория, а за четвъртия или петия ултразвук. По отношение на такива бъдещи майки те се опитват да проведат по-задълбочено проучване, в заключението си ще има информация, която не е включена в стандартната процедура - определяне на скоростта на кръвния поток в маточните и плацентарните съдове. Важно е да се разбере дали бебето се чувства добре "от епруветка".
По време на бременност, близнаци (тройна)
В този случай, ултразвукът на втория скрининг включва подробно описание на всеки от плодовете. Не се страхувайте от факта, че параметрите на децата ще бъдат различни, защото двама или трима мъже не могат да се развиват по една схема, въпреки че носят една майка.
Неспособност за определяне на пола
Ако лекарят на втория ултразвук не може да каже на родителите на родителите на бъдещото бебе, това не означава, че изследването е проведено лошо. Това е рядкост, но е възможно Бебето по време на проучването просто е взело неудобно положение за преглед или обърна гръб към сензора.
В този случай специалистът не може да гарантира точен резултат.