Proč potřebujeme screening v prvním trimestru, kdy se provádí a co ukazuje?
První týdny těhotenství jsou velmi důležitým časem pro budoucí mámu i její dítě. Během tohoto období dítě pokládá všechny životně důležité orgány a systémy. Aby lékaři nemohli vynechat jednu patologii, provede se první screening.
Podstata studie
Prenatální vyšetření jsou velmi důležité postupy, které se v Rusku objevily poměrně nedávno. Byl vyvinut odborníky z Ministerstva zdravotnictví, kteří se obávali vysoké mateřské a kojenecké úmrtnosti. Poměrně často vedou různé ukazatele ke zvýšení těchto ukazatelů. "Tichá" patologiekteré se vyvíjejí během těhotenství nebo u matky nebo jejího dítěte.
Lékaři volají screening specifického „screeningu“. V tomto případě jsou identifikovány všechny ženy s jakoukoliv patologií těhotenství. Patologické stavy se však neprojevují vždy v prvních týdnech. Často se stává, že se takové patologie objeví pouze ve 2. trimestru těhotenství.
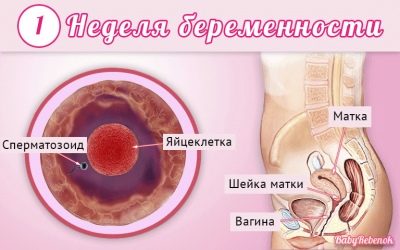
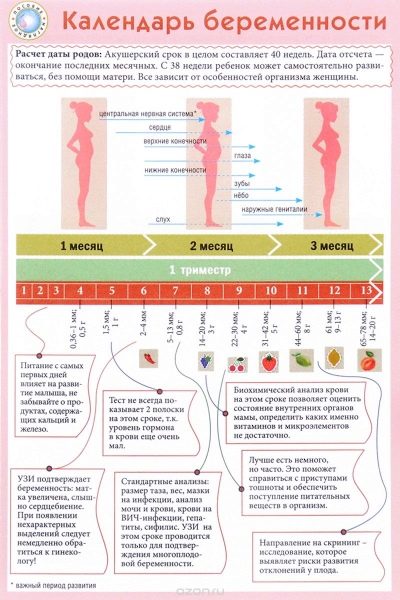
Lékaři používají k určení termínu porodnické týdny, ne měsíce. Rozdělují celý termín přenášení dítěte do několika stejných období, které se nazývají trimestery. Každý z nich se skládá z 12 porodnických týdnů. První screening se provádí v prvním trimestru těhotenství.
Je důležité poznamenat, že porodnický termín neodpovídá termínu těhotenství, které budoucí maminky počítají.
Obvykle považují první datum těhotenství od prvního kalendářního týdne ode dne početí. V tomto případě 12 týdnů porodnictví odpovídá 14. kalendářnímu týdnu.
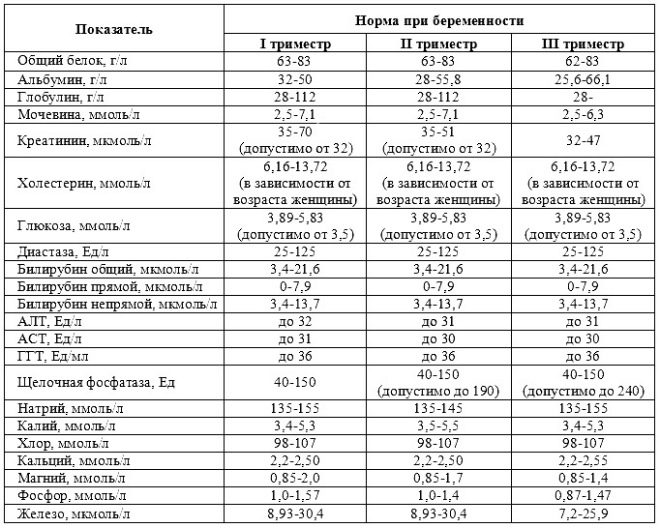
Po celou dobu těhotenství musíte utratit 3 takové sady studií. Oni jsou drženi každý trimestr. Komplex studií provedených v každém období těhotenství je odlišný. To je způsobeno denními měnícími se hormony u těhotné ženy, stejně jako fyziologií vyvíjejícího se plodu.
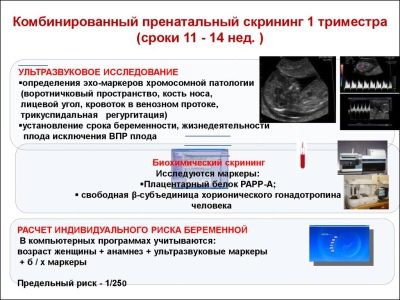
Komplexní screeningová studie zahrnuje podání některých biochemických testů a povinného ultrazvuku. Kombinované metody umožňují získat přesnější výsledky. Vyhodnocení získaných výsledků provádí porodník-gynekolog. Pokud po této studii lékař nemůže vyloučit přítomnost genetických onemocnění v budoucnu maminku, odkáže ji na konzultaci s genetikou.
Data
První screening se obvykle provádí v 11-13 porodních týdnech těhotenství. Termíny diagnostického komplexu lze ze zdravotních důvodů posunout o 7 až 10 dnů.Přesné načasování prvního screeningu musí být stanoveno společně s porodníkem-gynekologem, který během těhotenství pozoruje těhotnou ženu.
Délka prvního screeningu může být různá. Tato časová diagnostika obvykle trvá několik dní. Mezi dodáním biochemických testů a ultrazvukem může trvat několik týdnů. To je naprosto normální situace a je poměrně běžná. Jakékoli změny termínů výzkumu musí být dohodnut se svým lékařem.
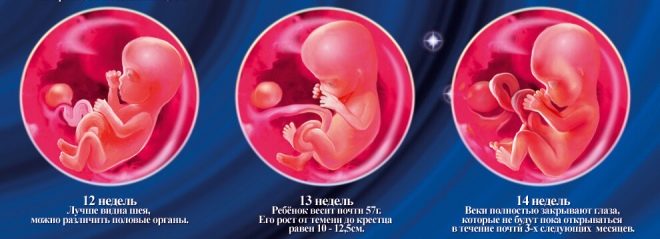
Toto období bylo vybráno náhodou: začíná nová etapa těhotenství, která se nazývá fetální. Dříve lékaři nazývali embryonální. Na konci dvanáctého týdne těhotenství lékaři označují dítě již za embryo, ale za plod.
Kdo by neměl studovat?
V současné době lékaři doporučují tuto studii provést pro všechny těhotné ženy bez výjimky. Tento preventivní léčebný postup umožňuje včasnou identifikaci nebezpečných organogenezních patologií u plodů.
Prvních 12 porodnických týdnů - doba aktivního růstu a vývoje všech vnitřních orgánů dítěte. Dopad jakýchkoli vnějších faktorů může vést k tvorbě patologií. Pouze komplexní diagnostika jim umožní identifikovat se. Také v této době je možné identifikovat a asociovat nemoci vnitřních pohlavních orgánů matky.
Lékaři doporučují projít screening v prvním trimestru těhotným ženám, ve kterých došlo k pojetí po jejich 35. narozeninách. Je také důležité provádět takový komplex studií pro všechny těhotné ženy se zatíženou rodinnou anamnézou genetických a chromozomálních onemocnění.
Existuje také vysoké věkové riziko pro rozvoj těchto patologií. V tomto případě by první screening měl být žen, které otěhotněly po 40 letech. Budoucí maminky, které často měly spontánní potraty nebo náhlé těhotenství, byly náhle přerušeny, ale také by neměly chybět tak složité diagnózy.
Lékaři doporučují screening v prvních týdnech těhotenství také pro nastávající maminky, které mají závažné onemocnění vnitřních orgánů.
Taková komplexní diagnóza je také nezbytná pro těhotné ženy trpící cukrovkou. Nejnebezpečnější je varianta závislá na inzulínu.
Pokud budoucí maminka po celou dobu užívá hormonální nebo glukokortikosteroidy, je nutné provést screening. Tyto látky mohou mít nepříznivý vliv na organogenezi plodu. Pokud příjem těchto léků nelze po celou dobu porodu zrušit, je nutné kontrolovat průběh těhotenství.
První screening je nutně prováděn a nastávající matky, které již mají děti trpící genetickými nebo těžkými somatickými onemocněními. Zvýšené genetické riziko je důvodem povinného průchodu takové komplexní studie.
Také screening v prvním trimestru nutně provádějí těhotné ženy, které zneužívají alkohol nebo pokračují v kouření. V tomto případě se riziko tvorby nebezpečných intrauterinních patologií několikrát zvyšuje. Měli byste být také vyšetřeni, pokud nastávající matka a plod odlišný faktor rhesus.
Jak se připravit?
K získání spolehlivých výsledků je nutná řádná příprava. Před provedením biochemických testů předepisují lékaři budoucí maminky, aby následovali dietu snižující hladinu lipidů. Nezahrnuje použití mastných a smažených potravin. Také všechny potraviny bohaté na cholesterol jsou zakázány. Nasycené tuky, které spolu s jídlem vstupují do krevního oběhu, mohou způsobit falešné výsledky.
Před prvním screeningem by měla být pozorována dieta snižující hladinu lipidů před zahájením studie. Večeře v předvečer cesty do laboratoře by měla být co nejjednodušší, ale výživná a vysoce kalorická.Je lepší mít nadaci napájení byly proteinové produkty. Můžete je doplnit obilovinami.
Jíst hodně zeleniny a ovoce 2-3 dny před screening ultrazvuk by neměl být. Mohou způsobit těžkou tvorbu plynu. To ztěžuje výzkum. Střevo nabobtnané plynem často způsobuje fenomén negativního ozvěny.
Pokud budoucí máma stále kouří při nošení dítěte, pak před odchodem do laboratoře je lepší to neudělat. Nikotin, který je obsažen v cigaretách, může vést ke zkresleným výsledkům. Také vyloučeny žádné nápoje, které obsahují alkohol ve svém složení.
Jdi do laboratoře na prázdný žaludek. Lékaři doporučují provádět testy ráno, ihned po probuzení. Biochemické testy, které se provádějí večer, jsou často nespolehlivé. Neměli byste mít snídani, než půjdete do laboratoře. Poslední jídlo je večeře.
Lékaři umožňují provádět laboratorní testy pít trochu vody. Pití hodně před provedením ultrazvuku v časném těhotenství by neměla být. To může vést k silnému naplnění močového měchýře. Předběžná spotřeba tekutiny může být vyžadována pouze při provádění transabdominálního ultrazvuku.
Silná fyzická aktivita před prvním screeningem by měla být vyloučena. Budoucí maminky by si měly pamatovat, že i běžné aktivity v domácnosti během těhotenství mohou vést ke zkreslení výsledků. Lékaři poznamenávají, že obvyklé čištění bytu v předvečer cesty do laboratoře může vést k nespolehlivým výsledkům testu.
Silný psycho-emocionální stres před studií by měl být také vyloučen. Nervózní nebo ustarané budoucí maminky by neměly nejen před prvním screeningem, ale po celou dobu těhotenství.
Prodloužený stres vede k narušení vnitřních orgánů, což nakonec vede k narušení výsledků.
Jak to jde?
Screening je rozdělen do několika fází. První z nich je obvykle výlet do laboratoře. Testy můžete absolvovat jak na běžné ženské klinice, tak na soukromé klinice.
V prvním případě je nutná žádost o testy, kterou porodník-gynekolog požádá o konzultaci. Tento lékařský formulář udává osobní údaje pacienta a odhadované trvání těhotenství.
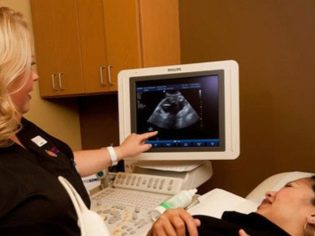
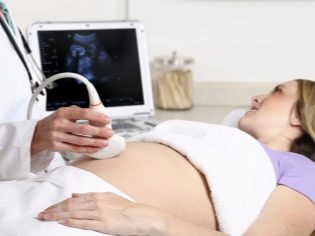
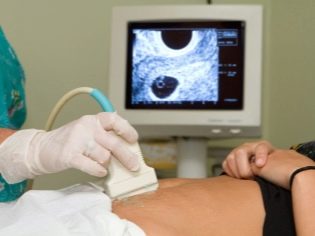
Dalším krokem screeningu je ultrazvuk. V rané fázi lze tento výzkum provádět různými způsoby. Pokud těhotná žena nemá žádné lékařské kontraindikace, provede se transvaginální studie. Pro tento účel se používá speciální ultrazvukové čidlo, které se vkládá do pochvy.
Existuje řada lékařských kontraindikací pro provedení transvaginální studie:
- Jedná se o akutní onemocnění vnitřních pohlavních orgánů matky.
- Akutní kolpitis nebo vaginitida jsou důvody pro volbu alternativní ultrazvukové metody.
V tomto případě již běží transabdominální vyšetření. Pro jeho chování lékař používá speciální ultrazvukové čidlo, které pohání budoucí maminčí břicho. Obraz v tomto případě se zobrazí na speciální obrazovce - monitoru. Během studia může budoucí maminka s lékařem vidět své budoucí dítě. Při takovém vyšetření může být přítomen i táta.
Pro lepší vizualizaci používají specialisté na ultrazvuk speciální diagnostický gel. Aplikuje se na kůži „těhotného“ břicha bezprostředně před zákrokem. Strach z agresivních účinků tohoto budoucího maminky by neměl být. Jeho složení je zcela hypoalergenní.
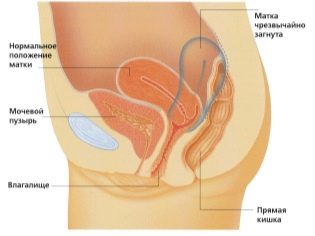
Ultrazvukové vyšetření se provádí na speciálním gauči. Budoucí maminka je položena na záda. V raných fázích těhotenství je možné provádět výzkum v této pozici.Pouze v situacích, kdy budoucí maminka má patologické zakřivení dělohy, může vyžadovat otáčení na levé nebo pravé straně.
Pokud je studie prováděna na pravidelné klinice, pak by s ní měla určitě žena přinést ručník. Bude nutné, aby ležel na gauči.
Také je nutné vzít si speciální papírové kapesníky nebo ubrousky. Budou vyžadovány k odstranění zbytků diagnostického gelu z břicha.
Co ukazuje?
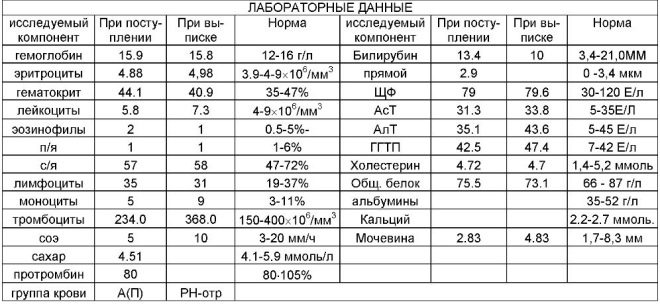
Během prvního screeningu lékaři zkoumají několik důležitých biochemických markerů. Jakékoliv abnormality musí být vyhodnoceny porodníkem-gynekologem.
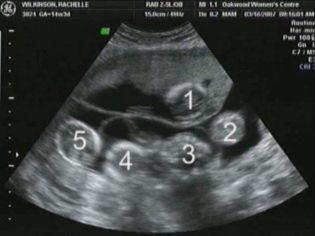
S vícečetnými těhotenstvími dvojčat nebo trojčat mohou být biochemické ukazatele v této fázi těhotenství poněkud odlišné.
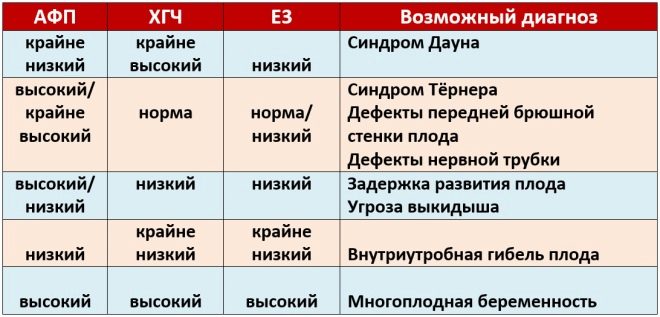
O PAPP-A
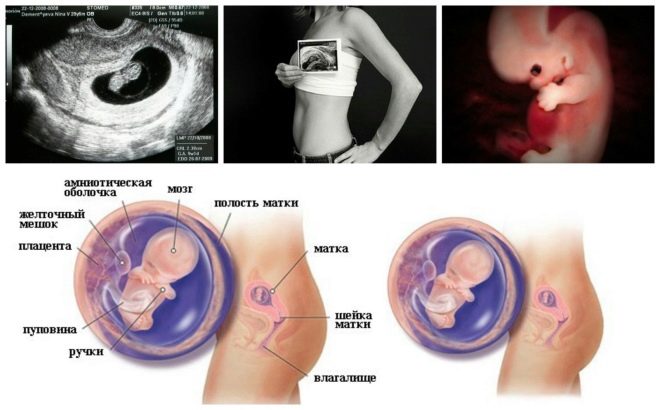
Tento specifický biochemický marker se používá k posouzení rizika genetických a chromozomálních abnormalit. Plazmatický protein A nebo PAPP-A spojený s těhotenstvím také umožňuje identifikovat tato onemocnění v poměrně časných stádiích jejich tvorby. Tato látka během vývoje plodu vzniká placentou.
Dodání této analýzy je závazné pro budoucí maminky, které mají dítě po 35 letech. Taková studie by měla být také provedena u žen, u nichž byla diagnostikována infekce HIV nebo parenterální hepatitida B a C.
Normální hodnoty tohoto ukazatele významně závisí na délce těhotenství. V termínu 12 porodnických týdnů je toto kritérium 0,7-4,76 IU / ml. Příští týden je norma tohoto ukazatele 1,03-6 IU / ml.
Pokud jsou v tomto období těhotenství hodnoty významně pod normou, pak to může znamenat přítomnost genetické patologie.
V této situaci pošle lékař budoucí mámě, aby podstoupila další diagnostiku.
O chorionickém gonadotropinu
Během studie se stanoví konkrétní b-frakce této látky. Tento hormon se také nazývá hCG. Během celého období těhotenství se koncentrace látky liší. V prvních týdnech je to maximum. Obsah gonadotropinu je významně snížen bezprostředně před porodem.
Gonadotropin po koncepci, kdy se vaječná buňka slučuje se spermií, je poměrně silně zvýšen. V tomto případě začíná chorion produkovat první části HCG téměř v prvních hodinách po těhotenství.
Koncentrace této látky v krvi významně vzrůstá u vícečetných těhotenství i v některých patologických situacích.
Ve druhém trimestru se tento indikátor stabilizuje a prakticky se nezvyšuje. Tato situace přetrvává až do doručení. Snížení koncentrace hCG v posledním trimestru těhotenství je fyziologické. Je nezbytný pro přirozený porod.
Pro snadnější použití vytvořili lékaři speciální tabulku, která vytvořila běžné ukazatele hCG. Porodník-gynekologové ji využívají při své každodenní práci. Níže je tabulka, ve které jsou během prvního screeningu zahrnuty normální indexy gonadotropinu:
Gestační věk (v porodnických týdnech) | Koncentrace HCG |
10 | 25,8-181,6 |
11 | 17,4-130,4 |
12 | 13,4-128,5 |
13 | 14,2-114,8 |
O ultrazvuku
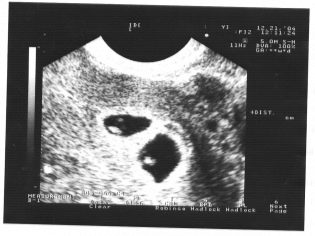
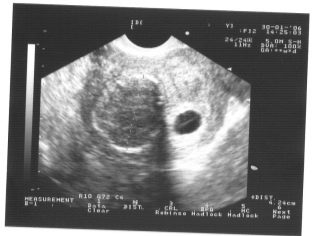
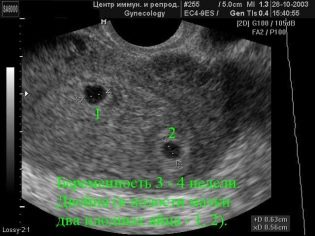
Představte si, že první screening bez ultrazvuku není možný. Pro posouzení intrauterinního vývoje lékaři vyvinuli několik kritérií. Jsou odlišné v každém trimestru těhotenství.
První týdny těhotenství jsou docela brzy. Frekvence technických chyb a chyb v této době je poměrně vysoká.
Během prvního screeningu může zkušený ultrazvukový specialista určit i pohlaví dítěte. Pokud se budoucí chlapec nebo dívka neodchýlí od ultrazvukového senzoru, pak je lze vidět zcela jasně.
Určete pohlaví budoucího dítěte až 12 týdnů je téměř nemožné. Riziko chyb v tomto případě je velmi vysoké.
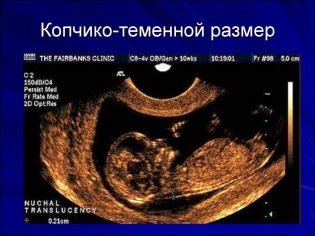
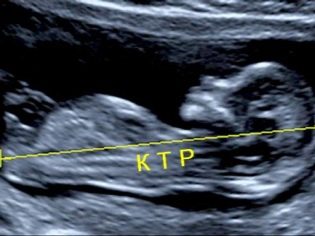
O velikosti kostrče parietální
Velikost kostnatých parietálních parciálních buněk (CTR) je velmi důležitá při hodnocení fetálního intrauterinního vývoje. Toto kritérium je nutně srovnáno s hmotností dítěte a délkou těhotenství. Tam je určitý vzor - “starší” ovoce, větší velikost kostrče-parietal.
Během prvního screeningu jsou normální hodnoty CTE následující:
- v týdnu 10 - 24-38 mm;
- v týdnu 11 - 34-50 mm;
- v týdnu 12 - 42-59 mm;
- v týdnu 13 - 51-75 mm.
Budoucí maminky se začnou bát, pokud se tento ukazatel odchyluje od normy. Panika by neměla být. Malé odchylky tohoto ukazatele nemusí být způsobeny přítomností jakékoliv patologie. Malé KTR může být malé dítě. Zvláště často se tato vlastnost projevuje u dětí, jejichž rodiče mají také malou postavu.
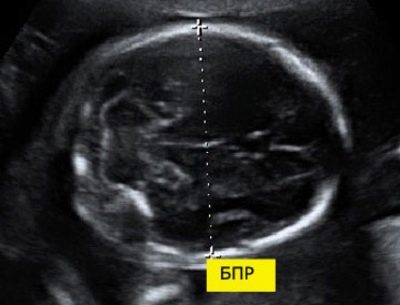
Pro biparietální velikost
Pro výpočet tohoto ukazatele se měří lineární vzdálenost mezi oběma parietálními kameny. Lékaři také jednoduše zavolají tento parametr - "Velikost hlavy". Posouzení abnormalit tohoto ultrazvuku vám umožní identifikovat nebezpečnou patologii plodu, z nichž některé mohou vést ke spontánnímu potratu.
V 11 týdnech intrauterinního vývoje plodu je toto číslo 13-21 mm. Do 12. týdne se změní na 18-24 mm. O týden později je toto číslo již 20-28 mm. Jakékoli odchylky od normy mohou být projevem nových patologií.
Příliš velká hlava plodu s úzkou pánví matky může být indikací pro císařský řez. Potřeba chirurgické léčby je však prokázána pouze ve třetím trimestru těhotenství.
V takové situaci lékaři doporučují, abyste určitě prošli dvěma dalšími diagnostickými systémy.
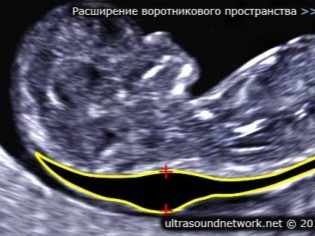
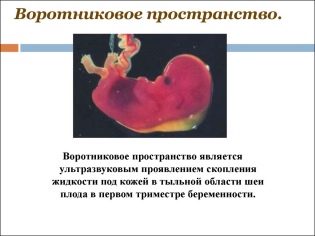
O tloušťce prostoru límce
Také tento ukazatel je to, co lékaři nazývají velikost krční záhyby. Vzhled je to zaoblené vzdělání. Nachází se mezi krkem a horním povrchem kožního záhybu plodu. Je to hromadění tekutiny. Tato studie se provádí v prvním trimestru těhotenství, protože krční záhyb je dobře zobrazen.
Tloušťka prostoru límce postupně klesá. Již v 16. týdnu těhotenství není tato formace prakticky vizualizována. Normální hodnoty ve 12 porodnických týdnech intrauterinního vývoje jsou 0,8-2,2 mm. O týden později je tato hodnota již 0,7-2,5 mm.
Změna tohoto ukazatele je obvykle projevem trizomie. Tyto nebezpečné patologie se projevují různými genetickými patologiemi.
To je způsob, jakým může nastat Edwardsův a Patauův syndrom, Downův syndrom a Shereshevsky-Turnerův syndrom. Trisomie je patologie, když se místo binární sady chromozomů v genetickém souboru objeví další „extra“ třetí chromozom.
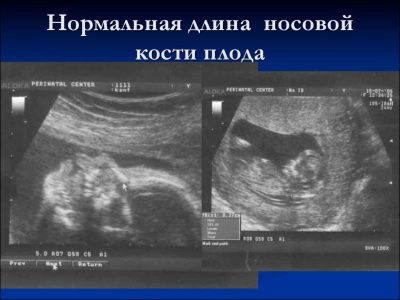
O nosní kosti
Tato tvorba kosti je velmi důležitým kritériem pro ultrazvukovou diagnostiku prvního screeningu. Nosní kost je prodloužená, má čtyřúhelníkový podlouhlý tvar. To je dvojice vzdělání. Během studie musí lékař změřit délku tohoto kostního prvku. Ve 12-13 týdnech intrauterinního vývoje má nosní kost velikost 3,1–4,2 mm.
Pokud tento prvek chybí, může mluvit o genetické nebo chromozomální patologii. Snížení délky nosní kosti je také důsledkem vznikajících onemocnění.
V týdnech 10-11 může zkušený ultrazvukový specialista určit pouze přítomnost nebo nepřítomnost tohoto kostního prvku.
Pro tepová frekvence
Tento důležitý parametr je určen z prvního screeningu a všech ostatních týdnů těhotenství. Pokud se srdeční frekvence odchyluje od normy, pak to znamená problém v těle plodu. Významné odchylky tohoto ukazatele mohou nastat i při velmi nebezpečné patologii - placentární insuficienci.
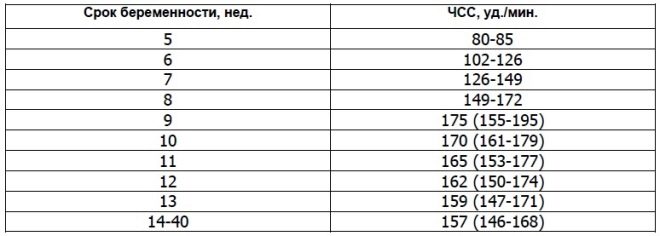
Vědci zjistili, že se fetální srdeční sval začíná stahovat ve třetím týdnu po početí. Toto označení je možné určit již od 6. porodnického týdne. Pro správné vyhodnocení tohoto ukazatele je korelována srdeční frekvence plodu a jeho matky.
V 10 týdnech těhotenství, rychlost tohoto ukazatele je 160-179 úderů za minutu. V týdnu 11 - 153-178. Do 12. týdne těhotenství se toto číslo pohybuje v rozmezí 150-174 úderů za minutu.
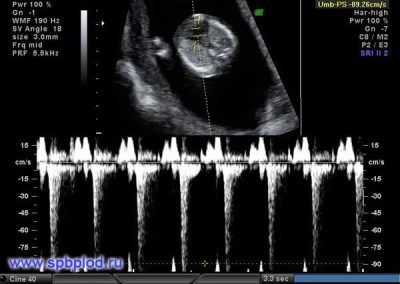
V prvních 4-6 týdnech vývoje plodu Srdeční frekvence se zvyšuje denně o 3 údery. S pomocí vysoce přesných ultrazvukových přístrojů je toto číslo dobře definováno. Pro výzkum používají specialisté na ultrazvuk speciální režim vyšetření srdce, který se nazývá čtyřkomorový. To vám umožní zvážit atria a komor.
Pokud byly během screeningového ultrazvuku zjištěny různé nepravidelnosti, může být nezbytné Dopplerovo zobrazení. Pomáhá odhalit abnormální průtok krve v srdečních chlopních.
Taková regurgitace může znamenat vznik nebezpečného srdečního onemocnění. Aby se v tomto případě napravily vzniklé nesrovnalosti, může být nezbytné provést chirurgickou operaci srdce bezprostředně po narození dítěte.
Velikost mozku je velmi důležitým studovaným parametrem. V této fázi intrauterinního vývoje lékaři stále nemohou hodnotit všechny intracerebrální struktury. Symetrie jejich struktury hovoří o normálním vývoji mozku.
Zkušení specialisté na ultrazvuk také určují polohu a konstrukční vlastnosti chorionu.
Velmi důležitou indikací je hodnocení struktury děložního hrdla. Během ultrazvukového vyšetření lékaři také hodnotí velikost a strukturní rysy vnitřních pohlavních orgánů nastávající matky.
Hodnocení průtoku krve dělohy je velmi důležitým ukazatelem, který je zkoumán při prvním screeningu. Jakékoliv patologie, které jsou v této fázi zjištěny, jsou velmi důležité v budoucí prognóze vývoje těhotenství. Snížený průtok krve dělohy může vést k závažné komplikaci - rozvoji fetální hypoxie.
Zvýšený děložní tón - velmi nepříznivý stav. Pokud lékaři zjistí tento příznak během těhotenství, pak zpravidla nabídnou nastávající matce, aby byla hospitalizována „pro uchování“. Tam jí bude poskytnuta nezbytná léčba, která pomůže eliminovat hypertonus a normalizovat placentární průtok krve.
O MoM
Mnohonásobek mediánu nebo MoM je specifický indikátor, který lékaři používají k identifikaci genetických patologií plodu. Vypočítává se pomocí speciálního počítačového programu.
Pro výpočet je nutné zavedení počátečních ukazatelů budoucí mámy, jakož i výsledky získaných výsledků ultrazvuku.
Lékaři věří, že rychlost je normální od 0,5 do 2,5. Za účelem správné interpretace získaného indikátoru lékaři také berou v úvahu řadu souvisejících onemocnění u těhotné ženy, její rasy i dalších nezbytných parametrů. Abnormality jsou projevy genetických nebo chromozomálních patologií.
Genetický screening
Pokud po screeningu lékaři zjistí jakékoli známky genetických onemocnění u dítěte, pak budoucí maminka je jistě poslána na konzultaci genetického poradenství.
Návštěva tohoto lékaře také nebude zbytečná pro ženy, jejichž blízcí příbuzní mají chromozomální onemocnění. Zátěžová historie různých vrozených abnormalit - významný důvod pro odvolání se k rodinné genetice pro konzultaci.
Například formulace „Riziko vzniku Downovy choroby u dítěte je 1: 380“ naznačuje, že z 380 zdravých dětí bude mít toto vrozené onemocnění pouze jedno dítě.
Porodníci a gynekologové identifikují několik vysoce rizikových skupin.Ženy, které spadají do této kategorie, by se rozhodně měly obrátit na konzultaci pro genetiku. Specialisté se domnívají, že vysoké riziko vzniku patologie je poměr 1: 250-1: 380.
Lékaři vylučují několik nejčastějších chromozomálních patologií, které se často objevují v prvním trimestru těhotenství:
- Jedním z těchto onemocnění je syndrom Patau. Je charakterizován trisomií 13 párů chromozomů.
- Další 3 chromozomy u 21 párů vedou k rozvoji Downovy choroby. V tomto případě se namísto 46 chromozomů v genetické sadě dítěte objeví 47 pacientů.
- Ztráta jednoho z chromozomů v karyotypu dítěte vede k vývoji velmi nebezpečného genetického onemocnění - Shereshevského-Turnerova syndromu. Tato patologie se projevuje výrazným zpožděním nemocného dítěte ve fyzickém a duševním vývoji od zdravých vrstevníků.
- Přítomnost dalšího třetího chromozomu na páru 18 je známkou Edwardsova syndromu. Tato patologie je velmi nepříznivá. To je obvykle kombinováno s tvorbou mnoha různých vrozených vad a malformací. V některých případech může být tato vrozená choroba neslučitelná se životem.
Děti, které vytvořily Edwardsovy nebo Patauovy syndromy, zřídka žijí až rok. Děti s Downovou chorobou žijí mnohem déle. Kvalita života těchto dětí je však významně ovlivněna.
Takové „zvláštní“ děti potřebují pečlivou péči a neustálou pozornost svých rodičů.
Provádí se genetický screening ve všech zemích. Současně je odlišný pouze seznam zahrnutých biochemických analýz. Ihned je třeba poznamenat, že indikace k potratu v různých zemích se liší. Tato situace je do značné míry způsobena lepší socializací lidí s genetickými syndromy v zahraničí.
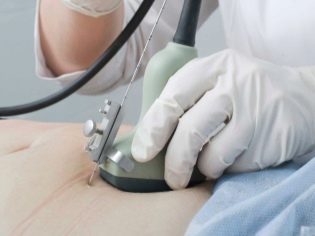
Genetická onemocnění jsou velmi nebezpečné. Prohlášení o takové diagnóze pouze výsledky screeningu se neprovádí. Pro objasnění patologií chromozomů může genetik předepsat těhotným ženám další výzkum. Některé z nich jsou invazivní.
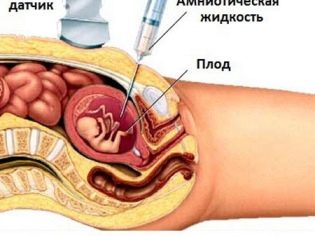
Často se provádí sběr genomu plodu choriová biopsie. V některých situacích je nutná punkce amniotického močového měchýře. Tato studie se také nazývá amniocentéza. Také během tohoto diagnostického postupu odborníci odebírají plodovou vodu pro analýzu.
Placentární biopsie je invazivní studie, která je nezbytná k vyloučení řady kombinovaných patologií fetálních membrán. K provedení tohoto vyšetření lékaři používají speciální vpichové jehly, které propíchnou kůži těhotné ženy. Během tohoto postupu existuje riziko sekundární infekce. Tento výzkum stojí za to, aby byl tento výzkum prováděn pouze za přísných lékařských indikací, aby se vyloučily podmínky nebezpečné pro život plodu.
S pomocí kordocentézy mohou lékaři také odhalit různé patologie u dítěte. Za tímto účelem se zkoumá pupečníkové krve. Termíny tohoto postupu mohou být odlišné. Často je potřeba provést takové invazivní vyšetření společně.
Mnoho lékařů se domnívá, že riziko vzniku genetických patologií přímo souvisí s věkem.
Ženy, které se rozhodnou otěhotnět dítě po 40 letech věku, by o takovém rozhodnutí měly uvažovat velmi vážně. Lékaři je často doporučují kontaktovat o konzultaci genetiky ještě ve fázi plánování těhotenství.
Pokud lékař během screeningu zjistil známky nebezpečných genetických onemocnění, měl by o tom rozhodně varovat budoucí matku. Nekompatibilní s patologií života jsou absolutní indikace pro potrat. Konečné rozhodnutí této otázky zůstává pro ženu.
Rozluštění výsledků
Interpretovat pouze jednu analýzu nebo ultrazvuk nemůže.Stanovení diagnózy vyžaduje povinné komplexní posouzení všech získaných testů a uzavření ultrazvuku. Výsledky jsou interpretovány porodníkem-gynekologem, který sleduje těhotnou ženu. V obtížných klinických případech může být nutná lékařská konzultace.
Edwardsův syndrom je také doprovázen snížením koncentrace PAPP-A v krvi. Také pro tuto patologii je charakteristický abnormální lidský choriový gonadotropin. Toto onemocnění se vyskytuje u dětí s frekvencí 1: 8000. V prvním screeningu je poměrně obtížné identifikovat vrozené anomálie vnitřních orgánů. Jsou detekovány plodem již během 2 a 3 screeningu.
Hlavní ukazatele ultrazvukového vyšetření pomáhají lékařům identifikovat různé patologické stavy plodu v raném stadiu jejich vzniku. Nárůst biparietální velikosti tedy může být známkou vyvíjející se hernie mozkové tkáně nebo rostoucího novotvaru. Tyto patologie jsou zpravidla považovány za neslučitelné se životem a jsou indikací pro potrat.
Hydrocefalus mozku u plodu se také projevuje zvýšením biparietální velikosti. Pro posouzení tohoto patologického stavu je nutně vyhodnocena dynamika. K tomu, lékaři předepsat několik opakovaných ultrazvuků, které jsou potřebné v příštím trimestru těhotenství. Negativní dynamika vývoje tohoto státu může vést k lékařskou péči.
Zkušení specialisté při prvním screeningu mohou také odhalit různé defekty ve struktuře nervové trubice. Lékaři tento patologický stav nazývají meningoencefalocele. Syndrom Corne de Lange je velmi vzácná genetická patologie, která je neslučitelná se životem.
Kordová kýla je další nebezpečná vrozená vada, která je doprovázena mnoha poruchami vnitřních orgánů. V tomto stavu spadají do oblasti přední stěny břicha plodu. Tato patologie je velmi nepříznivá.
Odchylky od normálních hodnot v biochemických analýzách jsou velmi důležitými znaky vývoje genetických onemocnění. Snížení PAPP-A se často projevuje v Downově syndromu. Tato patologie, identifikovaná v tomto období nitroděložního vývoje plodu, může být jasným znakem spontánního potratu nebo spontánního potratu.
Smith-Opitzův syndrom je jednou z nebezpečných genetických onemocnění, která mohou být podezřelá během prvního screeningu. Je to způsobeno silnými mutacemi v genetickém aparátu. Tato patologie je charakterizována kombinovanými poruchami syntézy cholesterolu, patologií nervového systému a ortopedickými poruchami. Tato nemoc se vyskytuje ne tak často - s pravděpodobností 1: 25 000.
.
Zvýšený gonadotropin je také důsledkem vznikajících patologií v těle plodu. Zvýšený hCG může také nastat u některých nemocí, které se vyskytují v budoucí mámě během jejího těhotenství. Obvykle, těžké formy diabetes mellitus, stejně jako silné toxikosis.
Snížený hCG je často známkou patologického průběhu těhotenství. Tento stav se také může rozvinout s placentární insuficiencí. Tato patologie může vést k těžké hypoxii. K posouzení rizika vzniku různých onemocnění používají lékaři speciální program nazvaný PRISCA.
Po provedení takové počítačové diagnostiky, lékař provádějící tuto studii vydá závěr v rukou budoucí mámy. Uvádí všechny identifikované patologie, jakož i riziko vzniku genetických onemocnění.
Co může ovlivnit výsledky?
Pokud se těhotenství vyskytlo v důsledku oplodnění in vitro, mohou být ukazatele biochemických testů odlišné. V tomto případě musí být interpretace výsledků velmi opatrná:
- Diagnóza se provádí u každého z dětí. V tomto případě může choriový gonadotropin překročit normální hodnoty o 20% a PAPPA se zpravidla snižuje.
- Nadměrná váha budoucí matky je dalším faktorem, který může vést k narušení výsledků. V tomto stavu se všechny studované hormony zvyšují. Pokud má budoucí matka známky nedostatku tělesné hmotnosti, v tomto případě se naopak významně sníží koncentrace biologicky aktivních látek.
- Mnohočetné těhotenství - důvod pro důkladnější interpretaci výsledků. V tomto případě se významně zvyšuje hCG. Hladina PAPP-A může být udržována v normálním rozsahu. V žádném případě by se nemělo provádět izolované hodnocení biochemických markerů bez ultrazvuku během těhotenství s dvojčaty nebo trojčaty.
- Nekontrolovaný diabetes mellitus vede k narušení metabolických procesů. To může vést k odchylkám od normálních hodnot v biochemických analýzách.
Kolik stojí výzkum?
První screening může být proveden na normální klinice. Ne všechny zdravotnické instituce však mají dobrý materiální a technický základ a vybavení. Často se stává, že mnoho biochemických studií nelze provádět v běžném ženském poradenském centru. Takový problém je zvláště akutní v osadách, kde žije jen málo obyvatel.
Ultrazvukové vyšetření je také povinnou součástí prvního screeningu. V některých případech je lepší provést takový průzkum vybavení odborníků. Bohužel ne všechna zdravotnická zařízení jsou těmito zařízeními vybavena. U těhotných žen s vážnou patologií těhotenství je nutné provést ultrazvuk na přístroji odborné třídy.
Budoucí maminky trpící vážnými chorobami vnitřních orgánů mohou být poslány do perinatálního centra. Obvykle tam chodí těhotné ženy s různými srdečními vadami.
V této situaci se mnohonásobně zvyšuje riziko vzniku různých intrauterinních defektů v jejich budoucích dětech.
První screening lze provést na licencované soukromé klinice. V tomto případě je průchod komplexního výzkumu obvykle velmi pohodlný. Veškeré spotřební materiály jsou již zahrnuty do nákladů na screening.
Náklady na takovou komplexní diagnózu se mohou lišit. Také se značně liší v různých městech. Pro biochemické analýzy budoucího maminka bude muset zaplatit od 1200 do 3000 rublů. Při rozšiřování komplexu se náklady mohou zvýšit o 1,5-2 krát.
Cena screeningu ultrazvukem je obvykle 2000-5000 rublů. Náklady na postup závisí do značné míry na kvalifikaci odborníka, který studii provádí.
Následující video recenzi vám řekne, co lze vidět na prvním screeningu.