Tableau de probabilité de conflit Rh pendant la grossesse, conséquences et prévention
La période de procréation est l’une des plus belles de la vie d’une femme. Chaque future mère veut être calme pour la santé du bébé, profiter de la période d'attente de l'addition. Toutefois, selon les statistiques, chaque dixième femme a un sang Rh négatif, ce qui inquiète à la fois la femme enceinte et les médecins qui l’observent.
Nous dirons dans cet article quelle est la possibilité d'apparition d'une mère et d'un bébé en conflit rhésus et quel est le danger.
Qu'est ce que c'est
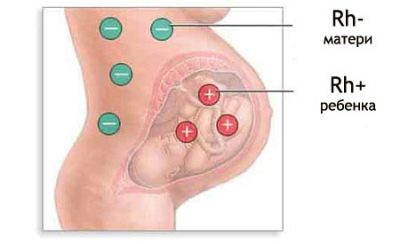
Quand une femme et son futur karapuz ont des numérations sanguines différentes, une incompatibilité immunologique peut commencer, on parle de conflit Rh. Les représentants de l’humanité, qui ont un facteur Rh avec un +, possèdent une protéine D spécifique, qui contient des globules rouges. Une personne atteinte de Rh n'a pas de valeur négative pour cette protéine.
Les scientifiques ne savent toujours pas avec certitude pourquoi certaines personnes possèdent une protéine spécifique du macaque rhésus, alors que d'autres n'en ont pas. Il n'en reste pas moins qu'environ 15% de la population mondiale n'a rien en commun avec les macaques, leur facteur Rh est négatif.
Il existe un échange constant entre la femme enceinte et l'enfant par le biais du flux sanguin utéro-placentaire. Si la mère a un facteur Rh négatif et que le bébé l’a positif, alors la protéine D, qui pénètre dans son corps, n’est rien de plus pour la femme qu’une protéine étrangère.
L'immunité de la mère commence très rapidement à répondre à l'invité non invité, et lorsque la concentration en protéines atteint des valeurs élevées, le conflit rhésus commence. C’est une guerre sans merci que la défense immunitaire d’une femme enceinte déclare à l’enfant comme source d’antigène protéique étranger.
Les cellules immunitaires commencent à détruire les globules rouges du bébé à l'aide des anticorps spéciaux qu'il produit.
Le fœtus en souffre, la femme est sensibilisée, les conséquences peuvent être très tristes, même à la mort du bébé dans l'utérus, à la mort du bébé après la naissance ou à la naissance d'un enfant handicapé.
Un conflit rhésus peut survenir chez une femme enceinte avec Rh (-), si la mie hérite des caractéristiques du sang du père, à savoir Rh (+).
Beaucoup moins souvent, une incompatibilité est formée selon un indicateur tel que le groupe sanguin, si les groupes homme et femme sont différents. C'est-à-dire qu'une femme enceinte dont le facteur Rh a des valeurs positives n'a pas à s'inquiéter.
Il n'y a aucune raison de s'inquiéter et les familles avec le même Rh négatif, mais cette coïncidence se produit rarement, car parmi les 15% de personnes avec le sang "négatif" - la grande majorité du beau sexe, les hommes avec de telles caractéristiques de sang, seulement 3%.
Hématopoïèse propre dans les tout-petits dans l'utérus commence à environ 8 semaines de gestation. Et dès ce moment dans les tests sanguins maternels, un petit nombre de globules rouges fœtaux est déterminé en laboratoire. C'est à partir de cette période qu'apparaît la possibilité du conflit rhésus.
Tables de probabilités
Du point de vue de la génétique, la probabilité de transmission des principales caractéristiques du sang - le groupe et le facteur Rh du père ou de la mère - est estimée également à 50%.
Il existe des tableaux qui vous permettent d’évaluer les risques de conflit Rh pendant la grossesse. Et avec le temps, les risques pondérés donnent aux médecins le temps d’essayer d’en minimiser les conséquences. Malheureusement, la médecine ne peut pas éliminer complètement le conflit.
Facteur Rh
Facteur papa rhésus | Facteur Rhésus Maman | Facteur rhésus du foetus | Y aura-t-il un conflit |
Positif (+) | Positif (+) | Positif (+) | Non |
Positif (+) | Négatif (-) | Positif ou négatif avec une probabilité de 50% | Probabilité de conflit - 50% |
Négatif (-) | Positif (+) | Positif ou négatif avec une probabilité de 50% | Non |
Négatif (-) | Négatif (-) | Négatif (-) | Non |
Par groupe sanguin
Le groupe sanguin de papa | Le groupe sanguin de maman | Type de sang de bébé | Y aura-t-il un conflit |
0 (premier) | 0 (premier) | 0 (premier) | Non |
0 (premier) | A (deuxième) | 0 (premier) ou A (deuxième) | Non |
0 (premier) | B (troisième) | 0 (premier) ou B (troisième) | Non |
0 (premier) | AB (quatrième) | A (deuxième) ou B (troisième) | Non |
A (deuxième) | 0 (premier) | 0 (premier) ou A (deuxième) | Probabilité de conflit - 50% |
A (deuxième) | A (deuxième) | A (deuxième) ou 0 (premier) | Non |
A (deuxième) | B (troisième) | Tout (0, A, B, AB) | Probabilité de conflit - 25% |
A (deuxième) | AB (quatrième) | 0 (premier), A (deuxième) ou AB (quatrième) | Non |
B (troisième) | 0 (premier) | 0 (premier) ou B (troisième) | Probabilité de conflit - 50% |
B (troisième) | A (deuxième) | Tout (0, A, B, AB) | Probabilité de conflit - 50% |
B (troisième) | B (troisième) | 0 (premier) ou B (troisième) | Non |
B (troisième) | AB (quatrième) | 0 (premier), A (deuxième) ou AB (quatrième) | Non |
AB (quatrième) | 0 (premier) | A (deuxième) ou B (troisième) | La probabilité de conflit est de 100%. |
AB (quatrième) | A (deuxième) | 0 (premier), A (deuxième) ou AB (quatrième) | Probabilité de conflit - 66% |
AB (quatrième) | B (troisième) | 0 (premier), B (troisième) ou AB (quatrième) | Probabilité de conflit - 66% |
AB (quatrième) | AB (quatrième) | A (deuxième), B (troisième) ou AB (quatrième) | Non |
Causes de conflit
La probabilité de développement d'un conflit rhésus dépend fortement de la manière et de la fin de la première grossesse de la femme.
Même une mère «négative» peut donner naissance à un bébé positif en toute sécurité, car pendant la première grossesse, l’immunité de la femme n’a pas le temps de développer une quantité fatale d’anticorps dirigés contre la protéine D. L’essentiel est qu’avant la grossesse, elle ne soit pas transfusée, sans tenir compte du rhésus, comme cela se produit parfois en cas d’urgence situations de sauvetage.
Si la première grossesse a pris fin avec une fausse couche ou un avortement, le risque de conflit rhésus au cours de la deuxième grossesse est considérablement accru, car le sang de la femme contient déjà des anticorps prêts à être attaqués le plus tôt possible.
Chez les femmes qui Césarienne au cours de la première naissance, la probabilité de conflit au cours de la deuxième grossesse est 50% plus élevée par rapport aux femmes qui ont donné naissance naturellement à un premier-né.
Si la première naissance posait problème, le placenta devait être séparé manuellement, il y avait des saignements, alors la probabilité de sensibilisation et de conflit lors de la grossesse suivante augmentait également.
Danger pour la future mère avec un facteur Rh négatif dans le sang et des maladies pendant la période de portage. La grippe, les infections virales respiratoires aiguës, la prééclampsie, les antécédents de diabète peuvent provoquer une violation de la structure Les villosités du chorion et l’immunité de la mère commenceront à produire des anticorps nocifs pour le bébé.
Après la naissance, les anticorps développés lors du transport des miettes ne disparaissent nulle part. Ils représentent une mémoire à long terme de l'immunité. Après la deuxième grossesse et l'accouchement, le nombre d'anticorps devient encore plus grand, comme après le troisième et les suivants.
Danger
Les anticorps produits par l’immunité maternelle sont de très petite taille et peuvent facilement pénétrer dans le placenta dans la circulation sanguine des miettes. Une fois dans le sang du bébé, les cellules protectrices de la mère commencent à inhiber la fonction de formation du sang du fœtus.
L'enfant souffre, manque d'oxygène, car les globules rouges en décomposition sont les vecteurs de ce gaz vital.
En plus de l'hypoxie, une maladie hémolytique fœtale peut se développer.et plus tard le nouveau-né. Il est accompagné d'une anémie sévère. Le fœtus augmente les organes internes - le foie, la rate, le cerveau, le cœur et les reins. Le système nerveux central est affecté par la bilirubine, qui se forme lors de la dégradation des globules rouges et est toxique.
Si les médecins ne commencent pas à prendre des mesures à temps, le bébé peut mourir in utero, naître mort, naître avec de graves lésions du foie, du système nerveux central et des reins. Parfois, ces lésions sont incompatibles avec la vie, parfois elles entraînent une invalidité profonde et permanente.
Diagnostic et symptômes
La femme elle-même ne peut pas ressentir les symptômes du conflit naissant de son immunité avec le sang du fœtus. Il n'y a pas de tels symptômes, selon lesquels la future mère pourrait deviner le processus de destruction qui se produit en elle. Cependant, les diagnostics de laboratoire peuvent à tout moment détecter et suivre la dynamique du conflit.
Pour ce faire, une femme enceinte dont le sang est Rh négatif, quel que soit le groupe et le facteur sanguin Rh du père, passe un test sanguin dans une veine pour déterminer le contenu en anticorps qui y sont contenus. L'analyse est effectuée plusieurs fois au cours de la grossesse; la période de gestation de 20 à 31 semaines est considérée comme particulièrement dangereuse.
Quel est le degré de gravité du conflit, dit le titre d’anticorps obtenu à la suite de recherches en laboratoire. Le médecin prend également en compte le degré de maturité du fœtus, car plus le bébé est âgé dans l’utérus, plus il lui est facile de résister à une attaque immunitaire.
Ainsi, un titre de 1: 4 ou 1: 8 pour une période de 12 semaines de grossesse est un indicateur très alarmantet un titre d'anticorps similaire pendant 32 semaines ne causera pas de panique chez le médecin.
Lorsqu'un titre est détecté, l'analyse est effectuée plus souvent afin d'observer sa dynamique. En cas de conflit grave, le titre augmente rapidement - 1: 8 peut se transformer en 1: 16 ou 1: 32 en une semaine ou deux.
Une femme avec des titres d'anticorps dans le sang devra se rendre plus souvent dans la salle des ultrasons. Grâce à une échographie, il sera possible de surveiller le développement de l'enfant. Cette méthode de recherche fournit des informations suffisamment détaillées sur le fait que l'enfant soit atteint de maladie hémolytique et même sur sa forme.
Dans une forme oedémateuse de maladie hémolytique du fœtus, une échographie montrera une augmentation de la taille des organes internes et du cerveau, le placenta s'épaissit, la quantité de liquide amniotique augmente et dépasse également les valeurs normales.
Si le poids fœtal estimé est 2 fois supérieur à la norme, il s'agit d'un signe alarmant. - l'œdème fœtal n'est pas exclu, ce qui peut être fatal dans l'utérus.
La maladie hémolytique du fœtus, associée à une anémie, ne peut pas être observée à l'échographie, mais peut être diagnostiquée indirectement sur CTG, car le nombre de mouvements fœtaux et leur caractère indiqueront la présence d'une hypoxie.
À propos des lésions du système nerveux central ne seront connues qu'après la naissance de l'enfant, cette forme de maladie hémolytique du fœtus peut entraîner un retard dans le développement du bébé, à la perte de l'audition.
Les médecins de diagnostic de la clinique prénatale seront engagés dès le premier jour de prise en compte d’une femme présentant un facteur Rh négatif. Ils prendront en compte le nombre de grossesses, la manière dont elles se sont terminées, si les enfants atteints de maladie hémolytique sont déjà nés. Tout cela permettra au médecin de suggérer une probabilité potentielle de conflit et de prédire sa gravité.
Quand une femme est enceinte pour la première fois, le sang sera donné une fois tous les 2 mois, et pendant le deuxième mois et ensuite, une fois par mois. Après 32 semaines de grossesse, l'analyse sera effectuée une fois toutes les 2 semaines et à partir de la semaine 35 - toutes les semaines.
Si un titre d'anticorps peut apparaître à tout moment après 8 semaines, des méthodes de recherche supplémentaires peuvent être prescrites.
Avec un titre élevé qui menace la vie de l'enfant, une procédure de cordocentèse ou d'amniocentèse peut être prescrite. Procédures effectuées sous contrôle d'ultrasons.
Lorsque l’amniocentèse est injectée avec une aiguille spéciale, une certaine quantité d’eau amniotique est prélevée pour analyse.
Lors de la cordocentèse, du sang est prélevé sur le cordon ombilical.
Ces analyses permettent de déterminer le groupe sanguin et le facteur Rh dont le bébé a hérité, la sévérité de ses globules rouges, le niveau de bilirubine dans le sang, l'hémoglobine et, avec une probabilité de 100%, de déterminer le sexe de l'enfant.
Ces procédures invasives sont volontaires, les femmes ne sont pas obligées de le faire. Malgré le niveau de développement moderne des technologies médicales, des interventions telles que la cordocentèse et l'amniocentèse peuvent toujours provoquer une fausse couche ou une naissance prématurée, ainsi que la mort ou l'infection d'un enfant.
Un obstétricien-gynécologue qui mène sa grossesse informera la femme de tous les risques associés à la réalisation ou au refus de procédures.
Effets possibles et formes
Le conflit rhésus est dangereux à la fois pendant la période de portage et après la naissance. La maladie avec laquelle ces enfants sont nés est appelée maladie hémolytique du nouveau-né (HDN). De plus, sa gravité dépendra de la quantité d'anticorps que les cellules sanguines du bébé ont attaqué pendant la grossesse.
Cette maladie est considérée comme grave, elle s'accompagne toujours d'une dégradation des cellules sanguines, qui se poursuit après la naissance, d'un œdème, d'un jaunisse de la peau, d'une intoxication grave par la bilirubine.
Oedémateux
Le plus grave est la forme œdémateuse de HDN. Avec elle, une cacahouète vient au monde très pâle, comme si elle était «gonflée», œdémateuse, avec de multiples œdèmes internes. Malheureusement, dans la plupart des cas, ces miettes naissent déjà mortes ou meurent, malgré tous les efforts des spécialistes en réanimation et des néonatologistes, elles meurent au plus tôt de plusieurs heures à plusieurs jours.
Ictérique
La forme ictérique de la maladie est considérée comme plus favorable. Quelques jours après leur naissance, ces bébés «acquièrent» un riche teint jaunâtre et cet ictère n'a rien à voir avec un ictère physiologique courant chez le nouveau-né.
Le foie et la rate du bébé sont quelque peu hypertrophiés, des analyses de sang montrent la présence d'anémie. Le niveau de bilirubine dans le sang augmente rapidement. Si les médecins ne peuvent pas arrêter ce processus, la maladie peut se transformer en jaunisse nucléaire.
Nucléaire
Un type nucléaire de HDN se caractérise par des lésions du système nerveux central. Le nouveau-né peut commencer à avoir des convulsions, il peut involontairement bouger les yeux. Le ton de tous les muscles est réduit, l'enfant est très faible.
Avec le dépôt de la bilirubine dans les reins, on appelle l'infarctus dit de la bilirubine. Un foie fortement hypertrophié ne peut normalement pas remplir les fonctions que lui attribue la nature.
Prévisions
Dans le pronostic de HDN, les médecins font toujours très attention, car il est presque impossible de prédire comment des dommages au système nerveux et au cerveau affecteront le développement des miettes à l'avenir.
Les enfants reçoivent des perfusions de désintoxication en réanimation et très souvent, une transfusion de remplacement de sang ou de plasma du donneur est nécessaire.Si l'enfant ne meurt pas de paralysie du centre respiratoire pendant 5 à 7 jours, les prédictions se modifient pour devenir plus positives, mais elles sont plutôt conditionnelles.
Après avoir souffert d'une maladie hémolytique du nouveau-né, les enfants tètent mal et languissent, leur appétit est réduit, leur sommeil est perturbé et il existe des anomalies neurologiques.
Assez souvent (mais pas toujours) chez ces enfants, il y a un retard important dans le développement mental et intellectuel, ils sont plus souvent malades et on peut observer des déficiences auditives et visuelles. Les cas de maladie hémolytique anémique se terminent avec le plus de succès. Après l’augmentation du taux d’hémoglobine dans le sang des miettes, ils se développent assez normalement.
Le conflit, qui s'est développé non pas à cause de la différence des facteurs Rh, mais à cause de la différence des groupes sanguins, se déroule plus facilement. et n'a généralement pas de tels effets dévastateurs. Cependant, même avec cette incompatibilité, il y a 2% de chances que le bébé après la naissance présente des troubles suffisamment graves du système nerveux central.
Les conséquences du conflit pour la mère sont minimes. Elle ne peut en aucun cas ressentir la présence d'anticorps, des difficultés ne peuvent survenir que lors de la prochaine grossesse.
Traitement
Si une femme enceinte a un titre positif d’anticorps dans le sang, ce n’est pas une raison de panique, mais une raison de commencer un traitement et d’être sérieusement traitée par la femme enceinte.
Il est impossible de sauver une femme et son bébé d'un phénomène tel que l'incompatibilité. Mais les médicaments peuvent minimiser les risques et les effets des anticorps maternels sur le bébé.
Trois fois pendant la grossesse, même si aucun anticorps n'apparaît au cours du processus de gestation, des traitements sont prescrits aux femmes. À 10-12 semaines, à 22-23 semaines et à 32 semaines, il est recommandé à la femme enceinte de prendre des vitamines, des suppléments de fer, des suppléments de calcium, des activateurs du métabolisme et de l’oxygénothérapie.
Si jusqu’à 36 semaines de la période de gestation, les titres ne sont pas apparus ou s’ils sont bas et que le développement de l’enfant ne préoccupe pas le médecin, la femme est alors autorisée à accoucher naturellement par elle-même.
Si les sous-titres sont élevés, si l’état de l’enfant est grave, l’accouchement peut être effectué à l’avance par césarienne. Les médecins tentent d'aider la femme enceinte à prendre des médicaments avant la 37e semaine de grossesse afin que l'enfant ait la possibilité de «mûrir».
Malheureusement, une telle opportunité n’est pas toujours disponible. Parfois, vous devez prendre une décision concernant une césarienne antérieure pour sauver la vie du tout-petit.
Dans certains cas, lorsque le bébé n’est manifestement pas prêt à venir au monde, mais qu’il est également très dangereux pour lui de rester dans le ventre de sa mère, ils transfèrent du sang intra-utérin au fœtus. Toutes ces actions sont effectuées sous le contrôle d'un échographe, chaque mouvement de l'hématologue est calibré de manière à ne pas nuire au bébé.
Au début, d’autres méthodes de prévention des complications peuvent être appliquées. Donc, il existe une méthode de classement d'une pièce enceinte de la peau de son mari. La greffe de peau est généralement implantée sur la surface latérale du thorax.
Alors que l'immunité de la femme jette toutes les forces pour rejeter le fragment de peau qui lui est étranger (il y a plusieurs semaines), la charge immunologique de l'enfant est quelque peu réduite. L’efficacité de cette méthode ne réduit pas les débats scientifiques, mais les réactions des femmes qui ont subi de telles procédures sont plutôt positives.
Au cours de la seconde moitié de la grossesse, en cas de conflit établi, la future mère peut bénéficier de séances de plasmaphérèse, ce qui réduira légèrement la quantité et la concentration d'anticorps dans le corps de la mère. La charge négative du bébé diminue également temporairement.
La plasmophérèse ne doit pas effrayer une femme enceinte, il n’ya pas tant de contre-indications. Premièrement, il s'agit du SRAS ou d'une autre infection au stade aigu et, deuxièmement, du risque de fausse couche ou de naissance prématurée.
Il y aura environ 20 séances.En une procédure, environ 4 litres de plasma sont nettoyés.Parallèlement à la perfusion de plasma du donneur, des préparations protéiques sont injectées, nécessaires pour la mère et le bébé.
Les neurones subissent des examens de routine chez les bébés atteints de maladie hémolytique. Ils suivent des cours de massage dans les premiers mois après la naissance pour améliorer le tonus musculaire, ainsi que des cours de vitamines.
Prévention
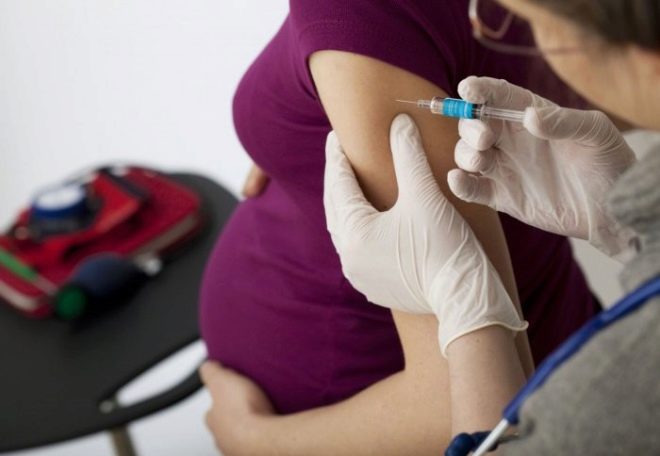
Une femme enceinte à la 28e et la 32e semaine reçoit une sorte de vaccin - une immunoglobuline anti-rhésus est administrée. Le même médicament doit être administré à la femme en travail après la naissance au plus tard 48 à 72 heures après la naissance du bébé. Cela réduit le risque de conflit lors de grossesses ultérieures jusqu'à 10-20%.
Si une fille a un Rh négatifElle devrait connaître les conséquences de l’avortement pendant la première grossesse. Donc le beau sexe est souhaitable garder la première grossesse à tout prix.
Une transfusion sanguine sans tenir compte des accessoires Rh du donneur et du destinataire n'est pas acceptable, surtout si le destinataire a son propre Rh avec le signe «-». Si une telle transfusion a lieu, une immunoglobuline anti-rhésus doit être administrée à la femme dès que possible.
Une garantie complète qu'il n'y aura pas de conflit ne peut en outre être donnée que par un homme Rh négatif, de préférence avec le même groupe sanguin que celui de son choix. Mais si cela n’est pas possible, vous ne devez pas reporter la grossesse ou l’abandonner au seul motif que les hommes et les femmes ont un sang différent. Dans de telles familles, la planification d’une future grossesse joue un rôle important.
Une femme qui souhaite devenir mère doit subir des tests sanguins pour détecter la présence d'anticorps dirigés contre la protéine D avant même l'apparition d'une «situation intéressante». La détection d'anticorps ne signifie pas que la grossesse devra être interrompue ou que vous ne pourrez pas devenir enceinte. La médecine moderne ne sait pas comment éliminer le conflit, mais sait en minimiser les conséquences pour l'enfant.
L'introduction d'immunoglobuline anti-rhésus est importante pour les femmes dans le sang desquelles il n'y a pas d'anticorps, pas sensibilisées. Elles doivent faire une telle injection après un avortement, même après un léger saignement pendant la grossesse, par exemple avec un léger détachement du placenta, après une chirurgie pour grossesse extra-utérine. S'il y a déjà des anticorps, il ne faut pas s'attendre à un effet spécial de la vaccination.
Questions communes
Puis-je allaiter?
Si une femme avec un rhésus négatif met au monde un bébé avec un facteur Rh positif et qu’il n’ya pas de maladie hémolytique, l’allaitement n’est pas contre-indiqué.
Les bébés qui ont subi une attaque immunitaire et qui sont nés avec une maladie hémolytique du nouveau-né, pendant 2 semaines après l'introduction de la mère d'immunoglobuline, ne sont pas recommandés pour manger du lait maternel. À l'avenir, la décision d'allaiter est prise par les néonatologistes.
Dans les maladies hémiliaires graves, l'allaitement n'est pas recommandé. Pour supprimer l'allaitement, les femmes après l'accouchement se voient prescrire des hormones qui inhibent la production de lait afin de prévenir la mastopathie.
Est-il possible de supporter le second enfant sans conflit s'il y avait un conflit pendant la première grossesse?
Vous pouvez. Pourvu que l'enfant hérite d'un facteur Rh négatif. Dans ce cas, il n’ya pas de conflit, mais les anticorps présents dans le sang de la mère peuvent être détectés pendant toute la période de gestation et à des concentrations suffisamment élevées. Ils n'affecteront pas le bébé atteint de Rh (-) et vous ne devriez pas vous inquiéter pour leur présence.
Avant de retomber enceinte, les parents devraient visiter le laboratoire génétique, qui leur donnera des réponses complètes sur la probabilité que leurs enfants héritent d’une caractéristique sanguine particulière.
Facteur Rh inconnu
Lorsqu'une future mère est inscrite à la clinique prénatale, immédiatement après la détection du rhésus négatif, le père du futur bébé est également invité à la consultation pour un test sanguin. De cette manière, le médecin peut être sûr de connaître les données exactes de la mère et du père.
Si le rhésus du père est inconnu et qu'il est impossible de l'inviter à faire un don de sang pour une raison quelconque, si la grossesse est due au sperme d'un donneur de FIV, les femmes seront testées un peu plus souvent pour les anticorpsque d'autres femmes enceintes avec le même sang. Ceci est fait afin de ne pas rater le moment du début du conflit, s'il a lieu.
Et l'offre du médecin d'inviter son mari à faire un don de sang pour la recherche d'anticorps est une raison pour changer le médecin en un spécialiste plus compétent. Il n’ya pas d’anticorps dans le sang des hommes, car ils ne tombent pas enceintes et ne contactent en aucune façon physiquement le fœtus pendant la grossesse de la femme.
Y a-t-il un effet de fertilité?
Il n'y a pas une telle connexion. La présence d'un rhésus négatif ne signifie toujours pas qu'il sera difficile pour une femme de devenir enceinte.
Le niveau de fertilité est influencé par des facteurs complètement différents - mauvaises habitudes, abus de caféine, surcharge pondérale et maladies du système génito-urinaire, histoire lourde, incluant un grand nombre d'avortements dans le passé.
L'avortement médical ou non médicalisé n'est pas dangereux pour l'avortement lors de la première grossesse chez une femme Rh-négative?
C'est une idée fausse commune. Et, malheureusement, cette déclaration peut souvent être entendue même par des professionnels de la santé. La méthode d'avortement n'a pas d'importance. Quoi qu’il en soit, les globules rouges de l’enfant pénètrent toujours dans le sang de la mère et provoquent la formation d’anticorps.
Si la première grossesse s'est terminée par un avortement ou une fausse couche, quels sont les risques de conflit lors de la deuxième grossesse?
En fait, l’ampleur de ces risques est un concept plutôt relatif. Personne ne peut dire avec précision pour cent s'il y aura un conflit ou non. Cependant, les médecins ont certaines statistiques qui estiment (approximativement) la probabilité de sensibilisation du corps féminin après une première grossesse infructueuse:
- fausse couche à court terme - + 3% à un éventuel conflit futur;
- interruption artificielle de grossesse (avortement) - + 7% au conflit probable à venir;
- grossesse extra-utérine et intervention chirurgicale pour l'éliminer - + 1%;
- accouchement à temps par le fœtus vivant - + 15-20%;
- accouchement par césarienne - + 35-50% à un éventuel conflit lors de la prochaine grossesse.
Ainsi, si la première grossesse d’une femme s’achève par un avortement, le second - une fausse couche, le risque est estimé à environ 10-11% lors du port du troisième.
Si la même femme décide de donner naissance à un autre bébé, à condition que la première naissance se passe bien de manière naturelle, la probabilité du problème sera supérieure à 30% et si la première naissance se termine par une césarienne, elle est supérieure à 60%.
En conséquence, toute femme présentant un facteur Rh négatif qui a conçu pour redevenir mère peut peser les risques.
La présence d'anticorps indique-t-elle toujours qu'un enfant naîtra malade?
Non, ce n'est pas toujours le cas. Le bébé est protégé par des filtres spéciaux situés dans le placenta, qui inhibent partiellement les anticorps maternels agressifs.
Une petite quantité d'anticorps ne causera pas beaucoup de tort à l'enfant. Mais si le placenta vieillit prématurément, si la quantité d'eau est faible, si la femme est atteinte d'une maladie infectieuse (même un ARVI ordinaire), si elle prend des médicaments sans contrôle de la part du médecin, la probabilité de réduire les fonctions de protection des filtres placentaires augmente considérablement et le risque d'accoucher d'un bébé malade .
Il faut garder à l'esprit que pendant la première grossesse, les anticorps, s'ils apparaissent, ont une structure moléculaire assez grande, il peut être difficile pour eux de "pénétrer" la protection, mais lorsque la grossesse est répétée, les anticorps sont plus petits, plus mobiles, rapides et "pervers", de sorte que l'attaque immunologique devient probable.
Un conflit pendant la grossesse, malgré toutes les prédictions et tous les tableaux, a-t-il deux parents négatifs?
Cela ne peut être exclu, malgré le fait que tous les tableaux et enseignements génétiques existants indiquent que la probabilité tend à être nulle.
L'un des trois parents-enfants-mères peut être une chimère.Le chimérisme chez l’homme se manifeste parfois dans le fait qu’une fois transfusé le sang d’un autre groupe ou d’un rhésus «s’enracine», une personne est en même temps le porteur de l’information génétique concernant deux types de sang. C'est un phénomène très rare et inexploré, bien que des médecins expérimentés et il ne sera jamais négligé.
Tout ce qui a trait aux questions de génétique n’est pas encore bien compris et toute «surprise» peut être obtenue à partir de la nature.
Il y a plusieurs cas dans l'histoire d'une mère avec Rh (-) et d'un père avec un rhésus similaire ont eu un bébé avec une maladie hémolytique et du sang positif. La situation nécessite une étude minutieuse.
En savoir plus sur la probabilité d'un conflit Rh pendant la grossesse, voir la vidéo suivante.