Qu'est-ce que le placenta previa et comment affecte-t-il la grossesse et l'accouchement?
Le placement normal du tissu placentaire est une condition importante pour le déroulement physiologique de la grossesse. Cet article parlera du placenta praevia et de son incidence sur la grossesse et l'accouchement.
La définition
Les anciens docteurs appelaient le placenta "la place de l'enfant". Même en latin, le mot "placenta" se traduit par "lieu enfantin", "après la naissance", "gâteau". Toutes ces comparaisons décrivent assez clairement le tissu placentaire.
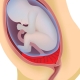
Le placenta n'est formé que pendant la grossesse. Grâce à lui, le bébé reçoit tous les nutriments nécessaires à sa croissance et à son développement fœtal, ainsi que de l'oxygène. De nombreux vaisseaux sanguins, assurant un flux sanguin ininterrompu entre la mère et l’enfant, traversent la «place des enfants». Un tel système circulatoire unique qui se produit uniquement pendant la période de portage d’un bébé est appelé système de circulation sanguine utéro-placentaire.
La formation du placenta a impliqué les membranes germinales du chorion. Ils forment des processus mollusques denses qui pénètrent étroitement dans la paroi de l'utérus. Une telle fixation assure la fixation du tissu placentaire. Lors de la naissance, il est séparé après la naissance d'un enfant et est appelé "après la naissance".
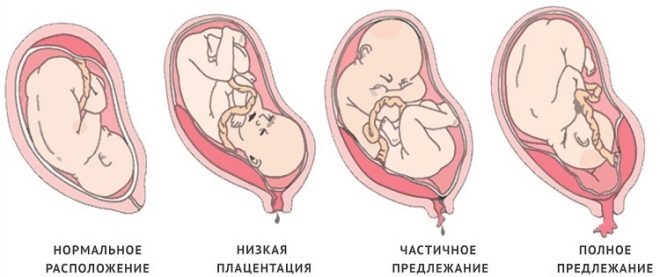
Normalement, le tissu placentaire est formé légèrement plus haut que l'ouverture interne de l'utérus. Au deuxième trimestre de la grossesse, le placenta normal devrait être 5 cm plus haut que le pharynx Si, pour une raison quelconque, le tissu placentaire est situé plus bas, cela indique déjà une anomalie placentaire - attachement bas du placenta.
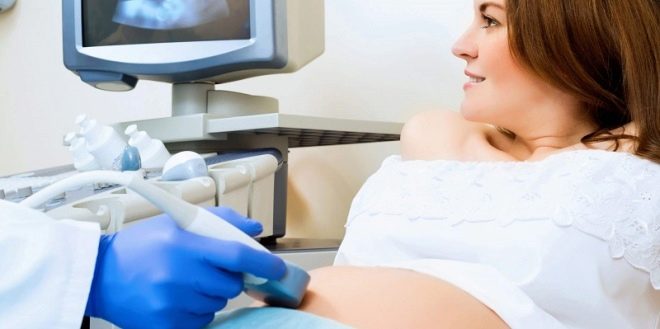
Au 3ème trimestre de la grossesse, le tissu placentaire est normalement situé à une distance d'environ 7 cm de l'os interne. Déterminer l'emplacement du placenta est assez simple. Pour ce faire, utilisez des ultrasons. À l'aide de procédures de diagnostic aussi simples, les médecins peuvent déterminer avec assez de précision à quelle hauteur se situe le tissu placentaire.
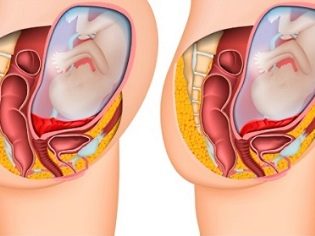
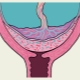
Si le placenta est situé dans les parties inférieures de l'utérus et concerne même l'os interne, cet état clinique est appelé previa. Dans une telle situation, le tissu placentaire peut «partiellement» entrer dans le pharynx ou même le bloquer complètement. Selon les statistiques, cette affection survient dans environ 1 à 3% des cas de grossesse.
Emplacement normal
Dans la plupart des cas, le placenta se forme à l'arrière de l'utérus. Il peut également se déplacer sur les murs latéraux - à droite et à gauche. Au niveau de la partie inférieure de l'utérus et de la paroi postérieure, il y a un apport sanguin assez bon. La présence de vaisseaux sanguins est nécessaire au développement intégral du fœtus par voie intra-utérine. L'emplacement correct du placenta favorise la croissance physiologique dans l'utérus du bébé.
Le tissu placentaire est extrêmement rarement attaché à la paroi antérieure de l'utérus. Le fait est que cette zone est assez sensible à diverses influences. Les dommages mécaniques et les blessures peuvent endommager les tissus plutôt mous du placenta, ce qui est une condition extrêmement dangereuse.
La rupture du placenta est un arrêt dangereux et complet de l’approvisionnement en sang du fœtus, et donc un déficit aigu en oxygène.
Si la pathologie de la position normale du placenta a été détectée à 18-20 semaines, ce n'est pas une raison pour paniquer. La possibilité de déplacement du tissu placentaire avant le début du travail est encore très élevée. Ceci est influencé par un grand nombre de facteurs différents. La détection du placenta praevia à des stades assez précoces permet aux médecins de surveiller de près le déroulement de la grossesse et améliore donc le pronostic potentiel.
Les causes
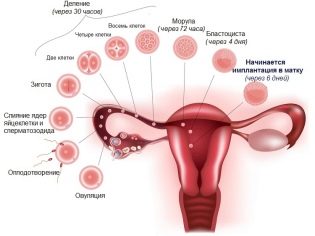
Un certain nombre de facteurs différents entraînent un changement du lieu de fixation du tissu placentaire. En fait, l'emplacement du placenta est déterminé après la fécondation. L'œuf fécondé doit normalement adhérer au fond de l'utérus.
Dans ce cas, le tissu placentaire ultérieur sera attaché correctement. Si, pour une raison quelconque, l'implantation de l'embryon ne se produit pas dans la région du fond de l'utérus, le placenta sera alors également situé à proximité.
La cause la plus fréquente et la plus fréquente de développement de la présentation placentaire est l’effet de diverses maladies gynécologiques, accompagné d’une inflammation de la paroi interne de l’utérus (endomètre). Le processus inflammatoire chronique endommage la muqueuse délicate de l'utérus, ce qui peut affecter la fixation du tissu placentaire. Dans ce cas, l'œuf fécondé ne peut tout simplement pas se fixer complètement (implant) à la paroi de l'utérus au niveau de son fond et commence à descendre en dessous. En règle générale, il se déplace vers les parties inférieures de l'utérus, où il se fixe.
En outre, le développement du placenta praevia peut être facilité par diverses chirurgies gynécologiques effectuées avant la grossesse. Il peut s’agir de curetage, césarienne, myomectomie et bien d’autres. Dans ce cas, le risque de formation de placenta praevia est beaucoup plus élevé au cours de la première année suivant le traitement chirurgical.
Plus les opérations gynécologiques ont été effectuées avec le temps, moins il est probable que la femme aura un placenta praevia au cours de la prochaine grossesse.
Les médecins affirment que les femmes qui ont plus que des contacts individuels ont un risque légèrement plus élevé de développer un cancer de la prévalence que les femmes nullipares. Les scientifiques mènent actuellement des expériences visant à étudier le facteur génétique de la possibilité de développer un placenta previa pendant la grossesse. Jusqu'à présent, il n'existait aucune donnée fiable sur l'influence de la génétique sur le développement de cette pathologie chez des parents proches.
En étudiant les nombreux cas de grossesse liés au développement du placenta praevia, les médecins ont identifié des groupes à haut risque. Ils comprennent des femmes présentant un certain nombre de caractéristiques de santé spécifiques. Chez ces femmes, le risque de développer une présentation de tissu placentaire ou une localisation basse est assez élevé.
Le groupe à haut risque comprend les patients avec:
- la présence d'antécédents obstétricaux et gynécologiques (avortements antérieurs, curetage chirurgical, travaux difficiles antérieurs et bien plus encore);
- maladies gynécologiques chroniques (endométriose, salpingite, vaginite, myome, endométrite, maladies du col utérin et autres);
- pathologies hormonales associées à des pathologies des ovaires et accompagnées d'une violation de la régularité du cycle menstruel;
- anomalies congénitales de la structure des organes génitaux féminins (hypoplasie de l'utérus, hypoplasie de l'utérus et autres).
Si une femme appartient à un groupe à haut risque, les médecins la surveillent de très près tout au long de sa grossesse. Dans une telle situation, le nombre d'examens vaginaux est minimisé. En outre, le diagnostic est donné de préférence à une échographie transabdominale plutôt qu’à une transvaginale.Déjà au tout début de la grossesse, la future mère se voit proposer des recommandations individuelles visant à réduire au minimum la probabilité d'apparition de symptômes indésirables du placenta previa.
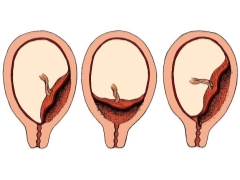
Options cliniques
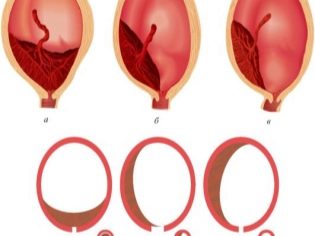
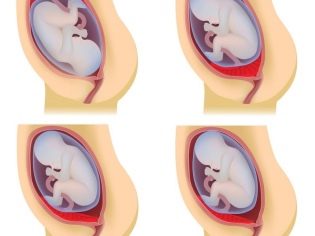
Les experts identifient plusieurs situations cliniques possibles, car il peut être situé tissu placentaire par rapport à l'orifice interne de l'utérus. Ceux-ci incluent:
- présentation complète;
- présentation partielle (incomplète).
Avec plein de tissu prévental recouvre presque complètement la zone de l’os interne. Selon les statistiques, cette situation se développe dans 20-30% des cas de placenta praevia.
Les obstétriciens-gynécologues parlent de présentation partielle dans le cas où le placenta ne passe que partiellement au pharynx interne. Cette pathologie est déjà un peu plus souvent rencontrée - dans environ 70 à 80% des grossesses avec placenta praevia.
Classification
Il est possible d'évaluer le degré de chevauchement du tissu placentaire du pharynx interne par échographie. Les médecins utilisent une classification spéciale, qui prévoit diverses options cliniques. Compte tenu des signes évalués, cette pathologie peut être:
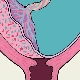
- 1 degré. Dans ce cas, le tissu placentaire est assez proche de l'ouverture du col de l'utérus. Ses bords sont plus hauts que la bouche interne, 3 cm.
- 2 degrés. Dans ce cas, le bord inférieur du placenta est pratiquement situé à l'entrée du canal cervical, sans le recouvrir.
- 3 degrés. Les bords inférieurs du placenta commencent à chevaucher presque complètement l'utérus interne. Dans cette situation, le tissu placentaire est généralement situé sur la paroi utérine antérieure ou postérieure.
- 4 degrés. Dans ce cas, le tissu placentaire bloque complètement l'entrée du canal cervical. Toute la partie centrale du placenta "vient" en même temps sur la région de la gorge utérine interne. En même temps, les parois antérieure et postérieure de l'utérus contiennent des zones séparées de tissu placentaire.
En plus de l'échographie, les obstétriciens-gynécologues utilisent les anciennes méthodes de diagnostic éprouvées de différentes options pour la localisation du placenta. Ceux-ci comprennent un examen vaginal. Un médecin expérimenté et qualifié peut déterminer rapidement et avec précision où se trouve "la place des enfants". Il peut avoir les localisations suivantes:
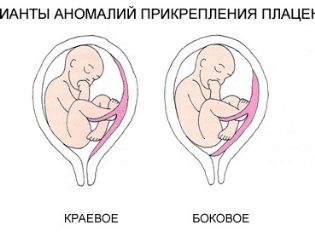
- Au centre. Ce type de previa est appelé placenta praevia centralis.
- Sur les côtés. Ce type de présentation est appelé latéral ou placenta praevia lateralis.
- Autour des bords. Cette option est également appelée bord ou placenta praevia marginalis.
Il existe une série de correspondances entre l'échographie et la classification clinique. Par exemple, la présentation centrale correspond à 3 ou 4 degrés par ultrasons. Ses spécialistes sont également appelés complets. 2 et 3 degrés d’échographie correspondent, en règle générale, à la présentation latérale.
La présentation régionale du tissu placentaire est généralement équivalente à 1 à 2 degrés par échographie. En outre, cette option clinique peut être appelée partielle.
Certains médecins utilisent une classification clinique supplémentaire. Ils partagent la présentation à l'endroit de la fixation du tissu placentaire aux parois utérines. Donc, ça peut être:
- Avant. Dans une telle situation, le tissu placentaire est attaché à la paroi utérine antérieure.
- Arrière. Le placenta est principalement attaché à l'arrière de l'utérus.
Il est possible de déterminer exactement à quelle paroi le tissu placentaire est attaché, en règle générale, jusqu’à 25-27 semaines de grossesse. Cependant, il est important de se rappeler que la position du placenta peut changer, surtout si elle est fixée à la paroi antérieure de l'utérus.
Les symptômes
Il convient de noter que le placenta praevia ne s'accompagne pas toujours de l'apparition de signes cliniques indésirables. Avec previa partiel, la gravité des symptômes peut être assez insignifiante.
Si le tissu placentaire recouvre de manière significative la gorge interne de l'utérus, la femme enceinte commence alors à développer des manifestations indésirables de cette pathologie. Un des symptômes possibles de la présentation est le saignement. En règle générale, il se développe au 2ème trimestre de la grossesse. Cependant, certaines femmes développent des saignements au niveau du tractus génital et beaucoup plus tôt - dans les tout premiers termes de porter un bébé.
Au cours des trois derniers trimestres de la grossesse, la gravité des saignements peut augmenter. Ceci est largement facilité par les contractions intensives de l'utérus, ainsi que par la progression du fœtus dans le tractus génital. Plus l'accouchement est proche, plus le risque de développer un saignement grave est élevé.
Les médecins croient que la principale raison de l'apparition de sang à partir du tractus génital dans ce cas est l'incapacité du placenta à s'étirer après l'étirement des parois utérines. L’arrivée imminente du travail contribue au fait que le placenta commence à s’exfolier, ce qui se manifeste par l’apparition de saignements.
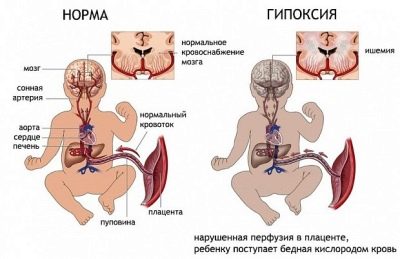
Dans ce cas, il est important de comprendre que le fœtus ne perd pas son propre sang. Dans cette situation, seules les cassures du tissu placentaire se produisent. Le danger de cette affection est que le bébé, "vivant" dans le ventre de ma mère, puisse commencer à manquer de nourriture en oxygène - l'hypoxie.
L'apparition de saignements lors de la présentation du tissu placentaire contribue généralement aux effets. Donc, cela peut se développer après:
- soulever des objets lourds;
- effort physique et course à pied;
- forte toux;
- examen vaginal téméraire ou échographie transvaginale;
- le sexe;
- procédures thermiques (bains, saunas, les bains).
Avec le previa complet, le sang de l’appareil génital peut apparaître soudainement. Il a généralement une couleur rouge vif intense. Un symptôme douloureux peut être présent ou non. Cela dépend de la condition individuelle de la femme enceinte. Après un certain temps, le saignement cesse habituellement.
La présentation incomplète des saignements au niveau des voies génitales de la femme enceinte se développe le plus souvent au 3e trimestre de la grossesse et même au début du travail. La gravité des saignements dans le même temps peut être très différente - de rare à intense. Tout dépend de la manière dont le placenta chevauche la bouche utérine interne.
Migration Placenta
Pendant la grossesse, la position du placenta peut changer. Ce processus s'appelle migration. À de nombreux égards, il est causé par des modifications physiologiques des parties inférieures de l'utérus, qui se développent au cours des différentes semaines de la grossesse.
Le meilleur pronostic est généralement la migration du placenta le long de la paroi frontale. Dans cette situation, le tissu placentaire remonte légèrement, modifiant son emplacement d'origine. Si le placenta est fixé au mur du fond, sa migration est généralement difficile ou extrêmement lente. En pratique, il existe des cas où le tissu placentaire, attaché à la paroi arrière de l'utérus, ne s'est pas déplacé pendant la grossesse.
La migration placentaire n'est généralement pas un processus rapide. De manière optimale, si cela se produit dans les 6 à 10 semaines. Dans ce cas, la femme enceinte ne présente aucun symptôme indésirable. La migration du placenta se termine généralement entre 33 et 34 semaines de gestation du bébé.
Si le tissu placentaire change de position trop rapidement (dans 1-2 semaines), cela peut être un développement dangereux de certains symptômes chez la future mère. Ainsi, une femme enceinte peut ressentir une douleur à l'abdomen ou remarquer l'apparition de saignements au niveau des voies génitales.
Dans ce cas, il ne faut pas tarder à demander de l'aide médicale.
Que peuvent être des complications?
Le développement de saignements fréquents est un signe défavorable. Des pertes de sang fréquentes menacent l'apparition d'une anémie chez une femme enceinte, accompagnées d'une diminution de son taux de fer et d'hémoglobine dans le sang.L'anémie de la mère est une condition dangereuse pour le fœtus en développement. Une diminution de l'hémoglobine dans le flux sanguin placentaire peut contribuer à une diminution de l'intensité du développement intra-utérin du bébé, ce qui aura une incidence défavorable sur sa santé à l'avenir.
Une autre complication possible de la présentation peut être le développement d'une naissance imprévue spontanée. Dans ce cas, le fœtus peut naître beaucoup plus tôt. Dans cette situation, le bébé peut être prématuré et incapable de mener une vie autonome. Si le placenta praevia est trop prononcé et progresse plutôt défavorablement, il existe également un risque de fausse couche spontanée.
En outre, les médecins ont noté que les patientes atteintes de placenta previa au cours de la grossesse avaient souvent des difficultés à maintenir une pression artérielle normale. Une femme peut développer une hypotension - une condition dans laquelle la pression chute en dessous de la norme d'âge. Selon les statistiques, cette pathologie se développe dans 20 à 30% des grossesses survenant avec le placenta praevia.
L'une des complications graves de la gestation est la gestose. Cette pathologie ne fait pas exception pour les femmes qui ont un placenta previa pendant la grossesse. Surtout dans ce cas, une gestose tardive se développe. Elle s'accompagne du développement de la pathologie de la coagulation du sang, ainsi que de perturbations du travail des organes internes.
L'insuffisance fœto-placentaire est une autre pathologie pouvant se développer au cours de la présentation. Cette condition est extrêmement dangereuse pour le fœtus. Elle se caractérise par une diminution de l'apport en oxygène à l'organisme des enfants, ce qui affecte négativement le développement du cœur et du cerveau de l'enfant.
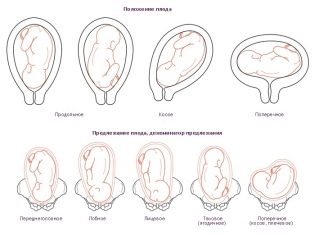
Les experts ont constaté que lorsque le placenta prédomine, on trouve souvent une localisation fœtale anormale dans l'utérus. Pour un développement physiologique normal, le bébé devrait être en position tête en bas.
Cependant, avec le placenta previa, d'autres options cliniques peuvent se développer. Ainsi, le fœtus peut être situé dans une position oblique, pelvienne ou transversale. Avec de telles options pour la localisation de l'enfant dans l'utérus pendant la grossesse, diverses pathologies peuvent survenir. En outre, les données previa peuvent être une indication pour l'obstétrique chirurgicalement. Très souvent, les futures mères dans de telles situations ont subi une césarienne.
Comment est le diagnostic?
Le placenta praevia et les tissus suspects peuvent se faire sans échographie. La présence de cette pathologie peut indiquer des saignements répétés du tractus génital chez une femme enceinte, se développant généralement au cours des 2-3 trimestres de la grossesse.
Avec l'apparition de sang des voies génitales, il est très important de procéder à un examen clinique vaginal. Ceci exclut toute autre pathologie pouvant causer le développement de symptômes similaires. De plus, avec cette pathologie, l'état général du fœtus est nécessairement évalué. Cela se fait par échographie.
La méthode de base du diagnostic de la présentation des tissus placentaires est l’échographie. Un médecin expérimenté peut facilement déterminer le degré de recouvrement du pharynx interne par le placenta. Après l’étude, un spécialiste en échographie donne à la future mère une conclusion tracée à la main. Elle est nécessairement investie dans une carte médicale de femme enceinte, car elle est nécessaire pour définir les bonnes tactiques de gestion de la grossesse, ainsi que pour en assurer le suivi dans le temps.
Si, lors d'une échographie, du tissu placentaire se trouve dans la région du pharynx interne, dans ce cas, il n'est pas souhaitable de procéder ultérieurement à d'autres examens vaginaux. Si nécessaire, les médecins ont recours à cet examen, mais ils essaient de le faire avec le plus grand soin.
Si le placenta praevia a été établi assez tôt, dans ce cas, la future mère se verra attribuer quelques échographies supplémentaires.En règle générale, elles sont pratiquées systématiquement à 16, 25-26 et 34-36 semaines de grossesse.
Les experts recommandent une échographie lorsque la vessie est pleine. Dans ce cas, il devient beaucoup plus facile pour le médecin en échographie de voir la pathologie.
Avec l'aide de l'échographie, il est également possible de déterminer l'accumulation de sang dans un hématome. Dans le même temps, sa quantité est nécessairement estimée. Donc, si elle représente moins de ¼ de la surface totale du placenta, alors cet état clinique a un pronostic plutôt favorable pour la suite de la grossesse. Si l'hémorragie représente plus du tiers de la surface totale du tissu placentaire, le pronostic pour la vie du fœtus est plutôt défavorable.
Quelles mesures devraient être prises?
En cas de saignement des voies génitales, il est très important pour une femme enceinte de consulter immédiatement votre obstétricien-gynécologue pour obtenir des conseils. Seul un médecin peut évaluer pleinement la gravité de la maladie et planifier la poursuite de sa grossesse.
Si le placenta previa ne s'accompagne pas de l'apparition de symptômes indésirables, la future mère peut être dans une telle situation lors de l'observation au dispensaire. Hospitaliser une femme enceinte à l'hôpital pendant le cours normal de la grossesse ne le fera pas. Dans ce cas, il convient de recommander à la future mère de surveiller attentivement son état de santé. Des recommandations sont également formulées sur le fait qu'il est impossible de soulever des poids et que les activités physiques intensives sont limitées. La future mère, qui a le placenta previa, doit également surveiller attentivement son état émotionnel.
Un stress important et des chocs nerveux peuvent provoquer un spasme prononcé des vaisseaux utéroplacentaires. Les troubles du flux sanguin qui en résultent peuvent être très dangereux pour le développement du fœtus.
Traitement
En règle générale, le traitement du placenta previa après 24-25 semaines est effectué dans des conditions stationnaires. Dans cette situation, les médecins tentent d'éliminer le risque d'accouchement prématuré. À l'hôpital, il est beaucoup plus facile de surveiller l'état général de la future mère et du futur bébé.
Pendant le traitement, les principes suivants doivent être suivis:
- repos au lit obligatoire;
- la nomination de médicaments qui normalisent le tonus de l'utérus;
- prévention et traitement de l'anémie et de l'insuffisance éventuelle du placenta.
Si le saignement est trop abondant et ne s’arrête pas, il ya une grave anémie, puis une césarienne peut être pratiquée. L'opération de sauvetage peut être réalisée dans l'état critique de la mère ou du fœtus.
À la pleine previa placenta la césarienne est réalisée. L'accouchement naturel dans le même temps peut être très dangereux. Au début du travail, l'utérus commence à se contracter fortement, ce qui peut entraîner un décollement placentaire rapide. Dans une telle situation, la gravité des saignements utérins peut être très forte. Pour éviter les pertes de sang massives et préserver l’aspect du bébé en toute sécurité, les médecins et les médecins pratiquent l’obstétrique chirurgicale.
Une césarienne peut être réalisée de manière planifiée et dans les cas suivants:
- si le bébé est dans la mauvaise position;
- en présence de cicatrices étendues sur l'utérus;
- avec des grossesses multiples;
- avec polyhydramnios prononcé;
- avec un bassin étroit chez une femme enceinte;
- si la femme enceinte a plus de 30 ans.
Dans certains cas, avec une présentation incomplète, les médecins peuvent ne pas recourir à la méthode chirurgicale de livraison. Dans ce cas, ils attendent généralement le début du travail et ouvrent la vessie fœtale. Une autopsie dans une telle situation est nécessaire pour que la tête du fœtus puisse commencer à se déplacer correctement le long du canal utérin.
Si, lors de l'accouchement naturel, il se produit des saignements graves ou une hypoxie fœtale aiguë, la tactique change généralement et une césarienne est pratiquée. Surveiller l'état de la femme et du fœtus est très important. Pour cela, les médecins surveillent plusieurs signes cliniques immédiatement. Ils évaluent l'activité contractile utérine, la dilatation cervicale, le pouls et la pression artérielle chez la mère et le fœtus, ainsi que de nombreux autres indicateurs.
En pratique médicale, la césarienne est de plus en plus pratiquée. Selon les statistiques, les obstétriciens-gynécologues préfèrent cette méthode de soins obstétricaux dans près de 70% à 80% des cas de grossesse survenant avec placenta.
La période post-partum avec le placenta praevia peut être compliquée par le développement d'un certain nombre de pathologies. Plus la grossesse était difficile et les saignements fréquents, plus les chances de guérison de la femme après la grossesse étaient élevées. Elle peut développer des maladies gynécologiques, ainsi que rêver de tonus utérin. Également au cours de la période post-partum, il peut y avoir des saignements utérins abondants.
Suivre la santé et l'état général de la mère, qui portait le bébé avec le placenta previa, après la grossesse devrait être très soigneusement. Si une femme se sent très faible, si elle a constamment des vertiges et continue de saigner pendant plusieurs mois après l’accouchement, elle devra immédiatement consulter son gynécologue. Dans une telle situation, il est nécessaire d'exclure toutes les complications postopératoires possibles, ainsi que le développement d'une anémie sévère.
Prévention
Empêcher le placenta praevia 100% impossible. En suivant certaines recommandations, une femme ne peut que réduire le risque de développer cette pathologie pendant la grossesse. Plus la future mère sera responsable vis-à-vis de sa santé, plus les chances de naissance d'un bébé en bonne santé sont grandes.
Afin de réduire le risque de placenta praevia, une femme devrait être tenue de consulter régulièrement un gynécologue. Toutes les maladies chroniques des organes reproducteurs de la femme sont mieux traitées à l’avance, même avant le début de la grossesse. Il est très important de mener une thérapie pour les pathologies infectieuses et inflammatoires. Ils sont assez souvent à l'origine du développement de la présentation des tissus placentaires.
Bien entendu, il est très important de minimiser les conséquences des interventions chirurgicales effectuées pour diverses raisons. Si une femme décide de se faire avorter, elle ne devrait être pratiquée que dans un établissement médical. Il est très important que toute intervention chirurgicale soit effectuée par un spécialiste expérimenté et compétent.
Le maintien d'un mode de vie sain est également une mesure préventive très importante. Une bonne nutrition, le manque de stress important et un bon sommeil contribuent au bon fonctionnement du corps de la femme.
Dans la vidéo suivante, vous en apprendrez davantage sur l'emplacement du placenta.