Les normes du spermogramme, l'interprétation des indicateurs et les causes des écarts
La santé des hommes pour concevoir un enfant joue un rôle important, non inférieur à la santé des femmes. Malheureusement, ce fait est souvent sous-estimé par les représentants du sexe fort. Les statistiques paraissent donc effrayantes: environ 40 à 45% des couples infertiles ne peuvent concevoir un bébé précisément à cause de l'infertilité masculine. C'est pourquoi la planification de la grossesse est très raisonnable de commencer avec un sperme.
Dans cet article, nous expliquerons en quoi consiste cette analyse et comment la déchiffrer.
L'essence de l'étude
Le spermogramme est une analyse quantitative et qualitative de l'éjaculat, réalisée principalement au microscope. Dans des conditions de laboratoire, l’étude détermine les principales caractéristiques du liquide séminal masculin. Ils peuvent indiquer des problèmes de santé reproductive, processus inflammatoires du futur système génito-urinaire du pape.
Selon les résultats du spermogramme, il est possible de tirer une conclusion assez précise sur la capacité de cet homme à fertiliser.
Mauvais spermogramme - pas encore une phraseParce que la médecine reproductive moderne ne reste pas immobile et peut offrir de nombreuses méthodes auxiliaires aux couples qui ne peuvent pas concevoir un enfant en raison de la qualité inappropriée des spermatozoïdes, formes pathologiques des cellules germinales mâles.
Types d'analyse
Lors de la réalisation de spermogrammes, le médecin prend en compte l’essence même du traitement du patient. Parfois, il suffit de faire un spermogramme de base, qui inclura une évaluation de la quantité et de la qualité des cellules germinales.
Cependant, il existe des situations où la recherche fondamentale donne de bons résultats et où la conception ne se produit pas chez une femme sans problèmes. Dans ce cas, le médecin prescrit un spermogramme étendu, dans lequel la morphologie du sperme est évaluée - leur apparence, leur conformité aux normes de référence.
Parfois, un spermogramme avec fragmentation de l'ADN, une recherche en biochimie, un test MAP sont nécessaires. L'indication de ce dernier est l'infertilité immunologique - une condition dans laquelle des anticorps anti-spermatozoïdes sont produits dans le corps. Ce sont eux qui détruisent les cellules sexuelles vivantes et mobiles, ne leur permettant pas de féconder un ovule. Le spermogramme étendu est toujours plus informatif.
L'analyse est généralement préparée entre 1 et 3 jours en fonction de la charge de travail du laboratoire de la clinique sélectionnée. La conclusion est transmise au patient entre ses mains, il s’agit d’un formulaire complet indiquant tous les indicateurs définis et les valeurs individuelles.
Le déchiffrement devrait s’effectuer avec un médecin, mais pour les hommes curieux et leurs épouses, nous sommes prêts à vous dire comment déchiffrer vous-même le spermogramme.
Et maintenant, nous regardons à quoi ressemble le sperme sous un microscope avec les commentaires d’un urologue.
Transcription complète des résultats
Le formulaire de conclusion contient généralement les paramètres suivants.
Volume
Cela fait référence à la quantité de sperme fournie pour l'analyse. Selon les normes de l’OMS, qui sont actuellement les seules normes au monde pour les spermogrammes, une quantité inférieure à 1,5 ml est considérée comme pathologique et rend la recherche très difficile.
Le fait est que la quantité d'éjaculat est influencée par la quantité de liquide de la prostate et des vésicules séminales. S'il n'y en a pas assez, c'est une raison pour faire des recherches supplémentaires sur l'état de ces organes. Petit sperme réduit les chances de conceptionParfois, il est impossible de mener une étude précisément à cause du manque de matériel.
Une quantité insuffisante de sperme peut être associée à une vie sexuelle fréquente, il est donc recommandé de s'abstenir de tout contact sexuel plusieurs jours avant le sperme.
Couleur
Habituellement, le sperme a une teinte blanche, laiteuse, grisâtre, perlée et opale. En conclusion, ils écrivent le plus souvent que la couleur du matériau est «blanchâtre-grisâtre». Ce que la couleur éjaculée peut dire, les médecins eux-mêmes, pour la plupart, ne le savent pas, car cet indicateur, bien qu’il soit répertorié comme faisant partie des indicateurs principaux, n’a aucune valeur diagnostique.
L'analyse des spermatozoïdes au microscope permet de juger avec précision de la composition cellulaire, de sorte que la couleur vire au rose, s'il y a des impuretés dans le sang ou verdâtre, s'il y a des impuretés dans le pus, il n'est pas nécessaire de marquer séparément. Seule la couleur est toujours incluse dans l'évaluation de l'éjaculat, et ce graphique existe sous une forme moderne plutôt que comme un hommage aux traditions.
L'odeur
Presque la même histoire s'est produite avec l'odeur. Ce point est en conclusion, mais sa valeur diagnostique n’est pas tout à fait claire. Certains médecins affirment que l'odeur de l'éjaculat peut avoir des effets indirects sur la santé de la prostate. Cependant, il n'y a pas de preuve concluante.
L'odeur, comme la couleur, est indiquée dans les résultats du spermogramme, car elle a toujours été comme cela. Habituellement, l’odeur est décrite comme spécifique spécifique ou doux spécifique.
La cohérence
Cette partie du rapport décrit la propriété physique du sperme en tant que viscosité. Après l’éjaculation, le liquide séminal est suffisamment épais pour se diluer progressivement.
Une viscosité accrue peut créer des problèmes pour le mouvement des cellules germinales.
Afin de déterminer la viscosité, l’assistant de laboratoire abaisse une tige de verre dans l’échantillon de sperme, le soulève au-dessus du récipient de laboratoire et examine la longueur du «fil» obtenu. Plus le sperme est visqueux, plus ce "fil" est long.
Normalement, ce paramètre doit être inférieur à 2 centimètres, c'est-à-dire que la longueur du "fil" résiduel ne doit pas dépasser cette valeur. Si le "fil" a une longueur de 2 centimètres ou plus, le sperme est considéré comme épais et visqueux. En conclusion, si un homme est normal avec ce paramètre, il est indiqué «faiblement visqueux» ou «modérément visqueux».
Temps de liquéfaction
Cette colonne indique le temps pendant lequel le sperme est dilué. Habituellement, cet intervalle de temps varie entre 15 minutes et 1 heure. Si après 60 minutes, le sperme ne se liquéfie pas, il le reste généralement. L'assistant de laboratoire doit y ajouter des enzymes spéciales pour pouvoir effectuer tous les autres tests et analyses.
L'interprétation de ce paramètre est assez simple. Si la colonne indique 20 ou 30, il s’agit du temps en minutes qui a permis de liquéfier le matériau. 15 à 60 minutes est la norme.
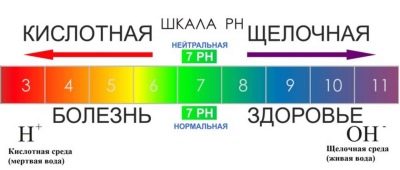
L'acidité
Comme tout autre milieu liquide du corps humain, le sperme a sa propre acidité. Habituellement, chez les hommes adultes en bonne santé, le niveau d'acidité de l'éjaculat est compris entre 7,5 et 8,2.
La normale est un pH supérieur à 7,2. Si le sperme a moins d'acidité, la capacité de concevoir chez cet homme est réduite, car il devient plus difficile pour les spermatozoïdes de dissoudre l'ovule afin de le pénétrer.
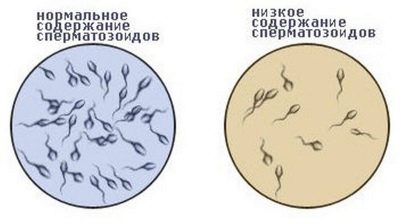
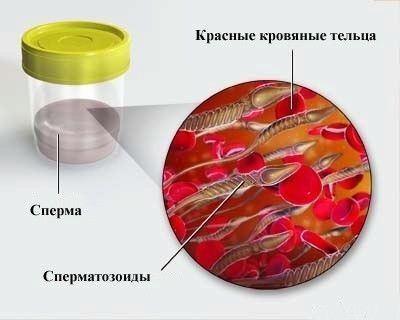
Concentration de sperme
La concentration de spermatozoïdes est déterminée dans 1 ml de liquide. Pour les calculer, vous avez besoin d'un équipement spécial - analyseur de sperme ou chambre de comptage. Moins fréquemment, les techniciens de laboratoire utilisent la méthode du frottis lorsqu'une goutte de sperme est appliquée sur un verre de laboratoire d'une taille de 22x22. Ensuite, le microscope est adapté à l’augmentation du nombre de X400 et examine le nombre de spermatozoïdes qui seront en vue. La même quantité, seulement en millions, sera inhérente à 1 ml de liquide.
Exemple: 25 spermatozoïdes étaient en vue, ce qui signifie qu'il y en a 25 millions par millilitre. Concentration normale favorable à la fertilisation - à partir de 20 millions par millilitre.
Nombre total de spermatozoïdes
Cette colonne indique le nombre de cellules germinales présentes dans le volume total de liquide séminal fourni pour l’étude. En plus de la concentration, cette partie du sperme est considérée comme l'une des plus informatives en termes d'identification des causes de l'infertilité masculine. La numération totale compte chambre ou analyseur de sperme.
Sachant qu'une concentration normale de 20 millions par millilitre est considérée, la valeur de référence est affichée. Si un homme a dépassé 3 millilitres de sperme (voir la rubrique «Volume»), alors au moins 60 millions de «zinger» seront la norme, si le volume est de 2 millilitres, le taux commence à 40 millions de cellules.
Cette partie du rapport indique également le chiffre. Plus le nombre de cellules germinales dans le liquide séminal est élevé, plus les chances de conception sont élevées.
La mobilité
L'éjaculat compte les spermatozoïdes de quatre types d'activité. Les plus mobiles, qui n'aspirent que directement, reçoivent la catégorie A du technicien de laboratoire et sont considérés comme les principaux demandeurs de fertilisation.
Pas moins progressif, allant dans la direction avant, mais leurs homologues légèrement plus lentes reçoivent la catégorie B.
Le sperme masculin est considéré comme approprié pour la fertilisation naturelle, s'il contient au moins 25% de «zhivchikov» de type A ou que le nombre de cellules de types A et B dans la somme est égal à la moitié de tous les spermatozoïdes. Avec ce résultat, aucun problème de fertilité chez les hommes n'est observé.
Les spermatozoïdes qui se déplacent lentement, tournoient au même endroit, se précipitent au hasard dans différentes directions, obtiennent la catégorie C et les cellules fixes - catégorie D.
En conclusion, les noms de catégories ne sont pas toujours indiqués. Parfois, le médecin fait référence au pourcentage de spermatozoïdes mobiles actifs (types A et B), sédentaires (cellules de type C) et fixes (cellules de type D). Dans ce cas, les règles sont similaires.
Activement mobile devrait être d'au moins 50%. Si c'est le cas, vous pouvez ignorer le reste.
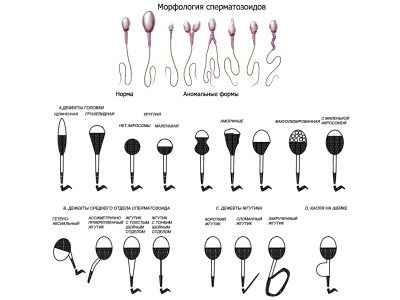
Morphology par Kruger
Le spermogramme étendu implique une évaluation obligatoire des caractéristiques morphologiques des cellules germinales mâles. Il est entendu que chez un spermatozoïde sain, il doit y avoir un nombre suffisant de cellules de la forme correcte avec une structure normale. Pour cela, le sperme est comparé à la norme.
Les critères d'évaluation de Kruger sont les plus difficiles. tout écart par rapport à la norme, même unique, selon ces critères, est considéré comme une pathologie et les spermatozoïdes sont rejetés:
- La tête du sperme doit être plate et ovale. Toutes les autres formes sont considérées comme anormales.
- Le cou du sperme doit être correctement positionné et la queue ne doit pas être pliée ni tordue.
- Chaque partie du sperme doit être mesurée, les proportions du corps cellulaire sont comparées.
La méthode Kruger décrit en détail à quoi ressemble une cellule saine, c’est avec ces paramètres que l’échantillon testé est affecté.
Violations
- une ou plusieurs têtes;
- une ou plusieurs queues;
- pas de tête ni de queue;
- queues recourbées;
- une partie centrale inégale et un cou mince et mince, qui ne peut pas tenir la queue;
- pathologie de la structure de la tête;
- mauvais angle d'attachement des flagelles.
La morphologie est facile à déchiffrer.Le laboratoire calcule la référence, idéale pour la fécondation, spermatique et mauvaise, inadaptée aux critères de sélection. La valeur résultante de "bonnes" cellules est appelée Indice de Kruger.
Si la conclusion indique que l'indice de fertilité de Kruger est de 14-15% ou plus, cela signifie que la teneur en spermatozoïdes de référence dans le liquide séminal se situe au niveau de 14-15%, soit le seuil inférieur de la norme.
Viabilité cellulaire
Le nombre de spermatozoïdes dans l'éjaculat peut être normal, mais la conception ne se produit pas de toute façon. La raison peut être dans la viabilité des cellules. Si la cellule génitale bouge, elle est toujours vivante, mais si elle est immobile, elle peut être à la fois morte et vivante. Plus il y a de cellules vivantes dans l'éjaculat, plus il est probable qu'un homme devienne papa. Cela est considéré comme normal si le sperme contient plus de la moitié des gamètes vivants.
Pour savoir quels spermatozoïdes sont vivants et ceux qui ne le sont pas, le technicien de laboratoire peut teinter une goutte de sperme avec un colorant de laboratoire, l'éosine. Une cellule vivante restera de couleur normale, car sa membrane est intacte et la protège de manière fiable du colorant entrant dans la cellule. Les spermatozoïdes morts seront roses, car leur mort est toujours accompagnée de déformations et de perforations de la membrane.
En outre, le nombre de spermatozoïdes morts est calculé après avoir placé l'échantillon de liquide séminal dans une solution hypotonique. Des spermatozoïdes sains et vivants jaillissent de lui, leurs queues sont pliées en arc de cercle, les morts ne réagissent pas à la solution nutritive. La conclusion indique le nombre en pourcentage. Ce nombre indique le contenu des cellules vivantes dans l'éjaculat.
Cellules de spermatogenèse
Ces cellules appartiennent à la catégorie des cellules rondes (cellules rondes), car elles ne sont pas des spermatozoïdes et sont dépourvues de queue. Ce ne sont que des futurs spermatozoïdes, qui doivent traverser plusieurs stades de développement avant de se transformer en cellules germinales à part entière. Ils sont également détectés dans le sperme par un examen microscopique.
Normalement, chez un homme adulte en bonne santé, l'éjaculat contient environ 2 à 4% de ces jeunes cellules germinales encore matures.
Les taux excédentaires peuvent parler de diverses pathologies, principalement liées au processus de développement et de maturation du sperme.
Globules blancs
Un petit nombre de leucocytes dans le champ de vision d'un technicien est normal. Il n'y a rien de mal à ça 1 ml de sperme contient jusqu'à un million de globules blancs. C'est la norme.
Cependant, si le nombre de cellules dépasse ce taux, cela indique un processus inflammatoire dans le système reproducteur de l'homme. Par conséquent, l'entrée dans la conclusion de "leucocytes - 1-2 dans p / zr" ne devrait pas poser de problème - il n'y a aucun processus inflammatoire et infectieux avec ce résultat.
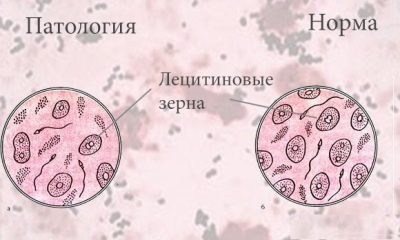
Lécithine en grains
Ils doivent être présents dans du sperme sain. Les granules de lécithine ou corps lipoïdes (ce sont des formations non cellulaires) font partie de la sécrétion de la prostate. Par conséquent, leur diminution indique des problèmes avec la prostate.
Normalement, les grains de lécithine sont contenus dans une quantité d'environ 10 millions de dollars par millilitre. En conclusion, leur nombre n’est pas indiqué en chiffres ou en pourcentage, la description semble généralement assez générale - «norme» ou «modérément».
Slime et Macrophages
L'apparition de mucus, de caillots dans le sperme est toujours un symptôme très dérangeant, pouvant indiquer un processus inflammatoire ou infectieux important dans les organes reproducteurs.
Grandes cellules - Les macrophages normaux peuvent être en quantités uniques dans le champ de vision. Une augmentation de leur nombre est également un signe d'infection.
Corps amyloïdes
Les corps amyloïdes, qui ressemblent à l'amidon dans leur structure, apparaissent dans le sperme lorsque des processus pathologiques se produisent dans la prostate.
L'apparition de formations amyloïdes dans l'éjaculat suggère qu'un homme développe une prostatite, un adénome de la prostate et d'autres maux.
La détection simultanée de macrophages et de corps amyloïdes peut indiquer le développement d'un adénome de la prostate.
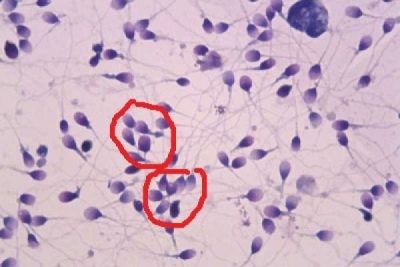
Agglutination de sperme
Le terme "agglutination" désigne le processus de liaison. Dans ce cas, il s'agit de coller les spermatozoïdes ensemble. De telles cellules ne peuvent pas participer à la fécondation.
Les causes de cette pathologie peuvent être variées, le plus souvent ce phénomène est observé dans l'infertilité immunologique. Dans le processus normal d'agglutination pendant le sperme ne devrait pas être détectéce que la conclusion dit est «non détecté» ou «non détecté».
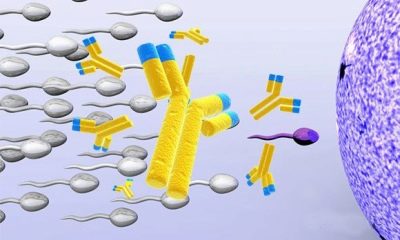
Anticorps anti-sperme (test MAP)
Des anticorps contre les spermatozoïdes peuvent être produits dans le corps de la femme et dans le corps de l'homme. Si leur nombre est élevé, ils commencent alors à détruire les cellules sexuelles mâles qui sont en parfaite santé et prêtes pour la fécondation. Les têtes ou queues de sperme sont affectées. Les cellules endommagées collent les unes aux autres, une agrégation se produit et la motilité des gamètes est altérée.
Le test MAP est basé sur l'addition d'anticorps de lapin aux anticorps humains dans le sperme. Si le médicament injecté commence à adhérer et à envelopper les spermatozoïdes, nous parlons de la présence d’anticorps et de la stérilité immunologique.
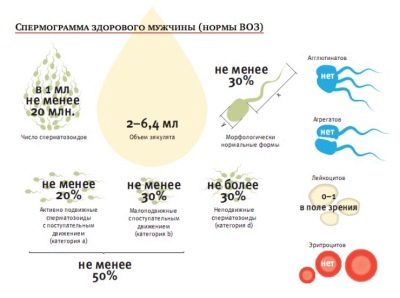
Normes dans le tableau (normospermie):
Le principal indicateur de sperme | Règlement de l'OMS modifié de 2010 | Normes de l'OMS jusqu'en 2010 (pour référence) |
Volume | Pas moins de 1,5 ml | Pas moins de 2 ml |
L'acidité | Pas moins de 7.2 | Pas moins de 7.2 |
Concentration de sperme | Plus de 39 millions au total, au moins 15 millions dans 1 ml de matériau | Pas moins de 20 millions en 1 ml. Pas moins de 40 millions au total |
La mobilité | Pas moins de 40% des cellules A et B, plus de 32% des cellules de type A | 50% des cellules de type A et B ou 25% des cellules de type A une heure après l'éjaculation |
Vitalité | Au moins 58% des cellules vivantes de l'échantillon | Au moins 50% du sperme vivant |
Globules blancs | Pas plus de 1 million par 1 millilitre | Pas plus de 1 million par 1 millilitre |
Anticorps anti-sperme | Pas plus de 50% des résultats du test | Les anticorps associés au test MAP ne dépassent pas 50% |
Morphologie du sperme | Au moins 4% de cellules saines | 15% de cellules morphologiquement saines, au moins 4% |
Pathologies
Quel genre de conditions pathologiques le spermogramme peut indiquer, le nom même de ces pathologies apparaît clairement:
- Oligospermie - la concentration de spermatozoïdes dans le liquide séminal est inférieure à la normale.
- Asthénospermie - altération de la motilité des cellules germinales. Les spermatozoïdes, qui pourraient rapidement se frayer un chemin en ligne droite jusqu'à un œuf en attente de fécondation, ont peu ou pas du tout.
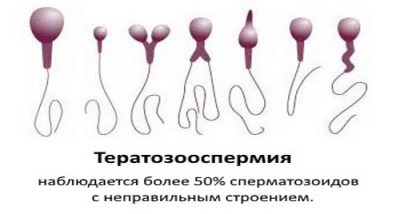
- Tératozoospermie - la morphologie du sperme est altérée. Il existe un grand nombre de cellules germinales laides et mutées qui ne sont pas capables de fécondation et si elles réussissent, les risques d'anomalies génétiques chez le fœtus sont élevés. Une telle pathologie est dite lorsque l'indice de fertilité de Kruger est inférieur à 4%.
- Azoospermie - l'absence de sperme dans le liquide séminal. Dans cette condition, la fertilité de l'homme est absente, il s'agit d'une forme grave d'infertilité.
- Aspermia - l'absence de sperme du tout. Dans ce cas, l'homme peut être réduit ou n'avoir aucune sensation corporelle.
- Leucocytospermie - la présence d'un grand nombre de leucocytes dans le liquide séminal. Considéré comme un signe d'infection ou d'inflammation, n'est pas directement lié à la fertilité.
- Nécrospermie - L'absence complète dans le sperme de spermatozoïdes vivants ou la présence de trop peu de cellules vivantes.
- Akinospermia - l'absence de spermatozoïdes mobiles dans le sperme. Ils peuvent être en vie, mais avec la fonction motrice, ils ont des difficultés importantes. Il diffère de l'asthénospermie par sa sévérité et sa sévérité.
- Cryptospermie - une quantité négligeable de sperme dans l'éjaculat. Le calcul microscopique et matériel de leur nombre n’est pas sujet.Le matériel est soumis à une centrifugation, et si ensuite une petite quantité de sperme est détectée dans le sédiment ou si elle ne l'est pas, il s'agit alors d'une cryptospermie.
- Hémospermie - la présence de sang dans le sperme. Les globules rouges ne doivent normalement pas être présents dans le liquide séminal. Les impuretés du sang sont un symptôme très alarmant des maladies graves du système reproducteur.
- Bactériospermie - détection d'un grand nombre de bactéries dans le sperme. Il peut s'agir de cocci, par exemple de staphylocoque, de staphylocoque doré, de streptocoque, d'entercoccus faecalis et d'autres agents pathogènes opportunistes. Une telle image peut indiquer la présence d'une infection bactérienne.
Causes de déviations
Les raisons pour lesquelles les résultats du sperme peuvent décevoir un homme et son âme sœur, beaucoup. Le plus souvent, les facteurs affectant les indices de sperme sont enracinés dans une maladie inflammatoire ou infectieuse. Ceux-ci incluent les maladies inflammatoires non traitées du système urogénital, les maladies sexuellement transmissibles, les infections sexuellement transmissibles, les ureaplasma, les mycoplasmes, les chlamydia, etc. qui ne sont pas guéries à temps.
Parfois, ces maladies, appelées «ailées» par la population, surviennent sans aucun symptôme, de sorte qu'un homme peut même ne pas être conscient de la présence, par exemple, de la chlamydia.
Un nombre à peu près égal de résultats de spermogramme médiocres se produit également chez les hommes atteints de maladies inflammatoires des vésicules séminales et de la prostate, dans lesquelles les cellules épithéliales qui produisent les spermatozoïdes sont affectées.
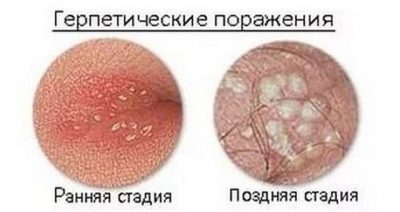
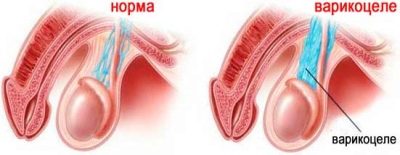
La cause de la violation de la qualité du sperme est souvent la varicocèle. Les lésions d'herpès sont très dangereuses en termes de probabilité d'infertilité.qui provoque des mutations et des changements dans la structure morphologique des cellules germinales, ainsi que des oreillons (parotidite), transférés par le garçon dans son enfance.
Même un simple virus de la grippe ou un ARVI affecte la condition du sperme, mais son influence est temporaire et la composition du sperme redevient normale en 2-3 mois. Cependant, cela ne doit pas être oublié, dans l’intention de faire don de sperme.
Parmi les causes "douloureuses", la dernière place est occupée par les conséquences des blessures et des opérations chirurgicales. Si un homme subit une lésion au cerveau ou à la moelle épinière, si des interventions chirurgicales sont effectuées sur ces organes, s'il y a eu des interventions chirurgicales sur le foie et les reins, la probabilité que la qualité et la quantité de spermatozoïdes s'aggravent est grande. Des combats, des coups "sous la ceinture" - tout cela ne passe pas sans laisser de traces pour la santé des hommes.
Plus rarement, les causes des violations identifiées lors de l'examen reposent sur des pathologies congénitales - absence de testicules dès la naissance, absence de canal déférent, défauts et anomalies de la structure des organes de reproduction. Ces raisons sont généralement inévitables.
Même les méthodes modernes de médecine auxiliaire de la reproduction ne peuvent rien offrir à un homme dont la stérilité est naturelle, un fait naturel dès la naissance.
La qualité du sperme est bien pire chez les hommes vivant dans de grandes villes polluées et dont l'état écologique est déplorable.
La fertilité masculine est fortement influencée par son mode de vie. Si le représentant du sexe fort travaille beaucoup, surtout la nuit, et se repose un peu, s'il abuse de l'alcool, de la drogue, fume beaucoup, tout cela entraîne une perturbation de la morphologie du sperme et d'autres déviations dans le spermogramme, indiquant que la fonction de reproduction masculine est réduite.
Les amoureux de fréquents allers-retours au bain et au sauna, ceux qui se chauffent au soleil et se rendent au solarium, ainsi que les hommes qui utilisent quotidiennement des sièges chauffants dans la voiture sont à risque d'infertilité masculine. Les effets thermiques sur le scrotum et les glandes sexuelles situées dans celui-ci ont un effet négatif sur tous les processus de la spermatogenèse.
La cause des problèmes liés à la qualité du sperme peut résider dans les facteurs de stress à long terme qu'un homme subit, ainsi que dans des problèmes hormonaux de son corps, par exemple, des problèmes de fécondation commencent lorsque l'équilibre des hormones thyroïdiennes, ainsi que des hormones sexuelles, est perturbé, par exemple la testostérone .
Le déséquilibre hormonal peut commencer par le traitement par des médicaments hormonaux, ainsi que par l’utilisation de stéroïdes pour obtenir des performances sportives.
Les anomalies du sperme et le dysfonctionnement des spermatozoïdes peuvent également être causés par la génétique, si le garçon reçoit de ses parents un gène «défectueux» responsable de la reproduction.
Traitement et pronostic pour la conception
Si des formes pathologiques de sperme sont détectées, l'homme aura besoin de diagnostics supplémentaires. Il devra consulter un andrologue et également consulter d'autres spécialistes - un endocrinologue, un chirurgien, un neurologue et éventuellement un psychothérapeute, si aucune raison médicale objective n'est établie.
On lui prescrit des tests supplémentaires: sang, urine, échographie de la prostate, examen manuel de la prostate.
Le traitement commence après la découverte de la cause. Si les capacités de reproduction ont diminué en raison d'une inflammation, d'une infection, d'une prostatite, un traitement anti-inflammatoire avec des antibiotiques sera prescrit.
Si la cause est une varicocèle, une intervention chirurgicale peut être indiquée.
Les problèmes hormonaux sont détectés par l'analyse du sang pour la concentration de différentes hormones, la thérapie est prescrite par l'endocrinologue.
Tous, sans exception, les représentants du sexe fort avec problème de sperme Il est recommandé de réviser votre horaire de travail, d'arrêter de travailler la nuit et de commencer à dormir suffisamment. Parfois, il est bénéfique de changer la situation - passer de ville en ville, où l’air est plus pur et l’environnement meilleur.
L'alcool, les drogues et le tabagisme sont contre-indiqués. Mais sans exception, quelle que soit la cause de l'infertilité, des préparations vitaminées comprenant les vitamines A, E, C, D, les vitamines du groupe B, l'acide folique, ainsi que le zinc et le sélénium sont prescrites.
Il existe des complexes prêts à l'emploi, créés spécifiquement pour les hommes qui envisagent de concevoir. La thérapie de vitamine devrait durer au moins 3 mois, ainsi beaucoup de temps dure la spermatogenèse.
Le régime alimentaire des hommes comprend nécessairement des aliments riches en protéines - plats à base de viande et de poisson, produits laitiers, légumes verts frais (en tant que source d'acide folique), noix.
Il est déconseillé à un homme de porter des sous-vêtements moulants et, en été, des pantalons et des shorts synthétiques dans lesquels le scrotum surchauffe. En hiver, l'hypothermie des organes génitaux doit être évitée.
Il est recommandé à un homme envisageant de concevoir un enfant de passer son week-end de repos à la télévision aux loisirs actifs: ski, jogging facile, natation. La fréquentation des bains et des saunas est réduite au minimum ou ils sont temporairement abandonnés.
La vie sexuelle doit être menée en tenant compte des recommandations personnelles de l'urologue-andrologue, qui vous indiquera le meilleur mode en fonction du sperme: si le sperme est trop épais - le sexe plus fréquent, s'il est liquide, le sexe devrait être un peu moins.
Les prévisions concernant la conception sont favorables, même en cas de graves violations du spermogramme. La médecine aujourd'hui peut offrir de nombreuses façons de résoudre le problème - il s'agit de FIV et ICSI. Dans 97% des cas d'infertilité acquise, on peut y faire face. Pronostic défavorable que dans le cas d'anomalies congénitales et génétiques.
Comment préparer un homme à concevoir un enfant, voir ci-dessous.