Caractéristiques de l'analyse de sperme étendue par la méthode Kruger
Afin d’évaluer les indicateurs de la santé masculine, divers tests sont utilisés. L'un d'eux est l'étude du sperme - le spermogramme élargi selon Kruger.
Que montre la méthode?
Le spermogramme de Kruger étendu est l’une des méthodes de diagnostic des pathologies de la reproduction. Le plus souvent, cette méthode de recherche est attribuée aux futurs pères qui, pour une raison quelconque, ont des difficultés à concevoir.
Dans cette étude, les caractéristiques morphologiques des cellules germinales mâles (spermatozoïdes) sont analysées à l'aide de critères spéciaux - l'échelle de Kruger. Cette étude n'est pas menée par tous les hommes. Il y a certaines indications médicales pour cela. En règle générale, les reproductologues effectuent ce test de laboratoire.
La morphologie stricte est réalisée en laboratoire et permet d’évaluer si une femme peut tomber enceinte d’un homme en particulier. Sans une étude minutieuse des propriétés des cellules germinales mâles, cela est impossible à réaliser.
Cette méthode de recherche a été proposée par le professeur Kruger à la fin du XXe siècle. Il a également développé des indicateurs spéciaux pour lesquels l'évaluation. Cette méthode est utilisée depuis de nombreuses années et permet aux médecins d’obtenir les informations nécessaires sur les pathologies existantes de la santé génésique des hommes.
Qu'est-ce qui est différent du sperme habituel?
L'étude de base de l'éjaculat ne donne aux spécialistes qu'une image approximative de l'état de la santé reproductive des hommes. Dans la plupart des cas, cette méthode de recherche est suffisante. Cependant, une analyse plus approfondie est parfois nécessaire.
Cette question est particulièrement "aiguë" si un homme a des difficultés avec la conception. Dans une telle situation, des diagnostics plus avancés sont nécessaires. Un des préalables est évaluation de la morphologie (structure) des cellules germinales mâles. Ceci est possible grâce à la méthode du sperme étendu selon Kruger.
Normes pour la grossesse naturelle
Après tout, pour que la conception se produise, de nombreux facteurs doivent "fonctionner". Cela dépend aussi beaucoup de la santé fertile d'un homme.
La structure morphologique du sperme est une caractéristique clinique importante nécessaire à la mise en œuvre de la conception naturelle. La norme de morphologie des spermatozoïdes est présentée dans le tableau ci-dessous:
Signe évalué | Caractéristique anatomique |
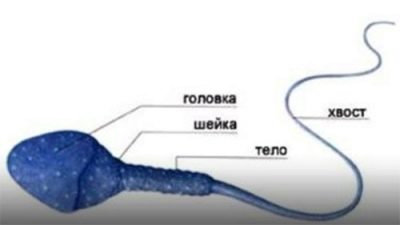
La tête | Ovale, légèrement allongé. Longueur - 2,5 microns, largeur - 4 microns. |
Cou | C'est une sorte de transition de la tête à la queue. Les tailles normales doivent correspondre à 1,5% du volume de la tête. |
Queue | Forme allongée, fait des mouvements actifs. |
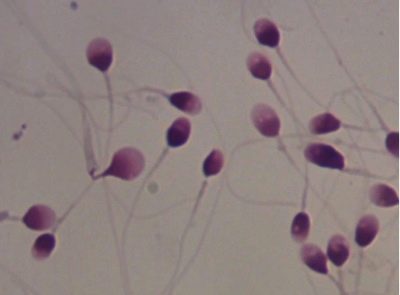
La structure (morphologie) de la cellule germinale mâle est un critère très important. Pour cela, le rapport entre la tête, le cou et la queue du spermatozoïde est estimé. Normalement, la tête est un peu ovale. Sa queue est très mobile.
Si des défauts morphologiques ne sont pas détectés lors de l'examen, il s'agit d'un indicateur de la norme. Dans ce cas, la possibilité de fusion avec l'œuf augmente.
Les experts identifient plusieurs variantes pathologiques de la structure de la tête de la cellule reproductrice masculine.Ainsi, il peut avoir une forme en forme de poire, trapézoïdale, conique et ronde. D'autres options sont également possibles, mais elles sont extrêmement rares dans la pratique médicale.
Il devrait y avoir une connexion directe entre la tête et la queue. Si cette "interaction" est violée, alors c'est une conséquence de la pathologie. Dans une telle situation, la trajectoire du sperme peut également être brisée.
Il y a plusieurs années, les médecins n'avaient évalué que la pathologie de la forme anatomique de la tête. Tous les paramètres cliniques sont en cours d’évaluation.
En conclusion, l'étude peut être un nombre. Ils indiquent le nombre de spermatozoïdes touchés. Ainsi, si seule la pathologie de la tête est présente, le numéro 1 est indiqué: avec la défaite de trois parties anatomiques (tête, cou et queue) - numéro 3.
Comment faire un spermogramme?
Avant de mener une étude, vous devriez parler à votre médecin afin qu’il puisse préparer des recommandations pour la préparation de l’analyse. Ce type d'examen peut être passé dans n'importe quel établissement médical qui effectue de tels tests. Habituellement, les études sont menées dans des cliniques où le travail est effectué avec des couples qui ont des difficultés avec la naissance d'un enfant.
Dans les établissements médicaux, il existe généralement des salles séparées où un homme peut remettre son biomatériau en toute sécurité. Les cliniques modernes essaient de bien équiper cette salle, de sorte que les représentants du sexe fort soient psychologiquement à l'aise.
Au cours de la collecte de biomatériaux, personne ne se soucie de rien. De plus, le temps n’est généralement pas strictement réglementé. Pour la recherche va éjaculer. Ceci est réalisé par la masturbation. L'éjaculat est recueilli dans un récipient spécial, qui est remis à un homme avant l'analyse.
Bonne préparation
Pour que les résultats de l'analyse soient qualitatifs et fiables, l'homme examiné doit être correctement préparé. En règle générale, dans toutes les institutions médicales où de telles études sont menées, des recommandations et des instructions spéciales sont données. Ils indiquent ce qu’il faut faire pour une formation de qualité avant de réaliser l’enquête.
Avant d'aller au laboratoire, un homme bénéficie d'un repos sexuel complet. Cela signifie non seulement arrêter le sexe, mais aussi interdire la masturbation. Cela est nécessaire pour que les spermatozoïdes restent actifs et mobiles pendant l’étude.
De plus, quelques jours avant l’enquête, un homme ne devrait pas boire d’alcool. L'alcool a des effets indésirables sur le sperme, ce qui peut entraîner des résultats de recherche peu fiables.
Quelques jours avant de se rendre au laboratoire pour la livraison de biomatériau devraient limiter le nombre de cigarettes fumées. Mieux le jour de l'enquête, l'homme ne fume pas.
L'exposition de températures trop élevées au corps lors de la préparation à l'examen est également indésirable. Les hommes qui envisagent une telle étude quelques jours avant la réunion ne doivent pas aller au bain ou au sauna. En été et aux heures les plus chaudes, si possible, limitez votre séjour au soleil actif.
Comment se fait la transcription?
Recherche menée dans des conditions de laboratoire, sous le microscope. Par la suite, les "mains" ont abouti à une conclusion. Tous les paramètres cliniques estimés obtenus au cours de l’étude en font partie.
Il est impossible d'établir le diagnostic par une seule analyse. Le résultat montre la présence de modifications fonctionnelles, mais ne constitue pas un diagnostic.
Afin d'établir la pathologie Il est important de consulter plusieurs médecins. En règle générale, l'homme examiné est conseillé par des médecins de différentes spécialités, notamment un spécialiste de la fertilité et un andrologue. Ces experts évaluent les résultats de l'étude et établissent le diagnostic.
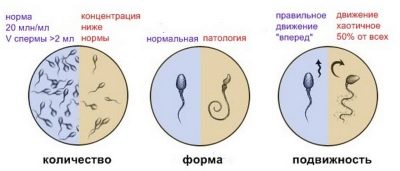
Dans un éjaculat normal, il devrait y avoir environ 15 000 000 de spermatozoïdes.Si cette teneur est sensiblement inférieure, on parle alors de deux conditions pathologiques: l’azoospermie et l’oligozoospermie. Ils sont défavorables à une conception ultérieure et nécessitent une correction médicale approfondie.
Outre le comptage quantitatif, une analyse qualitative est également effectuée. L'un des paramètres estimés est le vecteur de mouvement des cellules germinales mâles. La plupart d'entre eux doivent se déplacer en ligne droite. Ce type de mouvement biologique est le plus fonctionnel pour la mise en œuvre de la conception.
Si le nombre de spermatozoïdes se déplaçant sur une telle trajectoire est inférieur à 32%, cela peut alors être considéré comme une condition pathologique. Il est appelé en médecine "asthénozoospermie".
Pratiquement tous les membres du sexe fort possèdent des spermatozoïdes modifiés par des propriétés morphologiques. C'est normal: Il n'y a pas de sperme parfait à 100% dans la forme et la structure.
Il est important d'estimer le nombre de cellules germinales altérées. S'il y en a trop, la possibilité d'une conception naturelle est considérablement réduite. Cette situation peut rendre extrêmement difficile pour les spermatozoïdes d'atteindre l'ovule femelle pour le féconder.
La pathologie dans laquelle les propriétés morphologiques des cellules germinales mâles sont altérées de manière significative est appelée «tératozoospermie» en médecine. Si cette condition est prononcée fortement, la conception naturelle du couple est considérablement réduite. Dans une telle situation, on ne peut généralement pas se passer d'un traitement approprié.
Ce test avancé vous permet également d’évaluer non seulement les caractéristiques fonctionnelles et anatomiques des spermatozoïdes, mais également de déterminer les propriétés de base de l’éjaculat. Ainsi, vous pouvez également évaluer la viscosité, l’acidité, la couleur et la quantité de biomatériau.
Si un homme a eu de mauvais résultats avec cet examen, dans ce cas, le médecin peut le renvoyer pour un deuxième test. Une telle situation est également possible si le médecin a des raisons de douter de la fiabilité des données cliniques obtenues.
Si, lors de l'examen de l'homme, des anomalies pathologiques ont été identifiées, un diagnostic plus approfondi est réalisé. En règle générale, bon nombre des écarts identifiés contribuent à une diminution de la fertilité masculine.
Afin de clarifier toutes les violations possibles et mené des recherches auxiliaires. Ainsi, dans ce cas, le médecin peut recommander de rechercher un ASAT (anticorps antisperm) spécifique.
Comment améliorer les performances?
Souvent, des raisons et des facteurs qui ne sont pas permanents entraînent une modification des performances. Par exemple, le nombre de spermatozoïdes chez les hommes qui viennent d'avoir un rhume ou une infection virale sera pire.
Dans ce cas, ils devraient se rétablir complètement et se soumettre à une étude similaire. Il vaut mieux qu'entre la période de température aiguë et la livraison du biomatériau à l'étude au moins deux semaines. Le moment exact sera indiqué au médecin après un examen clinique.
Une forte fièvre et de la fièvre ont un effet négatif sur la performance du sperme. Cependant, après la cessation de leurs effets, l'état s'améliore progressivement et revient à la normale.
Les médicaments antiviraux, ainsi que l’abondance de boissons chaudes et abondantes, aideront à rétablir le corps plus rapidement. Au cours de la période de relance, vous aurez également besoin de fonds contenant toutes les vitamines et tous les oligo-éléments nécessaires. Ils sont généralement désignés sous la forme de complexes multivitaminiques.
Après un traitement complexe, il est préférable d’effectuer le spermogramme de Kruger 6-8 semaines après la guérison. Dans certaines situations, cela peut prendre plus de temps.
Tout processus inflammatoire contribue au fait que dans l'éjaculat apparaissent des globules blancs - des leucocytes.Ils constituent une partie importante du système immunitaire et sont nécessaires pour éliminer l’infection.
Le risque de leucocytes dans la livraison de l'analyse avancée de l'éjaculat - qu'ils peuvent conduire à de faux résultats. Dans certains cas, un spécialiste inexpérimenté qui mène les recherches peut simplement les prendre pour du sperme "inactif". Malheureusement, de tels cas se produisent encore dans la pratique médicale.
Pour leur minimisation, des colorants spéciaux sont utilisés dans les laboratoires. Ils peuvent être utilisés pour distinguer un globule blanc d'une cellule germinale mâle. Les médecins appellent un tel test de laboratoire leucoscrinum. Cependant, le facteur humain dans l'étude ne peut être complètement exclu.
Dans la pratique médicale, il existe également un terme spécial. - effet Dunning-Kruger. Cela réside dans le fait que les spécialistes peu qualifiés peuvent commettre des erreurs et même ne pas les reconnaître.
Si beaucoup de globules blancs ont été détectés lors de l'examen dans l'éjaculat, cela peut être une raison pour relancer l'étude.
Il devrait y avoir suffisamment de temps entre la reddition. A ce stade, le médecin doit prescrire à l'homme le traitement approprié nécessaire pour réduire les leucocytes dans le sperme.
Les piètres résultats de l'étude - ce n'est pas une phrase. Il arrive souvent que le mode de vie moderne mène à leur production. Le stress constant, le manque de sommeil, une alimentation irrégulière et d’autres stimuli font que la santé d’un homme commence à se détériorer.
Il est très important de le suivre régulièrement. Donc tous les hommes devraient absolument consulter un urologue au moins une fois par an.
Si un homme a des maladies chroniques, elles doivent également être traitées à temps. En règle générale, le développement de modifications pathologiques dans le spermogramme peut être empêché même par le simple respect d'un mode de vie sain.
Pour les cinq étapes qui augmentent naturellement la motilité des spermatozoïdes, voir la vidéo suivante.