O que é fertilização in vitro e como isso ocorre? Quais são as características do procedimento e da gravidez?
Algumas décadas atrás, as crianças do "tubo" pareciam ser algo da categoria de ficção. Hoje, mais de 5 milhões de pessoas vivem no planeta, cuja concepção e o próprio fato da existência foram possibilitados pela fertilização in vitro. O que é este método, como vai, quão eficaz é e quão perigoso é, diremos neste artigo.
O que é isso?
FIV significa fertilização in vitro. Isso significa que o processo de fertilização em si não ocorre dentro do corpo feminino, como é o caso da concepção natural, mas fora dela no ambiente externo. Então os óvulos fertilizados são transferidos para o útero da mulher, e ela dá à luz um filho e dá a luz a ele.
FIV (FIV - fertilização in vitro) - a última chance para casais com formas graves ou totais de infertilidade. Se antes eles não tinham muita escolha - eles só poderiam se reconciliar com a falta de filhos ou criar filhos adotivos, agora, mesmo em casos críticos, a medicina está pronta para oferecer uma saída e ajudar os cônjuges a se tornarem pais.
Estudar os métodos de extração de óvulos e sua fertilização com espermatozóides em laboratório começou em meados do século passado. Mas um sucesso significativo foi alcançado apenas em 1978, quando a primeira menina nasceu no Reino Unido e foi concebida em um tubo de ensaio. Louise Brown tem agora 40 anos, é uma boa especialista e uma ótima mãe - ela tem filhos que ela concebeu naturalmente.
Na URSS, o primeiro protocolo bem sucedido de FIV ocorreu em 1985. Em Moscou, e depois em Leningrado, nasceram duas crianças, concebidas em um tubo de ensaio e depois colocadas em suas mães, uma menina e um menino. Em 2010, o programa ECO foi reconhecido em nível estadual e está incluído no programa para o desenvolvimento da demografia por um decreto presidencial. Ela começou a receber cotas, a fertilização in vitro de acordo com as indicações agora pode ser feita sob a política de seguro médico obrigatório.
Desde então, milhares de protocolos de fertilização in vitro têm sido realizados anualmente na Rússia, muitas famílias têm encontrado a felicidade de se tornarem pais e criar seus próprios parentes no sangue e na genética de crianças. A FIV é feita em todas as regiões, muitas clínicas, privadas e públicas, fornecem tais serviços em cotas e em base remunerada.
FIV implica fertilização do óvulo feminino pelo esperma do marido ou doador em uma incubadora especial com um meio nutriente. Tanto as células quanto os embriões resultantes passam pelo controle de “qualidade”, e só então as melhores categorias de embriões são enganchadas no útero da mulher. Se eles vão criar raízes é uma grande questão, o procedimento de fertilização in vitro não dá qualquer garantia de que a gravidez virá. O sucesso do procedimento depende não apenas dos médicos, mas também da saúde e da idade da gestante, bem como da sorte banal.
A FIV não é uma panacéia para a infertilidade, mas uma chance real de um final feliz.
Views
Existem vários tipos de métodos reprodutivos de fertilização in vitro. Não os confunda com inseminação, quando o esperma é injetado no útero de uma mulher, e a concepção ocorre dentro de seu corpo. Todos os tipos de fertilização in vitro implicam a fertilização no ambiente. Dependendo da saúde reprodutiva do casal na medicina, existem várias maneiras de ajudá-los a se tornarem pais.
- FIV com óvulo e esperma do próprio marido. Este método envolve o uso de fertilização apenas materiais biológicos dos cônjuges.
- FIV com um óvulo doador. Este método é usado se uma mulher não produz seus próprios oócitos, os ovários estão faltando ou não estão funcionando.
- FIV com esperma de doador. Este método é recomendado no caso em que a infertilidade é causada pelo fator masculino e não é tratável por outros métodos terapêuticos. Se um homem não tiver um único espermatozóide vivo e adequado para a fertilização, o biomaterial de um doador pode ser oferecido à mulher.
- Sub-rogação de FIV. Essa fertilização in vitro pode ser feita com células germinativas próprias e doadoras, mas a mãe substituta carregará o bebê para o casal. Isso é importante quando uma mulher não tem a capacidade de suportar a gravidez e ter um bebê sozinha - não há útero, o trabalho de parto e a gestação são contraindicados pela idade e assim por diante.
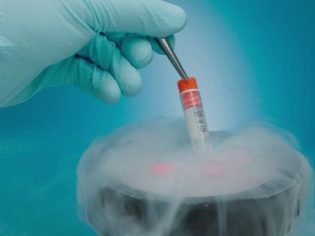
- FIV com criomaterial. Tais protocolos implicam o uso de oócitos, espermatozóides ou embriões congelados nativos ou dadores. O método é amplamente distribuído e aprovado pelo Ministério da Saúde, uma vez que apresenta muitas vantagens em relação às tentativas estimuladas, durante as quais as mulheres precisam tomar grandes doses de medicamentos hormonais.
- ICSI. A inseminação artificial com ICSI simultânea é indicada para formas graves de infertilidade masculina, quando os médicos não têm escolha senão introduzir um espermatozóide saudável (se houver um no ejaculado) com uma agulha no óvulo.
Além disso, a fertilização in vitro é diferente e processa. Na maioria das vezes em nosso país e no mundo, o chamado protocolo estimulado é aplicado. Durante isso, os médicos que usam hormônios alcançam a superovulação - a maturação de vários folículos, obtêm vários óvulos para a fertilização. Este método mostra melhores resultados que outros.
Às vezes, a fertilização é realizada no ciclo natural. Neste caso, os ovários não estimulam, os hormônios não são prescritos. Tudo procede de forma mais natural e natural, mas a eficácia do método é menor, porque você só pode obter um ou dois óvulos, o que reduz as chances de fertilização bem-sucedida e o início da gravidez.
Qual método escolher, qual caminho seguir, decide o médico de fertilidade. É ele quem, com base em análises e pesquisas, é capaz de avaliar todos os possíveis riscos, previsões e complicações e propor o melhor protocolo em cada caso específico. Protocolos de sucesso universais não existem - tudo é puramente individual.
Indicações e contra-indicações
A principal indicação para fertilização in vitro é a infertilidade masculina e feminina, e às vezes mútua, que não pode ser eliminada por outros métodos de tratamento. E também a fertilização in vitro é aceitável para casais ou mulheres solteiras, se assim o desejarem, com absolutamente qualquer forma de infertilidade. Isso regula a ordem do Ministério da Saúde a partir de 30.08.2012.
É importante que os cônjuges não tenham circunstâncias que sejam contraindicadas para a prescrição da FIV. Como qualquer intervenção de alta tecnologia, a fertilização in vitro tem suas próprias nuances. A lista de contraindicações também é estipulada pela ordem do Ministério da Saúde.
A fertilização in vitro será recusada se:
- uma mulher tem uma doença mental que pode prevenir a gravidez e o parto;
- em doenças crônicas graves nas quais a gravidez e o parto podem ser um perigo mortal para uma mulher;
- malformações congênitas do útero, lesões, alterações, ausência do útero (possivelmente apenas fertilização in vitro, seguida pela maternidade substituta);
- tumores ovarianos, útero requerendo tratamento;
- processos inflamatórios agudos em qualquer órgão ou sistema;
- doenças oncológicas.
A FIV não é contra-indicada em qualquer caso para um homem, porque mesmo com a infertilidade masculina severa na medicina existem oportunidades de obter pelo menos algum espermatozóide saudável para fertilização sob um microscópio.
Após a detecção de contra-indicações, o casal é imposto a proibição temporária ou permanente de fertilização in vitro. No caso de mioma uterino, recomenda-se que se faça o tratamento em primeiro lugar, incluindo o tratamento cirúrgico, e no caso do ovário policístico a proibição também será temporária.
A proibição final e irrevogável só pode ser imposta em caso de anomalias da anatomia do útero.
Estágios - do começo ao fim
O planejamento da gravidez com fertilização in vitro é um processo demorado que requer muita atenção aos detalhes do casal e do médico. Não há ninharias aqui. É necessário começar a preparar a FIV antecipadamente, pois o resultado do procedimento geralmente depende disso. Abaixo descrevemos como cada estágio da fertilização in vitro passa com mais detalhes.
Preparação
Para que o casal seja admitido na fertilização in vitro, não é suficiente não ter contra-indicações, é necessário 3-4 meses antes do tratamento previsto da infertilidade para começar a coletar os documentos e certificados necessários.
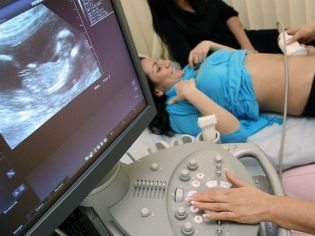
Uma mulher é submetida a um exame ginecológico sem falhas - ela faz ultrassonografia dos órgãos pélvicos, colposcopia e histeroscopia. Ela testa esfregaços do trato genital para microflora e infecção. Em dias diferentes do ciclo menstrual (a partir do 5º dia após o início do período menstrual) deve ser feita uma grande lista de testes de perfil hormonal - é importante que o médico saiba quais hormônios e quanto são produzidos no corpo do paciente. Os níveis de prolactina, testosterona, estrogênio, estradiol, FSH e LH e outras substâncias são investigados, sem uma relação normal da qual o início da gravidez e seu curso podem se tornar impossíveis.
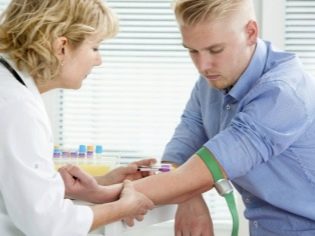
Uma mulher dá uma grande lista de exames de sangue - para HIV e sífilis, para o grupo e fator Rh, para análise geral, bioquímica e de coagulação, para as chamadas infecções TORCH (rubéola, toxoplasmose, infecção por citomegalovírus, herpes do primeiro e segundo tipos). Um exame de sangue imunológico para anticorpos contra infecções sexualmente transmissíveis deve ser feito.
Para um homem, se for planejado que seu esperma será usado para fertilização, é necessário refazer um espermograma antecipadamente, e novamente antes de entrar no protocolo. Esta análise permite estabelecer indicadores quantitativos e qualitativos do ejaculado, para avaliar a estrutura e a viabilidade de suas células germinativas. Além disso, o homem faz uma radiografia de tórax, exames de sangue para HIV e sífilis, hepatite B e C, e também mancha a uretra na microflora e infecções genitais.
Juntos, os parceiros passam por todas as análises gerais necessárias, cuja lista é padronizada e regulamentada pela ordem do Ministério da Saúde. Se a mulher tiver mais de 35 anos, e o homem tiver mais de 40 anos, você definitivamente precisará de aconselhamento genético, bem como testes para o cariótipo e compatibilidade genética dos parceiros.
Deve ser lembrado que todos os certificados têm seu próprio período de validade. Após o término do exame, a mulher recebe a opinião de um terapeuta sobre a admissão no procedimento de fertilização in vitro. Este certificado será válido por um ano.
Se durante o exame, forem identificados problemas, doenças, infecções, o casal terá que ser tratado primeiro.
Aproximadamente três meses antes da FIV planejada, um homem e uma mulher devem começar a tomar medicamentos que melhorem a qualidade das células germinativas. O esquema inclui vitaminas e suplementos dietéticos. E também o casal deve levar um estilo de vida saudável, eliminar os efeitos nocivos da nicotina e do álcool, não visitar o banho, a sauna, não usar roupas apertadas que interfiram com o suprimento sanguíneo normal aos genitais.
Assim que a etapa preparatória estiver concluída, e os cônjuges puderem aderir ao protocolo ECO, eles terão que assinar o acordo e concordar com o procedimento.Por favor note - no contrato padrão, é sempre indicado que o pagamento para cada etapa deve ser feito com antecedência se a fertilização in vitro é cobrada. O consentimento para o procedimento também estipula a proibição de sexo desprotegido durante todo o protocolo. Apenas os preservativos são permitidos para contracepção.
Início do protocolo
O protocolo é inserido 10-12 dias antes do início da próxima menstruação. Nessas datas, o casal precisa procurar o médico reprodutor e fornecer todos os documentos e análises, bem como o contrato e o consentimento por escrito do procedimento. Uma mulher recebe um exame de ultrassonografia de controle e recebe uma lista individual de consultas. É com ele que ela terá que ir a cada recepção a partir deste momento.
No primeiro dia, o tipo de protocolo e os primeiros compromissos são inseridos na lista. Se o protocolo for longo, a estimulação hormonal já pode ser iniciada algumas semanas antes da menstruação. Se o protocolo for curto, então o tratamento, medicamentos, dosagem serão agendados para o período após o término da próxima menstruação.
Após a entrada no protocolo, o casal é explicado que o tratamento médico pode ser interrompido por razões médicas em qualquer fase, e apenas os fundos que foram pagos para o estágio falhado serão devolvidos ao casal, o restante do dinheiro para os procedimentos já realizados não será devolvido.
Na FIV sob a política da OMS, o casal é explicado com uma lista das análises que eles têm que fazer por uma taxa, uma vez que nem todos estão “cobertos” pelos meios da OMS.
Estimulação ovariana
Com um protocolo longo, que é mais usado na prática médica russa, eles começam a estimular os ovários antes da próxima menstruação. Durante esse período, os medicamentos hormonais inibem a função ovariana. Assim é a preparação das glândulas sexuais para a principal estimulação. Em seguida, são prescritos medicamentos que devem promover o crescimento de um número maior de folículos. Quanto mais ovos podem ser obtidos, maior a probabilidade de gravidez.
Sem estímulo, uma mulher produz um óvulo maduro, muito raramente dois. Quando estimulado com drogas em uma mulher, 15 a 20 oócitos podem amadurecer ao mesmo tempo. Para estimular os ovários na maioria das vezes prescrevem drogas como "Puregon", "Orgalutran", "Menopur", "Meriofert", "Decapeptil" e outros. O uso dessas drogas é permitido em casa. Eles são administrados por via intramuscular ou subcutânea (um tiro no abdômen), muitas mulheres seguem as recomendações do próprio médico.
Durante a estimulação, uma mulher consulta um médico, testa o sangue em busca de níveis hormonais e também faz várias ultrassonografias dos ovários para avaliar a resposta das glândulas sexuais à estimulação. Se for excessivo, reduza a dose, se a resposta for insuficiente, aumente. Assim que os folículos com ovos maduros atingem 16-20 mm, é feita uma única injeção de hCG. Isso permite que os ovos amadureçam. Após esta injeção, os ovos podem ser colhidos após 34-36 horas.
Durante a estimulação, pode haver dores de cabeça, ganho de peso, náuseas, dor lancinante no abdome inferior e na parte inferior das costas.
Nesse estágio, é importante prevenir a síndrome de depleção do ovário (RIP), que ocorre como resultado da hiperestimulação das glândulas sexuais.
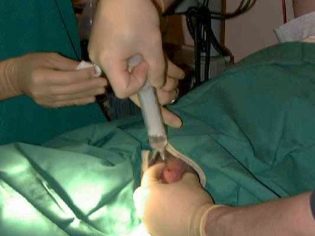
Coleta de ovos, punção
Oócitos maduros são coletados pelo método de punção. A agulha longa é inserida transvaginalmente nos folículos, de onde o fluido folicular é bombeado para fora com os ovos presentes. A precisão da manipulação é controlada por um transdutor de ultrassom. O procedimento é realizado sob anestesia geral. O anestésico é administrado pelo anestesiologista por via intravenosa.
Os conteúdos resultantes dos folículos são imediatamente transferidos para recipientes especiais e enviados para o laboratório de embriologia. Lá, os ovos serão liberados do líquido folicular e colocados em placas de Petri com meio nutriente.
A punção não dura mais de 15 minutos. Após o procedimento, a mulher permanece na clínica sob supervisão médica por mais 2,5-3 horas. Se não houver complicações, ela pode ir para casa. 12 horas antes da punção é proibido tomar comida, por 6-8 horas, não é recomendado beber água e outros líquidos, na véspera da manipulação sexual não é recomendado.
O procedimento que ocorre em uma pequena sala de cirurgia, você não pode vir com maquiagem, lentes de contato, jóias e jóias.
Após a punção no mesmo dia, as preparações de progesterona são prescritas no protocolo estimulado. Eles são necessários para manter a função do corpo lúteo, que é formado no local dos folículos perfurados. Se a fertilização in vitro for planejada para ser realizada com óvulos doados ou com ovos próprios, mas congelados antecipadamente, tome os medicamentos de progesterona de 14 a 15 dias do ciclo menstrual.
Esse suporte ajuda a trazer o endométrio do útero para um estado de relaxamento, no qual a implantação subsequente será mais fácil. Após a punção, é possível uma hemorragia curta e não abundante, além de aliviar a dor na parte inferior das costas e no baixo abdome para a direita e para a esquerda. Normalmente, eles passam em um dia.
Produção de esperma
Quando os oócitos são obtidos, o esperma é entregue ao laboratório de embriologia. Uma porção fresca do homem deve passar no mesmo dia. Normalmente, o esperma é produzido pela masturbação. Em algumas formas de infertilidade masculina, a ejaculação independente é impossível, ou o ejaculado não contém espermatozóides vivos. Neste caso, a coleta de células germinativas também é realizada sob anestesia geral. Dependendo das indicações individuais, uma biópsia testicular ou aspiração do epidídimo é realizada.
Se houver indicações de coleta cirúrgica de espermatozóides, o procedimento ocorre no mesmo dia em que a mulher é puncionada pelos ovários. Os espermatozóides resultantes são entregues ao laboratório, libertos do fluido seminal e, em seguida, os mais saudáveis e móveis são selecionados a partir do número total de células germinativas.
Fertilização e embrião cultivo
O processo de fertilização é realizado por embriologistas. Os melhores ovócitos selecionados são primeiramente mantidos em uma solução nutritiva por 4-5 horas, após o que você pode começar a fertilização. Este processo crucial em si pode ser realizado de duas maneiras principais. No primeiro caso, o esperma concentrado é adicionado à placa de Petri com oócitos, que já foi submetido à limpeza preliminar e triagem primária. No segundo caso, utiliza-se o método de injeção intracitoplasmática de espermatozóides (ICSI).
Se houver necessidade de usar óvulos congelados ou espermatozóides, eles são descongelados previamente e examinados quanto à integridade e viabilidade. Os crioprotocols não são inferiores em eficiência à fertilização com células germinativas nativas (frescas).
Com a fertilização in vitro na xícara, cerca de 100 mil espermatozóides devem cair em cada óvulo. Com o ICSI, o único espermatozóide é injetado "manualmente". É possível entender se a fertilização ocorreu em 2-4 horas. Após 16 horas, as mudanças se tornam aparentes no nível celular e já podem ser detectadas com microscópios poderosos. A conclusão final sobre se oócitos são fertilizados é feita em um dia.
Eles contam e fornecer uma avaliação inicial. Se o óvulo não for fertilizado no prato, a ICSI é recomendada, no entanto, isso aumenta significativamente o custo do protocolo. O ovo fertilizado é chamado de zigoto. No primeiro dia, tem só 1 célula, no segundo - já quatro, no terceiro - 8, no quarto - 16-20, e no quinto - de 40 para 200 jaulas.
No segundo dia de cultivo, é realizada a primeira avaliação da viabilidade dos embriões. Já na fase do zigoto, os médicos podem detectar doenças hereditárias, defeitos. Antes da transferência, apenas embriões de alta qualidade serão permitidos.
Nos dias 5-6, o embrião se torna blastocisto. Acredita-se que nesta fase os embriões se enraizem melhor. Mas a pergunta final sobre a data de transferência é decidida individualmente. O plantio pode ser realizado em qualquer dia, de 2 dias de cultivo a 6 dias.
Na fase de diagnóstico pré-implantação, os embriologistas, se houver uma receita para a genética, determinam o sexo dos embriões. Isso é feito apenas se os cônjuges forem portadores de doenças geneticamente ligadas ao cromossomo sexual, por exemplo, a hemofilia. Neste caso, apenas embriões de um certo sexo são plantados, o que não sofrerá de uma doença grave. O resto dos pares de embriões não estão definidos e não são divulgados, isso é proibido por lei.
Assim que o diagnóstico é concluído, os cônjuges são convidados a se transferir.
Transferência de embriões, replantio
Embriões que foram cultivados por cinco dias têm uma chance maior de implantar com sucesso, quando replantio, não há necessidade de um grande número de embriões transferidos. Ao replantar “dois dias” ou “três dias”, há riscos maiores de que os embriões não se enraízem, portanto, 2-3 embriões são injetados no útero da mulher.
Os cônjuges são mostrados fotos dos blastocistos resultantes com uma detalhada descrição embriológica deles e se oferecem para fazer uma escolha - quantos embriões serão plantados. Se conseguirem mais do que três, os médicos podem oferecer criopreservação de embriões remanescentes após a transferência.
Os embriões congelados que serão armazenados em um cryobank podem, posteriormente, ser reutilizados pelo par, por exemplo, se eles quiserem mais filhos, ou para re-protocolo no caso de o primeiro falhar.
Legalmente, os cônjuges têm a oportunidade não apenas de deixar embriões para armazenamento (por algum dinheiro), mas também de doá-los a outros casais que queiram ter filhos, assim como passar para as necessidades da ciência para estudo e experimentação. A decisão não é apelativa e é assinada.
Quando todas as formalidades são resolvidas, a mulher é levada para a pequena sala de cirurgia. Na cadeira ginecológica, o médico insere o número necessário de embriões através do cateter na cavidade uterina. O procedimento é indolor e rápido. Depois disso, durante uma hora, a mulher permanece em uma posição calma e fixa, sem se mover. Então ela recebe recomendações para o próximo estágio e pode ir para casa.
Período de implantação
Após a transferência do embrião para a mulher e seu cônjuge vem o período mais difícil - espera. Nos primeiros dias após o transplante, a mulher está no hospital. Ela é aconselhada a mentir mais, descansar, dormir o suficiente, comer cheio e se preocupar menos. Tomar um banho quente, nadar e levantar pesos enquanto aguarda a implantação é estritamente proibido.
A mulher deve cumprir todas as recomendações do médico, tomar medicamentos hormonais nas dosagens necessárias para apoiar a gravidez, caso ocorra. Sexo é contra-indicado, também é impossível se masturbar e experimentar um orgasmo de qualquer outra forma, porque a tensão dos músculos uterinos que acompanha o orgasmo feminino pode impedir a implantação do óvulo na camada funcional do endométrio.
Não é necessário esperar pelos sintomas e sinais especiais da gravidez, já que a implantação após fertilização in vitro muitas vezes ocorre muito mais tarde do que na concepção natural. Em média, considera-se bastante normal que a implantação ocorra em 3-8 dias após a transferência do embrião para a cavidade uterina.
O sangramento de implantação, que se manifesta como algumas gotas de secreção sanguinolenta ou serosa escassa no momento da fixação do óvulo, não é de todo e nem sempre, além disso, é difícil notar sangramento de implantação após o replantio de um "pique" que ocorre com frequência.
Indiretamente, os primeiros sintomas podem incluir um aumento na temperatura corporal uma semana ou mais após o transplante. Ela se levanta à noite ou à tarde e, a princípio, pode parecer a uma mulher que ela pegou um resfriado e está doente.
No entanto, apenas o diagnóstico oportuno da gravidez pode ser uma confirmação confiável do sucesso do protocolo de FIV.
Ocorreu uma gravidez?
O diagnóstico da “situação interessante” após a fertilização in vitro tem suas próprias características. Assim, as tiras de teste que as mulheres geralmente amam muito não são adequadas neste caso, porque a paciente recebeu tratamento hormonal a longo prazo, ela recebeu uma injeção de HCG e, portanto, o teste pode mostrar um resultado falso positivo.
A maneira mais confiável e confiável de descobrir se o protocolo de fertilização in vitro é bem-sucedido é o teste de sangue com hCG. Recomenda-se começar a fazê-lo a partir de 14 dias após o enxerto de embriões. Se a implantação for bem sucedida, uma concentração aumentada desse hormônio será detectada no sangue da mulher. Se não um bebê foi implantado, mas dois ou três de uma só vez, o nível do hormônio aumentou em proporção ao número de frutas.
Se o hormônio é detectado, mas seu nível é muito pequeno, a mulher é convidada a voltar em vários dias e doar sangue. Isso ajudará a entender se a gravidez está se desenvolvendo ou se um aborto esquecido, ectópico, ocorreu no momento mais precoce.
No 21º dia após o enxerto de embriões, o primeiro ultra-som é geralmente realizado. Isso ajudará a confirmar os dados dos testes laboratoriais. E após outros 10 dias, um segundo ultra-som é realizado, o que permite que a viabilidade do feto seja estabelecida. Considera-se o período de gestação após a FIV, como na gestação normal, ou seja, no momento da primeira ultrassonografia (21 dias após a transferência), a gestante já está com cinco semanas de gestação.
O segundo ultra-som completa completamente o protocolo bem sucedido de FIV. Uma mulher recebe um extrato sobre o tratamento realizado e é enviada para a clínica pré-natal no local de residência para obter a conta do dispensário.
Repetição IVF
Se for necessário fazer uma fertilização in vitro repetida, o casal terá que recolher novamente todos os exames e fazer testes. Por cota é permitido fazer FIV não mais que uma vez por ano. Por seu próprio dinheiro, um casal pode repetir os protocolos com mais frequência. Ao se preparar para a re-fertilização, se nem meio ano se passou, alguns testes daqueles coletados anteriormente ainda serão relevantes.
Recomenda-se que a FIV geralmente repetida após um ciclo com estimulação hormonal seja feita apenas 3 meses após a primeira. Este tempo é necessário para realizar um exame minucioso e identificar as causas de FIV malsucedida no protocolo anterior. Se uma mulher é fertilizada sem estimulação prévia e subsequente com hormônios, uma segunda tentativa pode ser feita no próximo mês.
Se a gravidez ocorreu, mas terminou em fracasso (aborto espontâneo, abortos perdidos, gravidez ectópica), a mulher, após o tratamento e exame adequados, é recomendada para aguardar 5-6 meses antes de planejar um novo protocolo.
Doador de fertilização in vitro
A fertilização in vitro com materiais biológicos doadores possui características próprias. Se você planeja usar um óvulo doador, é muito difícil escolher um doador por conta própria. Uma mulher deve ser completamente saudável, ela deve ter filhos concebidos e nascidos naturalmente, o doador e o receptor devem combinar um ao outro em termos de tipo sanguíneo e fator Rh, e também ter uma certa semelhança externa, porque uma criança que é suportada por uma mulher se parecerá do outro, sua mãe biológica. Um doador não pode ser um parente de sangue de um homem cujo esperma é planejado para ser usado no procedimento de fertilização in vitro.
O doador passa todos os testes necessários e entra no programa de doadores. Ele é um doador individual e sua família paga por seus serviços.
Se uma mulher recebe um óvulo doado de um banco, o doador é anônimo, a família poderá receber apenas informações gerais sobre ele - idade, ocupação, cor dos olhos, cabelo, tamanho do corpo, peso, altura. Todos os óvulos doados no cryobank foram cuidadosamente examinados e apenas os melhores dos melhores foram selecionados.
Os espermatozóides dos doadores também estão sob controle rigoroso, por seis meses depois de serem entregues, ele fica em quarentena até que os testes sejam recebidos, confirmando que o doador não tem infecções genitais, HIV e outras doenças. Doadores de esperma - homens em idade reprodutiva com um espermograma completamente saudável e normal. Futuros pais também receberão apenas informações gerais sobre seu doador - altura, peso, cor da pele e olhos, raça, idade, ocupação.
Protocolos com biomateriais de doadores custam muito mais à família.
Eficiência e resultados
A técnica de FIV cara e bastante complicada, infelizmente, não tem alta eficiência. Segundo as estatísticas na Rússia, apenas cerca de 35-45% dos protocolos terminam em sucesso. Acabar com a gravidez e dar à luz com sucesso apenas 80% das mulheres cujo protocolo foi bem sucedido. O fato de não haver garantias de gravidez está escrito no contrato sobre a prestação de serviços médicos, e os pacientes são informados sobre isso na fase preparatória da FIV.
Não mais de um terço das mulheres, segundo o Ministério da Saúde, engravidou na primeira tentativa. No entanto, com protocolos repetidos, a probabilidade de uma gravidez há muito esperada aumenta significativamente. Aproximadamente 10% - no caso do segundo protocolo e a mesma quantidade - na terceira tentativa.
A partir do Protocolo 4, a eficácia diminui, a probabilidade prevista de gravidez diminui, mas isso não impede que algumas mulheres façam 6 ou 7 ou mais tentativas, uma das quais é necessariamente bem-sucedida.
Em 60% dos casos de replantio de dois ou mais embriões, ocorre gravidez múltipla. O número de meninos e meninas concebidos usando FIV é quase o mesmo, mas após o ICSI, as meninas têm mais probabilidade de nascer, embora a diferença seja pequena - 51% das meninas contra 49% dos meninos.
Casais que conseguiram engravidar pela primeira vez, muitas vezes decidem re-fertilização in vitro após alguns anos. Mas o sucesso do protocolo pela primeira vez não garante a mesma eficiência durante a segunda tentativa.
Não muito raramente, após o primeiro protocolo de fertilização in vitro sem sucesso, uma mulher engravida surpreendentemente para todos de uma forma completamente natural. Isso acontece em 25% dos protocolos com falha. A terapia hormonal “lança” processos mais intensos no corpo, o sistema reprodutivo feminino é reconstruído e começa a funcionar em plena capacidade, portanto, em alguns casos, a gravidez torna-se bastante possível sem a fertilização in vitro repetida.
Quanto mais jovem a mulher, mais provável é o início da gravidez no protocolo de fertilização in vitro. A idade ideal, quando as chances de gravidez são bastante altas, é a idade de 30 anos. Altas chances e mulheres até 35 anos. Depois dos 35 anos, a probabilidade de engravidar no primeiro protocolo é reduzida para 30% e, aos 40 anos, estima-se que não seja superior a 20%. Depois de 43 anos, as chances não são mais do que 6-8%. No entanto, histórias são fatos conhecidos quando as mulheres podem engravidar através de fertilização in vitro, mesmo com a idade de 50 anos.
Quanto melhor o estado de saúde da mulher, maior a probabilidade de sucesso no protocolo de fertilização in vitro. Abortos realizados anteriormente, endometriose, miomas, cicatrizes uterinas como conseqüência de cirurgias experientes reduzem as chances de sucesso na implantação.
Protocolos repetidos com criomateriais - ovos congelados, embriões ou espermatozóides - não demonstram maior eficiência do que protocolos com óvulos e espermatozóides frescos. Sua eficácia está no par.
Mas os protocolos de FIV no ciclo natural sem suporte hormonal geralmente mostram resultados positivos mais baixos e raros do que tentativas com estimulação.
Gravidez e parto após fertilização in vitro
A abordagem da gravidez, que se originou da fertilização in vitro, deve ser completamente diferente, não o mesmo que durante uma gravidez natural.E não é que carregar um bebê (ou bebês) seja significativamente diferente, apenas uma mulher que lutou muito com a infertilidade, muito provavelmente, tem muitos problemas relacionados, que se tornaram a causa original da infertilidade.
Devido à idade e à doença, carregar um bebê após a fertilização in vitro torna-se mais arriscado.
No primeiro trimestre da gravidez, as mulheres têm uma alta probabilidade de aborto espontâneo, aborto espontâneo, desmaio da gravidez. Segundo várias estimativas, é cerca de 30-60%. As mulheres após fertilização in vitro geralmente estão grávidas de gêmeos ou trigêmeos, o que é um fator de risco adicional. Além disso, até o final do primeiro trimestre, quando a placenta começa a funcionar nas futuras mães, as mulheres após fertilização in vitro freqüentemente detectam malformações da placenta, anomalias de sua localização (apresentação, descolamento, envelhecimento prematuro).
O risco de aborto e criar hormônios que levou uma mulher na fase de estimulação dos ovários, e depois de replantar o embrião. Eles não apenas alteram o equilíbrio de poder no futuro sistema endócrino da mãe, mas também atuam como um fator que provoca o agravamento de antigas doenças crônicas, que nos estágios iniciais não contribuem para o nascimento de um bebê.
Na segunda metade do segundo trimestre e no terceiro trimestre, as mulheres que têm um filho concebido “in vitro” aumentam a probabilidade de desenvolver pré-eclâmpsia, bem como todas as complicações associadas a ele. A frequência de trabalho de parto prematuro é de cerca de 25-36%.
É por isso que, a partir do momento do registro, uma mulher vai ao seu obstetra-ginecologista com muito mais freqüência do que outras futuras mães farão. E também ela terá que fazer mais exames e mais vezes passar por certos exames.
Levar um bebê após a fertilização in vitro exige a responsabilidade de uma mulher e um grande desejo de dar à luz essa criança. Você só terá que comer direito, como o médico dirá, você terá que tomar comprimidos e vitaminas estritamente no horário, a qualquer momento você precisa estar pronto para ir ao hospital para a preservação da gravidez sem uma palavra.
Sem complicações, a gravidez após a fertilização in vitro ocorre em cerca de um terço das futuras mães, que usaram os métodos de cuidados reprodutivos. Mais seguramente carregue a criança e dê à luz a crianças da mulher que fez FIV sobre o fator masculino da infertilidade.
O parto pode ser natural e com cirurgia.
A segunda opção é preferível, e a maioria das mulheres recebe uma cesariana planejada para não arriscar a vida da mãe e do bebê, porque o processo de nascimento após a FIV também pode prosseguir com desvios e complicações.
Causas de fertilização in vitro sem sucesso
Infelizmente, nem sempre é possível descobrir as verdadeiras causas do fiasco, mas tentar fazer isso é necessário. Às vezes, as causas podem ser eliminadas, e o médico simplesmente precisa mudar o tipo de protocolo, mudar o medicamento ou a dosagem, para que ocorra a gravidez há muito esperada. As causas mais comuns de implantação são as seguintes:
- idade;
- altas concentrações de hormônio folículo-estimulante;
- um pequeno número de ovos obtidos;
- pequena quantidade de embriões obtidos durante a fertilização laboratorial;
- má qualidade de germe.
Entre as causas internas que mais freqüentemente impedem o início da gravidez após a transferência do embrião, pode-se notar o seguinte:
- endometriose;
- outros distúrbios endometriais;
- hidrossalpinge;
- incompatibilidade genética dos parceiros;
- excesso de peso, obesidade;
- qualidade de esperma insatisfatório.
Maus hábitos (fumar, beber álcool) reduzem a probabilidade de embriões se enraizarem. Mesmo o tabagismo passivo é perigoso. Muitas vezes a razão para o fracasso está nos processos imunológicos - o corpo da mulher ao nível da imunidade rejeita o óvulo fertilizado, mesmo se ele conseguisse se implantar.
Experiências, estresse, ansiedade, instabilidade emocional, conflitos em casa e no trabalho aumentam a probabilidade de perturbação na produção de hormônios sexuais por hormônios do estresse, como resultado da implantação, ou o óvulo fertilizado será rejeitado o mais rápido possível.
ECO-children - o que são eles?
Os bebês concebidos em um tubo de ensaio não são diferentes no nascimento de seus pares nascidos após a concepção natural. No entanto, rumores populares teimosamente prescrevem diferenças para eles, e um casal que está planejando a fertilização in vitro pode simplesmente se assustar com esses rumores improváveis que estão na comunidade em torno de crianças ecológicas. O mais assustador deles diz respeito às habilidades reprodutivas da própria criança.
Por alguma razão, acredita-se que a criança "eco-friendly" definitivamente será infrutífera quando crescer. As crianças que foram concebidas deste modo há cerca de 30-40 anos confirmam, por exemplo pessoal, que este não era o caso. A infertilidade é herdada apenas quando carrega causas genéticas. Em 99% dos casais que recorrem à fertilização in vitro, ela é adquirida, portanto, não pode ser herdada por crianças.
Se a infertilidade genética é conhecida, um geneticista vai saber sobre isso na fase de preparação do par para a fertilização in vitro, um protocolo com esperma ou óvulo doador será proposto para o casal. Muitas patologias genéticas podem ser rastreadas por embriologistas durante o diagnóstico pré-implantação. Além disso, a verdadeira infertilidade primária é bastante rara.
A segunda audiência diz respeito à saúde e longevidade dos bebês concebidos em um tubo de ensaio de laboratório. Há uma diferença, de fato, mas obviamente não para o pior. Devido à seleção preliminar de células germinativas de alta qualidade e diagnóstico, apenas os embriões mais fortes se sentam antes da transferência do embrião. Por isso, muitos pediatras dizem que as crianças "ekoshny" são mais fortes e mais duradouras, são menos propensos a adoecer, recuperam-se mais rapidamente.
Malformações congênitas em crianças concebidas em um protocolo de fertilização in vitro são encontradas na prática médica 45% menos freqüentemente do que em crianças normais. Às vezes, esses bebês se desenvolvem com o avanço do calendário de desenvolvimento. Eles são desejados, entes queridos, pais deram um monte de coisas para que os pequeninos os tivessem, portanto eles geralmente estão envolvidos em seu desenvolvimento com particular diligência.
Sobre a expectativa de vida dos eco-kids, é bastante difícil. A primeira menina, nascida graças a especialistas em fertilidade, comemorou recentemente seu 40º aniversário. Ela não reclama de sua saúde, cria seus filhos, então é mais correto retornar à questão da expectativa de vida em outros 50-60 anos. Então as estatísticas serão completas e abrangentes.
Alguns temem a atitude da religião para a fertilização in vitro. Os mais rigorosos para este método reprodutivo são católicos e ortodoxos. Os primeiros não tomam FIV sob qualquer forma ou formulário, sob quaisquer condições. Este último apenas recentemente fez uma advertência importante - a FIV tem o direito de existir apenas se o casal o tirar do desespero, se outro tratamento não tiver efeito, se a fertilização for realizada apenas com as células germinativas dos cônjuges e os médicos não destruírem os embriões remanescentes.
A maternidade substituta, os espermatozóides e os óvulos dos doadores não são aprovados pela Igreja Ortodoxa, pois acredita que isso viola o sacramento e a imunidade do casamento ortodoxo entre um homem e uma mulher.
No Islã, os requisitos são quase os mesmos - os biomateriais dos doadores são inaceitáveis, assim como a maternidade substituta. Mas a ressecção de embriões extras, bem como a desconsideração de embriões extras até a sua morte natural não é considerada infanticídio, já que os muçulmanos acreditam que a alma da criança só aparece em 4 meses de gravidez mães, trouxe seus anjos.
Algumas restrições sobre a fertilização in vitro impõem e os judeus. Eles geralmente não são contra a procriação, e até encorajam isso, mas proíbem a maternidade substituta, se um parente próximo se tornar uma mãe substituta.
Para o resto em Israel para casais estéreis, o estado paga por fertilização in vitro na medida do necessário até que os cônjuges tenham dois filhos.
Os mais leais são os budistas. Acreditam sinceramente que, para alcançar a felicidade, todos os métodos são bons se, naturalmente, não impedirem os outros de serem felizes também. Portanto, no budismo, qualquer tipo de fertilização in vitro é considerado aceitável se todos os participantes acabarem satisfeitos com o resultado e se tornarem felizes.
As pessoas que afirmam que uma criança ecológica não tem uma alma, que ele é um "desova", na maioria das vezes tem a ver com certas seitas que são destrutivas e bastante agressivas em si mesmas.
Mas também há casos isolados de rejeição pessoal da FIV e entre representantes de denominações oficiais. Assim, os problemas que os pais ortodoxos às vezes enfrentam podem dizer respeito à recusa de um padre em particular de batizar uma criança nascida por fertilização in vitro.
Esse problema tem uma solução - você só precisa encontrar outro padre mais adequado que esteja bem ciente das recomendações mais recentes do ROC em relação à fertilização in vitro.
Complicações e riscos após fertilização in vitro
A principal complicação após a FIV pode ser considerada as conseqüências da estimulação hormonal. Segundo alguns relatos, após várias tentativas estimuladas da mulher, os ovários se esgotam mais rapidamente, a menopausa ocorre mais cedo. A relação da fertilização in vitro com câncer não foi comprovada. Pelo contrário, ao contrário, os oncologistas e a maioria dos cientistas do mundo estão certos de que os tumores malignos no corpo feminino não são provocados pela fertilização in vitro. Segundo as estatísticas, o cancro desenvolve-se principalmente naqueles que têm um exame primário não revelaram o processo de começo, e a terapia hormonal acelerou o crescimento de tumor.
Se uma mulher antes da fertilização in vitro foi completamente saudável, e o exame de sangue para marcadores tumorais não mostrou anormalidades, então você não deve ter medo de câncer. A expectativa de vida das mulheres passou a fertilização in vitro também não afeta, porque a menopausa precoce, mesmo que seja iniciado, os anos de vida previstos não encurtar.
Teoricamente, as complicações podem ocorrer em qualquer fase da FIV - durante a estimulação, pode ocorrer síndrome de hiperestimulação, que pode levar à depleção ovariana, há muitas dessas histórias no Beiplan. Durante a punção ovariana, uma infecção pode se juntar, o sangramento pode ocorrer, uma recorrência de doenças crônicas pode se desenvolver após o replantio, mas a probabilidade de tais complicações é muito pequena.
Distúrbios endócrinos, que no organismo feminino são causados pela estimulação hormonal agressiva dos ovários, são facilmente eliminados, basta visitar um endocrinologista após o nascimento e passar por tratamento corretivo.
Problemas vasculares, cardiomiopatia, que teoricamente também podem ocorrer após a fertilização in vitro, são bastante fáceis de corrigir, visitando um terapeuta e um cardiologista.
A melhor oportunidade para avaliar todos os possíveis riscos antes de um procedimento de FIV é conversar com um médico que lhe informará sobre todas as conseqüências remotas e urgentes conhecidas pela ciência que podem ocorrer após um protocolo e uma gravidez bem-sucedida.
Custo de
Mesmo a FIV sob a política da OMS não garante que o casal não tenha custos adicionais. Durante o exame, os testes que não estão incluídos no programa MHI serão atribuídos, por exemplo, espermograma. O casal terá que fazê-lo às suas próprias custas. Como resultado, o montante não sairá tão pequeno, mas nem tão grande, como se o casal fizesse a fertilização in vitro inteiramente às suas próprias custas.
O custo de um protocolo de fertilização in vitro inclui exames básicos e exames, preparação, estimulação, punção, estudos embriológicos e seleção, transferência e apoio da gravidez durante o primeiro mês após o transplante. A criopreservação de ovos ou embriões remanescentes após o protocolo é paga separadamente. Células germinativas de dadores e embriões são pagos separadamente, se necessário.
Algumas clínicas para fins promocionais indicam apenas o preço de estágios individuais, por exemplo, apenas estimulação ovariana ou apenas transferência de embriões. Deve esclarecer o custo total do programa, se o preço parecer suspeitamente baixo. Na Rússia em 2018, em média, custos de fertilização in vitro de 150 mil rublos.
Você não deve presumir que a fertilização in vitro será mais barato para você em clínicas estrangeiras, este serviço é muito mais caro láPor exemplo, na Espanha, esse preço é, em média, cinco vezes maior do que na Rússia e nas clínicas da Alemanha - três vezes.
O custo da fertilização in vitro com um óvulo doador custa 250-300 mil rublos. Esperma de doador será mais barato pela metade. Os preços para o programa completo variam dependendo do acompanhamento do medicamento selecionado, dependendo da necessidade de realizar diagnósticos pré-implantação (aumenta o custo do protocolo em quase 40-80 mil rublos).
Os preços mais altos são observados em Moscou e na capital do norte - em média, de 180 a 260 mil rublos para o programa de fertilização in vitro, incluindo medicamentos. Em Volgograd e Voronezh, o custo médio é de 150 a 200 mil. Na região do Volga, o custo começa a partir de 120 mil e chega a 180 mil rublos.
Comentários
De acordo com as revistas, a fertilização in vitro dá a chance de se tornarem pais, e muitas mulheres e homens passam por não uma, não duas ou até três tentativas, para que seu filho ou filha nasça. Comentários daqueles que engravidaram começam pela primeira vez, apenas positivos.
As mulheres que, apesar de várias perfurações, ainda não conseguiram engravidar, estão procurando razões em si mesmas e na clínica, muitas vezes inclinando-se para a decisão de mudar a clínica e o médico assistente. Isso, de fato, geralmente funciona - O novo especialista reavalia a história do paciente e seleciona um novo protocolo, de fato, que acaba sendo mais bem-sucedido do que todos os anteriores.
As mulheres que fizeram fertilização in vitro sob a política de OMS freqüentemente relatam um tratamento menos atento do pessoal médico em muitas clínicas, independentemente da forma de propriedade da instituição de saúde. O protocolo é planejado com pressa, é realizado da mesma forma, os pacientes são colocados em prática e o médico simplesmente não tem tempo para se aprofundar nas circunstâncias pessoais de cada um de seus pacientes.
Entre as deficiências da mulher, indicam-se o alto custo dos cuidados reprodutivos, assim como o pesado sedimento psicológico, que permanece no caso de uma tentativa frustrada de lidar com a depressão sem a ajuda profissional de um psicoterapeuta ou psicólogo, às vezes quase impossível. Em alguns estágios, por exemplo, estimulação, a maioria das mulheres sofre muito, e no estágio de esperar pelo resultado, muitas vezes experimentam medo e ataques de pânico.
Informações interessantes sobre a fertilização in vitro, veja a próxima edição do programa "School of Doctor Komarovsky".