Ano ang screening sa panahon ng pagbubuntis at paano ito ginagawa?
Ang isa sa mga pinaka kapana-panabik na sandali para sa isang babae sa panahon ng childbearing period ay screening para sa congenital abnormalities ng fetus. Isinasagawa ang mga ito para sa lahat ng mga buntis na kababaihan, ngunit hindi lahat ng umaasam na ina ay sinabihan at ipinaliwanag nang detalyado kung anong uri ng pananaliksik ito at kung ano ito ay batay.
Sa bagay na ito, ang mga screening ay lumalaki sa isang masa ng mga pagtatangi, ang ilang kababaihan ay tumangging sumailalim sa mga pamamaraan upang "hindi pag-aaksaya ang kanilang mga ugat". Na ang mga diagnostic na ito ay, sasabihin namin sa artikulong ito.
Ano ito?
Screening ay screening, screening, pag-uuri. Ito ang kahulugan ng salitang ito ng Ingles, at ganap na ito ay nagpapakita ng kakanyahan ng mga diagnostic. Ang prenatal screening ay isang hanay ng mga pag-aaral na nagpapahintulot kalkulahin ang mga panganib ng genetic pathologies.
Mahalagang maunawaan na walang sinuman ang maaaring sabihin batay sa isang screening na ang isang babae ay may sakit na bata, ang mga resulta ng screening na ito ay hindi naiulat.
Ipinakita lamang nila kung gaano kalaki ang panganib ng kapanganakan para sa isang babae sa kanyang edad, anamnesis, pagkakaroon ng masamang gawi, atbp., Ng isang bata na may mga abnormal na genetic.
Ang screening ng prenatal sa panahon ng pagbubuntis ay ipinakilala sa pambansang antas at Ito ay naging sapilitang higit sa dalawang dekada na ang nakalilipas. Sa panahong ito, posible na makabuluhang bawasan ang bilang ng mga bata na ipinanganak na may mga kapansanan sa pag-unlad, at ang prenatal diagnosis ay may mahalagang papel sa ito.
Ang mga tuntunin kung saan ang mga pag-aaral na ito ay isinasagawa ay nagbibigay sa babae ng pagkakataong tapusin ang pagbubuntis kung ang kumpirmasyon ay hindi nakumpirma, o umalis at manganak ng isang bata na may patolohiya, ngunit gawin itong sadya.
Ang pagkatakot sa screening o pagtanggi na sumailalim ito ay hindi masyadong makatwiran. Matapos ang lahat, ang mga resulta ng simpleng pag-aaral na ito ay walang anumang bagay.
Kung ang mga ito ay nasa normal na hanay, ito ay nagpapatunay lamang na ang bata ay mahusay na ginagawa, at ang ina ay maaaring maging kalmado.
Kung ang isang babae ay nasa panganib, ayon sa mga resulta ng pagsusulit, hindi ito nangangahulugan na ang kanyang sanggol ay may sakit, ngunit maaaring ito ay mga batayan para sa karagdagang pananaliksik, na kung saan ay maaaring magpakita ng presensya o kawalan ng mga katutubo na abnormalidad na may 100% posibilidad.
Isinasagawa ang pag-screen nang walang bayad, sa anumang klinika sa antenatal, sa ilang panahon ng pagbubuntis. Kamakailan lamang, kapag ang pagbubuntis pagkatapos ng 30 o 35 taon ay hindi itinuturing na isang hindi pangkaraniwang kababalaghan, tulad ng pag-aaral ay partikular na mahalaga, dahil sa edad, at ito ay hindi isang lihim, ang mga panganib sa edad ng pagsilang ng sanggol na may mga anomalya ay nagdaragdag.
Anong mga panganib ang kinakalkula?
Siyempre, upang magbigay ng lahat ng mga posibleng pathologies na maaaring magkaroon ng isang bata, walang medikal na pamamaraan ay magagawang. Ang pagbubuntis ng prenatal ay hindi kataliwasan.Kinakalkula lamang ng mga pag-aaral ang posibilidad ng pagkakaroon ng isa sa mga sumusunod na mga pathology sa isang bata.
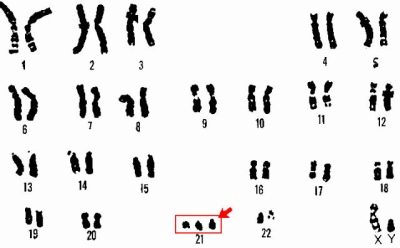
Down syndrome
Ito ay isang likas na pagbabago sa bilang ng mga chromosomes, kung saan 47 chromosomes ay nasa karyotype sa halip na 46. Ang dagdag na chromosome ay sinusunod sa 21 pares.
Ang syndrome ay may bilang ng mga tampok na pinagkalooban ng isang bata - isang flat na mukha, pagpapaikli ng bungo, isang flat likod ng ulo, mas maikling paa, at isang malawak at maikling leeg.
Sa 40% ng mga kaso, ang mga batang ito ay ipinanganak na may mga depekto sa likas na puso, sa 30% - na may strabismus. Ang mga batang ito ay tinatawag na "maaraw" para sa katotohanan na hindi sila agresibo, sila ay mabait at mapagmahal.
Ang patolohiya ay hindi napakabihirang tulad ng iniisip.
Bago ang pagpapakilala ng screening, nakilala siya sa isa sa 700 bagong mga sanggol. Pagkatapos ng screening ay naging nasa lahat ng pook, at ang mga kababaihan ay binigyan ng pagkakataong magpasya kung mag-iwan ng isang bata na may sindrom na ito, ang bilang ng mga "maaraw" na mga sanggol ay nabawasan - ngayon ay may higit sa 1,200 malulusog na mga bata para sa isang bagong panganak.
Pinatunayan ng mga genetika na isang direktang kaugnayan sa pagitan ng edad ng ina at ang posibilidad ng Down syndrome sa isang bata:
- ang isang batang babae sa 23 taong gulang ay maaaring makakuha ng tulad ng isang crumb na may posibilidad ng 1: 1563;
- isang babae sa 28-29 taong gulang ay may 1: 1000 na pagkakataon na magkaroon ng isang "maaraw" na bata;
- kung ang ina ay higit sa 35 taong gulang, ngunit hindi pa 39 taong gulang, ang panganib ay 1: 214;
- isang buntis sa edad na 45, ang isang panganib, sayang, ay 1: 19. Iyon ay, mula sa 19 babae sa edad na ito ang isa ay nagbibigay ng kapanganakan sa isang bata na may Down syndrome.
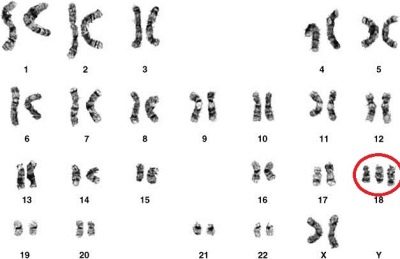
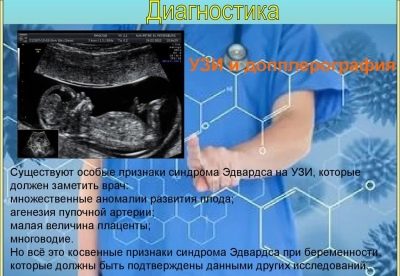
Edwards syndrome
Ang matinding congenital malformation na nauugnay sa trisomy 18 kromosoma ay mas karaniwan kaysa sa Down syndrome. Sa karaniwan, ang isa sa 3,000 mga bata ay maaaring teorya ay ipinanganak na may ganitong anomalya.
Sa kaso ng late-levers (pagkatapos ng 45 taon), ang panganib na ito ay tungkol sa 0.6-0.7%. Kadalasan, ang patolohiya ay nangyayari sa mga babaeng fetus. Ang mga panganib na magkaroon ng ganitong sanggol ay mas mataas sa mga babaeng may diyabetis.
Ang mga naturang mga bata ay ipinanganak sa oras, ngunit may mababang timbang (mga 2 kg). Kadalasan sa mga sanggol na may ganitong sindrom, ang bungo at istraktura ng mukha ay nabago. Mayroon silang napakaliit na mas mababang panga, isang maliit na bibig, makitid na maliliit na mata, deformed tainga - maaaring walang earlobe at trestle.
Ang pandinig na kanal ay hindi rin laging naroon, ngunit kahit na mayroong isa, ito ay lubhang mapakipot. Halos lahat ng mga bata ay may isang anomalya ng istraktura ng paa ng "tumba" uri, higit sa 60% ay may congenital heart defects. Ang lahat ng mga bata ay may mga anomalya ng cerebellum, matinding mental retardation, isang pagkahilig sa mga seizure.
Ang ganitong mga sanggol ay hindi nabubuhay nang mahaba - higit sa kalahati ay hindi nakatira hanggang sa 3 buwan. Lamang 5-6% ng mga bata ay maaaring mabuhay sa isang taon, bihirang mga yunit na nakataguyod makalipas ang kahit na matapos ang isang taon magdusa mula sa malubhang hindi mabilang oligoprenya.
Anencephaly
Ang mga ito ay mga depekto ng neural tube na maaaring mangyari sa ilalim ng impluwensiya ng mga salungat na kadahilanan sa mga maagang yugto ng pagbubuntis (sa pagitan ng 3 at 4 na linggo). Bilang resulta, ang fetus ay maaaring hindi pa nabuo o sa pangkalahatan ay maaaring walang mga hemispheres ng tserebral, maaaring walang mga vaults ng bungo.
Ang dami ng namamatay mula sa naturang depekto ay 100%., ang kalahati ng mga bata ay namatay sa utero, ang ikalawang kalahati ay maaaring ipinanganak, ngunit anim lamang sa isang dosenang ng mga ito ang namamahala upang manirahan ng hindi bababa sa isang pares ng mga oras. At ilan lamang ang namamahala upang mabuhay ng mga isang linggo.
Ang patolohiya na ito ay mas karaniwan sa maraming pagbubuntis, kapag ang isa sa mga kambal ay nagkakaroon sa kapinsalaan ng iba. Ang mga madalas na apektado anomalya ay mga batang babae.
Ang depekto ay nangyayari sa average sa isang kaso sa bawat 10 libong kapanganakan.
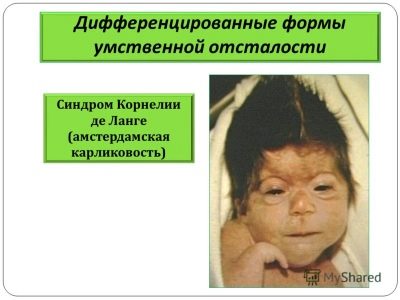
Cornelia de Lange syndrome
Ang sakit na ito ay itinuturing na namamana, nangyayari sa isang kaso bawat 10 libong kapanganakan. Ito ay nahahayag sa pamamagitan ng matinding paghihirap sa isip at maraming malformations.
Ang mga batang ito ay may isang pinaikling bungo, mga pangit na facial features, auricles, paningin, mga problema sa pagdinig, mga maikling limbs, at madalas na kulang sa mga daliri.
Ang mga bata sa karamihan ng mga kaso ay mayroon ding mga malformations ng mga panloob na organo - ang puso, bato, at maselang bahagi ng katawan.Sa 80% ng mga kaso, ang mga bata ay mga hindi nakakainis, hindi sila kahit na may kakayahang simpleng aktibidad ng kaisipan, kadalasan sila ay nagpapinsala, dahil huwag kontrolin ang aktibidad ng motor sa lahat.
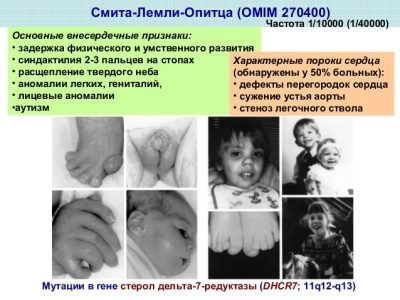
Smith-Lemli-Opitz syndrome
Ang sakit na ito ay nauugnay sa isang likas na kakulangan ng enzyme 7-dehydrocholesterol reductase, na nagbibigay ng pormasyon ng kolesterol, na kinakailangan para sa lahat ng nabubuhay na mga selula sa katawan.
Kung ang form ay banayad, ang mga sintomas ay maaaring limitado sa mga menor de edad na kapansanan sa isip at pisikal, na may malubhang porma, masalimuot na mga depekto at malalim na pag-iisip ng kaisipan ay posible.
Kadalasan, ang mga batang ito ay ipinanganak na may microcephaly, autism, depekto sa puso, baga, bato, organ ng digestive, pandinig, paningin, malubhang immunodeficiency, kurbada ng mga buto.
Ang bawat tatlumpu't tatatanda sa planeta ay ang tagapagdala ng sakit na ito, ngunit ang "may depekto" na gene DHCR7 ay hindi laging naililipat sa mga supling, isa lamang sa 20 libong sanggol ang maaaring ipanganak na may ganitong syndrome.
Gayunpaman, ang isang nakakatakot na bilang ng mga carrier ay sapilitang doktor na isama ang sindrom na ito sa kahulugan ng mga marker sa panahon ng screening ng prenatal.
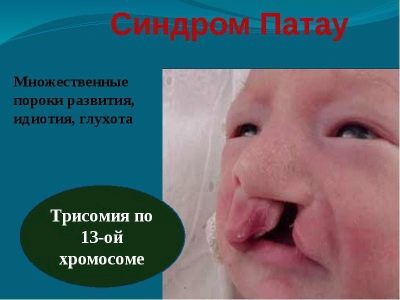
Patau syndrome
Ito ay isang genetic patolohiya na nauugnay sa isang sobrang 13 kromosoma. Ito ay nangyayari sa isang average na isang beses sa 10,000 paghahatid. Ang posibilidad ng isang sanggol na may ganitong patolohiya ay mas mataas sa mga ina na may kaugnayan sa edad. Sa kalahati ng lahat ng mga kaso, tulad ng pagbubuntis ay sinamahan ng polyhydramnios.
Ang mga bata ay ipinanganak na mababa ang timbang (mula sa 2 hanggang 2.5 kg), sila ay may pagbaba sa laki ng utak, maraming mga pathologies ng central nervous system, abnormal na pag-unlad ng mga mata, tainga, mukha, lamat, cyclopia (isang mata sa gitna ng noo).
Halos lahat ng mga bata ay may mga depekto sa puso, ilang karagdagang mga spleens, congenital hernia na may prolaps sa tiyan pader ng karamihan sa mga panloob na organo.
Siyam sa sampung sanggol na may Patau syndrome ang namamatay bago sila umabot sa edad na isa. Mga 2% ng mga nakaligtas ay maaaring mabuhay sa 5-7 taon. Nagdusa sila sa malalim na pag-iisip, hindi alam kung ano ang nangyayari, hindi sila may kakayahang elementarya sa pag-iisip.
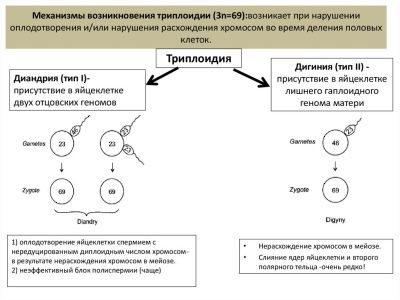
Non-molar triplody
Ang isang pagtaas sa bilang ng mga pares ng mga chromosome sa anumang antas ay maaaring nauugnay sa isang "error" sa paglilihi, kung, halimbawa, hindi isa ngunit dalawang spermatozoids ang pumasok sa itlog cell, at ang bawat isa ay nagdala ng 23 pares ng chromosomes.
Kasama ang genetika ng ina sa isang bata, hindi 46 mga chromosome ang inilatag, ngunit 69 o isa pang numero. Ang ganitong mga bata ay kadalasang namamatay sa utero. Ang mga bagong silang ay namamatay sa loob ng ilang oras o araw, dahil ang maraming mga depekto, panlabas at panloob, ay hindi tugma sa buhay.
Ito ay hindi isang namamana sakit, ito ay nangyayari sa pamamagitan ng pagkakataon. At sa susunod na pagbubuntis, ang parehong mga magulang ay may kaunting pagkakataon na ulitin ang mga negatibong karanasan. Pinapayagan ka rin ng prenatal screening na mahulaan ang posibleng mga panganib ng naturang patolohiya.
Ang lahat ng mga pathologies sa itaas, kung ang kanilang panganib ay mataas ayon sa mga resulta ng screening at kung nakumpirma ito bilang isang resulta ng isang karagdagang pagsusuri, na itinalaga dahil ang isang babae ay nasa panganib na grupo, ay mga batayan para sa pagwawakas ng pagbubuntis para sa isang kondisyong medikal sa anumang oras.
Walang sapilitang pagpapalaglag o artipisyal na panganganak, ang desisyon na mag-abala ay nananatiling may buntis.
Mga pamamaraan sa diagnostic
Simple ang mga pamamaraan sa pag-screen ng prenatal. Kabilang dito ang:
- ultratunog, na, batay sa ilang mga katangian na marker, ay nagbibigay-daan sa iyo upang hatulan ang posibleng pagkakaroon ng patolohiya;
- biochemical analysis ng dugo mula sa isang ugat, kung saan ang mga konsentrasyon ng ilang mga sangkap at hormones ay napansin, ang ilang mga halaga na kung saan ay katangian ng isa o iba pang mga congenital anomalya.
Tatlong screening ay isinasagawa sa panahon ng pagbubuntis:
- ang una laging hinirang para sa isang panahon ng 11-13 linggo;
- ang pangalawa gumastos sa panahon sa pagitan ng 16 at 18 linggo;
- ang ikatlo Maaaring gaganapin mula 32 hanggang 34 linggo, ngunit sa ilang konsultasyon ang mga katagang ito ay mas tapat - mula 30 hanggang 36 na linggo.
Para kanino kailangan ang screening?
Para sa lahat ng mga buntis na kababaihan na nakarehistro, ang mga pag-aaral sa screening ay pinlano at kanais-nais. Ngunit walang maaaring magbayad ng isang babae na mag-abuloy ng dugo mula sa isang ugat at gumawa ng isang ultrasound sa balangkas ng prenatal diagnosis - boluntaryo ito.
Samakatuwid, ang bawat babae ay dapat mag-isip muna sa lahat ng mga kahihinatnan ng kanyang pagtanggi sa naturang isang simple at ligtas na pamamaraan.
Una at pangunahin, ang pag-screen ay inirerekomenda para sa mga sumusunod na kategorya ng mga buntis na kababaihan:
- Ang mga umaasam na ina na nais magpanganak sa isang bata pagkatapos ng 35 taong gulang (kung ano ang isang bata na ito ay nasa isang hilera ay hindi mahalaga);
- Ang mga buntis na kababaihan na may mga anak na may mga kapansanan sa likas na kapitbahay, kabilang ang mga may mga chromosomal abnormalities, ay may mga kaso ng intrauterine fetal death dahil sa genetic disorders sa crumbs;
- buntis na kababaihan na dati ay nagkaroon ng dalawa o higit pang mga pagkapinsala sa isang hilera;
- mga kababaihan na kumuha ng mga gamot, mga gamot na hindi dapat matupok sa panahon ng pagbubuntis, sa maagang yugto ng pagpapaunlad ng sanggol (hanggang 13 na linggo). Kabilang dito ang mga hormone, antibiotics, ilang psychostimulants, at iba pang mga gamot;
- mga kababaihan na nag-isip ng isang sanggol bilang isang resulta ng incest (relasyon sa isang malapit na kamag-anak ng dugo - ama, kapatid na lalaki, anak na lalaki, atbp.);
- mga hinaharap na ina na nalantad sa radioactive radiation sa ilang sandali bago ang paglilihi, pati na rin ang mga kasosyo sa sekswal na nalantad sa gayong radiation;
- buntis na kababaihan na may mga kamag-anak na may genetic disorder sa pamilya, pati na rin kung tulad mga kamag-anak ay naroroon sa bahagi ng hinaharap na ama ng bata;
- mga hinaharap na ina na nagdadala ng isang bata na ang ama ay hindi itinatag, halimbawa, na ipinanganak sa pamamagitan ng IVF gamit ang donor sperm.
Paglalarawan ng pag-aaral - kung paano ang screening
Imposibleng tumawag sa prenatal screening isang eksaktong pag-aaral, dahil pinapakita lamang nito ang posibilidad ng patolohiya, ngunit hindi ang presensya nito. Samakatuwid, ang isang babae ay dapat malaman na ang mga marker na kung saan ang mga technicians ay umaasa at isang programa ng computer na kinakalkula ang posibilidad ay maaaring napansin sa kanyang dugo. hindi lamang dahil sa mga pathology sa bata.
Sa gayon, ang konsentrasyon ng ilang mga hormones ay nadagdagan o nabawasan bilang resulta ng pinakasimpleng karaniwang malamig, matinding respiratory viral infection, pagkalason sa pagkain, na pinagdudusahan ng buntis sa bisperas ng pag-aaral.
Maaaring maapektuhan ang mga indicator kakulangan ng pagtulog, paninigarilyo, matinding pagkabalisa. Kung magkakaroon ng gayong mga katotohanan, dapat babalaan ng babae ang kanyang doktor tungkol dito sa konsultasyon bago siya makakuha ng referral para sa screening.
Ang bawat isa sa screenings ay kanais-nais na kumuha ng isang araw, iyon ay, ang dugo mula sa isang ugat para sa biochemical na pananaliksik, at isang pagbisita sa opisina ng mga diagnostic ultrasound ay dapat maganap sa isang minimum na oras pagkakaiba.
Ang mga resulta ay magiging mas tumpak kung ang babae ay papunta sa ultrasound kaagad pagkatapos mag-donate ng dugo para sa pagtatasa. Ang mga resulta ay nagtutulungan sa bawat isa, ang data ng ultrasound at mga pagsusuri sa dugo ay hindi itinuturing nang hiwalay.
Unang pagsisiyasat at pag-decode ng mga resulta nito
Ang screening na ito ay tinatawag ding 1-trimester screening. Ang pinakamainam na oras para dito ay 11-13 na linggo.
Sa ilang konsultasyon ng kababaihan, ang mga tuntunin ay maaaring bahagyang magkaiba. Sa gayon, pinahihintulutang magsagawa ng pagsubok sa 10 buong linggo, sa linggo 11, at din sa 13 buong linggo bago ang obstetric na panahon ng 13 linggo at 6 na araw.
Ang pagsisiyasat ay nagsisimula sa ang katunayan na ang isang babae ay tinimbang, ang kanyang paglago ay nasusukat, at ang lahat ng mahalagang impormasyon na diagnostically na kinakailangan upang makalkula ang mga panganib ay ipapasok sa isang espesyal na form. Ang mas maraming impormasyon ay ipinahiwatig, mas mataas ang katumpakan ng pag-aaral.
Ang resulta ay nagdudulot pa rin ng isang programa sa kompyuter, walang damdamin at emosyon, walang pinapanigan, at samakatuwid ang pantaong kadahilanan dito ay mahalaga lamang sa yugto ng paghahanda - ang pagkolekta at pagproseso ng impormasyon.
Mahalaga para sa pagsusuri ay: ang edad ng mga magulang, lalo na ang mga ina, ang kanilang timbang, ang pagkakaroon ng malalang sakit (diyabetis, pathology ng puso, bato), namamana sakit, bilang ng mga pregnancies, panganganak, pagkawala ng gana at pagpapalaglag, masamang gawi (paninigarilyo, alak o droga) mga ama ng mga kamag-anak na may namamana sakit, genetic pathologies.
Ang unang screening ay itinuturing na ang pinakamahalaga sa tatlo. Nagbibigay ito ng pinaka kumpletong larawan ng kalusugan at pag-unlad ng sanggol.
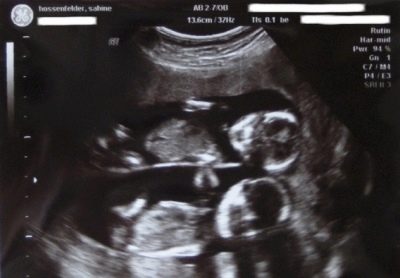
Sa opisina ng mga diagnostic ng ultrasound, naghihintay ang isang babae para sa pinaka-karaniwang pag-scan ng ultrasound, na malamang na ginawa niya upang kumpirmahin ang katunayan ng isang pagbubuntis.
Sa ultrasound sa pagtingin sa pag-aaral ng screening:
- Ang katawan ng mga crumbs - kung ang lahat ng mga limbs sa stock, kung ang mga ito ay matatagpuan. Kung ninanais, maaari ring bilangin ng diagnostician ang mga daliri sa mga kamay ng sanggol.
- Ang pagkakaroon ng mga panloob na organo - ang puso, bato.
- OG - circumference ng ulo ng sanggol. Ito ay isang mahalagang tagapagpahiwatig na diagnostically na nagbibigay-daan sa iyo upang hukom ang tamang pormasyon ng mga lobes ng utak.
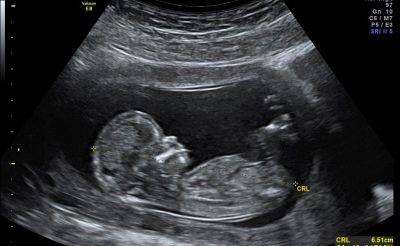
- KTR - ang layo mula sa tailbone sa korona. Pinapayagan kang hatulan ang paglago rate ng bata, pati na rin upang linawin ang tagal ng pagbubuntis na may katumpakan ng isang araw.
- LZR - ang fronto-occipital size ng fetus.
- Ang rate ng puso ay ang rate ng puso ng sanggol, tinukoy din ng diagnostiko kung ang tibok ng puso ay maindayog.
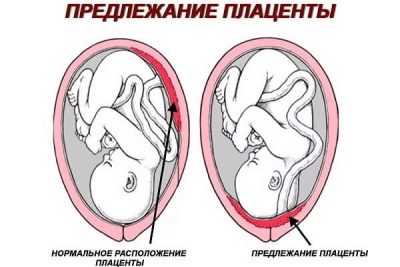
- Ang laki at lokasyon ng inunan, ang lugar ng kalakip.
- Ang bilang at kondisyon ng mga umbilical cord vessels (ilang mga genetic pathologies ay maaaring manifested sa pamamagitan ng isang pagbawas sa bilang ng mga vessels).
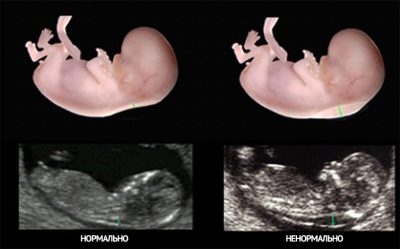
- Ang TVP ay ang pangunahing marker, na nagbibigay-daan upang hatulan ang posibilidad ng pinakakaraniwang patolohiya - Down syndrome, pati na rin ang ibang mga abnormalidad sa pag-unlad (Edwards syndrome, Turner syndrome, patolohiya ng istraktura ng mga buto, mga puso.
Ang kapal ng puwang ng kwelyo ay ang distansya mula sa balat patungo sa mga kalamnan at ligaments sa likod ng leeg ng pangsanggol.
Sinusukat ng TBP sa millimeters, at ang pampalapot ng balat na ito na katangian ng fold ng mga bata na may mga chromosomal abnormalities at mga depekto sa pag-unlad ay hindi kanais-nais.
Mga rate ng TVP para sa unang pag-screen ng tatlong buwan:
Gestational edad | Kapasidad sa puwang ng kolar |
10 linggo - 10 linggo + 6 na araw | 0.8-2.2 mm |
11 linggo - 11 linggo + 6 na araw | 0.8-2.4 mm |
12 linggo - 12 linggo + 6 na araw | 0.7-2.5 mm |
13 linggo - 13 linggo + 6 na araw | 0.7-2.7 mm |
Kaya, kung ang bata sa linggo 12 TVP sa itaas ng mga normal na halaga, at, hindi ilang ikasampu ng isang milimetro, ngunit higit pa, pagkatapos ng isang ultrasound ay muling ipahiwatig sa isang linggo o dalawa.
Ang isang bahagyang labis sa pamantayan ay hindi palaging nagsasalita tungkol sa patolohiya ng bata. Kaya, ayon sa mga istatistika, ang diagnosis ng "Down syndrome" sa 12% ng mga kaso ay nakumpirma na may TBP sa linggo 13 ng 3.3-3.5 mm, at para sa mga kababaihan na may pangsanggol na TVP na 2.8 mm kaysa sa normal na 2.5 mm, Ang disappointing diagnosis ay nakumpirma lamang sa 3% ng mga kaso.
Ang sobrang rate ng 8 mm mula sa itaas na limitasyon at higit pa - isang di-tuwirang pahiwatig ng posibilidad ng Turner syndrome, ang pagtaas ng 2.5-3 mm ay maaaring isang senyas na nagpapahiwatig ng posibilidad ng pagkakaroon ng mga naturang pathologies tulad ng Down syndrome, Edwards syndrome, at Patau syndrome. Pagkatapos ng 14 na linggo, ang TVP ay hindi nasusukat; wala itong diagnostic value. Upang makumpleto ang larawan ay kailangang data ng laboratoryo.
Bilang karagdagan sa TVP, ang diagnostician ay kinakailangang ituring bilang isang nagbibigay-kaalaman na tagapagpahiwatig ng CTE (coccyx parietal size).
Norms KTR sa unang screening:
Gestational edad | Kopchik-parietal size (KTR) |
10 linggo | 33-41 mm |
11 na linggo | 42-50 mm |
12 linggo | 51-59 mm |
13 na linggo | 62-73 mm |
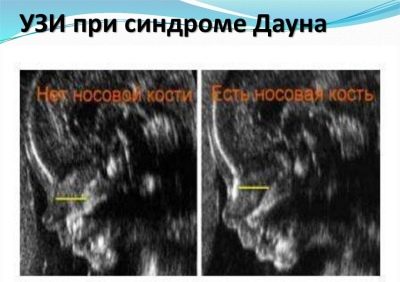
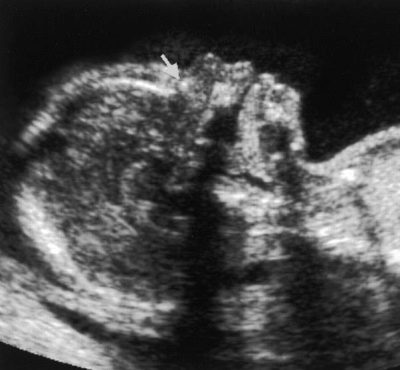
Ang isang napakahalagang marker ng unang tatlong buwan na pag-screen ng ultratunog ay isinasaalang-alang kahulugan ng buto ng ilong sa sanggol. Ang pagkawala nito (pagyupi) ay katangian ng maraming mga katutubo na genetic pathologies.
Ang pinakamalalaking karanasan ng mga ina sa hinaharap ay nauugnay sa napaka-buto na ito, dahil hindi lahat ng buntis ay may pagkakataon na suriin at sukatin ito.Kung ang sanggol ay nakaharap sa loob, bumalik sa ultrasound transducer, kailangan mong subukang gawing roll ang sanggol, kung hindi ito magdadala ng mga resulta, ang doktor ay maglalagay ng isang dash o magsulat na hindi posible upang masukat ang mga buto ng ilong.
Kadalasan, ang mga panuntunan para sa marker na ito ay sa halip ay di-makatwirang, dahil may mga taong may mga malalaking ilong, at may mga taong may maliit na snub-nosed na "mga pindutan." Ang likas na "ilong" theoretically ay maaaring makita sa ultrasound sa panahon ng unang screening. At ang isang maliit na spout ay maaaring maging isang tampok na namamana, at hindi isang tanda ng mga malformations.
Samakatuwid, ito ay mabuti kung sa unang pagsusuri ang spout ay matatagpuan, ito ay makikita sa doktor.
Kung hindi, hindi ka dapat magalit, maaari mong ulitin ang ultrasound scan sa loob ng ilang linggo o bisitahin ang isa pang espesyalista, dahil ang iba't ibang mga tao ay maaaring makakita ng isang bagay o hindi nakikita ito nang iba, hindi sa banggitin na ang ultrasound sa iba't ibang mga klinika ay ginagawa sa iba't ibang mga aparato. antas
Ang laki ng mga buto ng ilong (normal):
Gestational edad | Haba ng buto ng ilong |
10 linggo | Kadalasan hindi ito sinusukat, hindi sinusukat. |
11 na linggo | Hindi sinusukat |
12 -13 na linggo | 2.0-4.2 mm |
13-14 na linggo | 2.9-4.7 mm |
Ang pagsusuri ng dugo sa unang pag-screen ng tatlong buwan ay tinatawag na double test, dahil tinutukoy nito ang konsentrasyon dalawang napakahalagang sangkap:
- PAPP-A - protina ng plasma, na tumutukoy lamang sa mga buntis na kababaihan;
- HCG, mas partikular na β-hCG - chorionic gonadotropin ng tao, ang tinatawag na hormone sa pagbubuntis.
Ang mga rate ng hCG sa loob ng 10 hanggang 14 na linggo ay mula sa 0.5 hanggang 2.0 MoM.
Ang isang pagtaas sa dugo β-hCG ay maaaring isang di-tuwirang pag-sign ng Down syndrome sa isang bata, at ang isang makabuluhang pagbaba sa antas ng hormone na ito ay maaaring isang palatandaan ng Edwards syndrome.
Ang mas mataas na antas ng hCG ay maaaring matagpuan sa maraming pagbubuntis sa ganap na malusog na mga bata, sa isang buntis na may labis na timbang, may diabetes mellitus sa kasaysayan, pati na rin sa gestosis sa panahon ng pagbubuntis, sinamahan ng edema, nadagdagan ang presyon ng dugo.
Ang pagbaba ng HCG ay maaari ring dahil sa panganib ng pagkakuhakung ito ay naroroon sa babaeng ito, pati na rin kung sakaling maantala ang pag-unlad ng sanggol, na maaaring sinamahan ng placental na kakulangan.
Mga kaugalian ng protina ng plasma - protina PAPP-A:
- sa ika-11 linggo ng pagbubuntis - 0.46-3.73 MDU / ml;
- sa linggo 12 - 0.79-4.76 honey / ml;
- sa linggo 13 - 1.03-6.01 honey / ml;
- sa ika-14 linggo ng pagbubuntis - 1.47-8.54 IU / ml.
Dahil ang iba't ibang mga laboratoryo ay gumagamit ng iba't ibang mga reagent, mga pamamaraan ng trabaho, pagkatapos ay ang pagbabasa sa dalawang magkaibang laboratoryo, kung ang isang babae ay magbibigay ng dugo sa kapwa sa parehong araw, ay maaaring magkakaiba sa bawat isa. Samakatuwid, kaugalian ito, tulad ng sa kaso ng hCG, upang matukoy ang konsentrasyon ng isang sangkap sa MoM.
Ang pamantayan ng PAPP-A para sa unang tatlong buwan ay isang tagapagpahiwatig na nasa hanay na 0.5-2.0 MoM.
Ang pagbawas sa PAPP-A ay itinuturing na isang marker ng panganib para sa Edwards syndrome at Down syndrome, Patau. Gayundin, ang isang pagbaba sa protina ay maaaring mag-usap tungkol sa pagkamatay ng sanggol sa utero, tungkol sa kanyang malnutrisyon na may hindi sapat na pampalusog na nutrisyon.
Ang pagpapataas ng antas ng PAPP-A ay hindi dapat maging isang alalahanin kung nakita ang lahat ng iba pang mga marker bilang resulta ng screening (TVP, HCG ay nasa normal na range).
Kung inaakalang ang doktor na ang umaasang ina ay may mataas na antas ng PAPP-A, maaaring ipahiwatig nito na ang inunan ng gayong babae ay maaaring mababa, na wala siyang isa, ngunit dalawa o tatlong sanggol, at ang kanyang sanggol ay napakalaking, ang mga parameter nito ay lumampas sa edad. Minsan ang pagtaas sa antas ng protina na ito ng plasma ay nagpapahiwatig ng mas mataas na kapal ng inunan.
Karaniwang makikita ng babae ang mga resulta ng screening sa loob ng ilang araw o linggo. Ang lahat ay depende sa kung paano gumagana ang accredited laboratoryo sa rehiyon, kung gaano katagal ang queue.
Upang gawing simple ang pag-unawa sa kung ano ang nangyayari, subukan ang mga obstetrician-gynecologist na huwag i-load ang umaasam na ina na may mga numero, lobe at MoM, sinasabi lang nila na ang lahat ay nasa order o ang kailangang karagdagang pananaliksik ay kailangang gawin.
Ang tapos na form ng unang prenatal screening ay mukhang isang graph na may mga paliwanag, sa ibaba lamang - isang programang kompyuter na summarized sa lahat ng data tungkol sa babae at sa kanyang kalusugan, ang mga resulta ng ultratunog at ang konsentrasyon ng hCG at PAPP-A, ay nagbibigay ng mga panganib.
Halimbawa, ang Down syndrome - 1: 1546. Nangangahulugan ito na ang panganib ay mababa, sa isang bata, malamang, ang lahat ay maganda. Kung ang panganib ay itinalaga bilang 1:15 o 1:30, ang posibilidad ng pagkakaroon ng may sakit na sanggol ay mataas, mas detalyadong mga diagnostic ang kinakailangan upang maitatag ang katotohanan.
Pangalawang screening at decoding ng mga resulta nito
Ang pangalawang screening ay tinatawag na screening para sa 2 trimesters. Ito ay tumatagal ng lugar sa pagitan ng 16 at 20 na linggo. Ang pinakamahalagang panahon ay itinuturing na 16-18 na linggo.
Kasama sa pag-aaral ang diagnosis ng ultrasound ng sanggol, pati na rin ang mga pagsusuri sa biochemical na dugo - double, triple o quadruple test. Kapag nagsasagawa ng isang pag-aaral ay hindi na ito isang malaking papel na ginagampanan, kung ang isang babae ay sasailalim sa parehong eksaminasyon sa parehong oras.
Hindi pa matagal na ang nakalipas ay pinaniniwalaan na kung ang unang screen ay nagpakita ng walang abnormalidad, ang pangalawa ay hindi kinakailangan sa lahat, maliban sa mga babaeng nasa panganib.
Ngayon Ang ikalawang trimester screening ay itinuturing na pantay na boluntaryo Bilang una, gayunpaman, ang data nito ay hindi kumakatawan sa isang mahalagang halaga ng diagnostic bilang mga tagapagpahiwatig ng unang pag-aaral sa unang tatlong buwan.
Kaya, sa tanggapan ng mga diagnostic ng ultrasound, naghihintay ang isang buntis sa karaniwan at pamilyar na pamamaraan, na gagawin nang transvaginally (kung ang babae ay puno at ang pananaw sa pamamagitan ng pader ng tiyan ay mahirap) o transabdominal (na may sensor sa tiyan).
Ang diagnostician ay maingat na pag-aralan ang sanggol, masuri ang aktibidad ng motor nito, ang pagkakaroon at pagpapaunlad ng lahat ng mga organo.
Ang mga partikular na marker, tulad ng kapal ng puwang ng kwelyo, na may ultrasound sa unang tatlong buwan, sa ikalawang pag-aaral, hindi.
Ang pangkalahatang pag-unlad ng bata ay sinusuri, at ang data na nakuha ay sang-ayon sa mga variant ng average na normatibong halaga para sa edad na pagbubuntis.
Mga pamantayan ng fetometric para sa screening ng ultrasound para sa ikalawang trimester screening:
Obstetric term | BPR (laki ng ulo ng biparient) mm | LZR (sukat ng frontal-occipital) mm | DBK (haba ng hita) mm | WPC (humerus haba) mm | DKP (haba ng mga buto ng bisig) mm | Og (ulo sirkumperensiya) mm | Coolant (tiyan circumference) mm |
16 linggo | 26 hanggang 37 | 32 hanggang 49 | Mula 13 hanggang 23 | Mula 13 hanggang 23 | 12 hanggang 18 | 112-136 | 88-116 |
17 linggo | 29 hanggang 43 | 37 hanggang 58 | 16 hanggang 28 | 16 hanggang 27 | 15 hanggang 21 | 121-149 | 93-131 |
18 linggo | 32 hanggang 47 | 43 hanggang 64 | Mula 18 hanggang 32 | Mula 19 hanggang 31 | Mula sa 17 hanggang 23 | 131-162 | 104-144 |
19 linggo | Mula 36 hanggang 53 | Mula 48 hanggang 70 | 21 hanggang 35 | 21 hanggang 34 | Mula sa 20 hanggang 26 | 142-173 | 114-154 |
20 linggo | 38 hanggang 56 | Mula 53 hanggang 75 | 23 hanggang 37 | 24 hanggang 36 | 22 hanggang 29 | 154-186 | 124-164 |
Ang mga deviations mula sa mga na-average na mga parameter ay maaaring magsalita hindi lamang ng ilang mga pathologies, ngunit din ng mga namamana mga tampok ng hitsura. Samakatuwid, ang isang bihasang diagnostiko ay hindi kailanman matatakot ang isang buntis sa pamamagitan ng pagsasabi na ang kanyang anak ay may malaking ulo, kung nakikita niya na ang ulo ng kanyang ina ay masyadong malaki, at ang ama (na, sa daan, maaari kang kumuha sa iyo sa silid ng ultratunog) ay hindi rin mga taong may maliit na bungo.
Lumaki ang mga bata "jumps", at isang maliit na lag mula sa mga kaugalian ay hindi nangangahulugan na ang isang sanggol ay kulang sa nutrisyon, naghihirap mula sa hypotrophy o mga sakit sa katutubo. Ang paglihis mula sa karaniwang mga halaga na ipinahiwatig sa talahanayan ay tinasa nang paisa-isa ng doktor. Kung kinakailangan, ang mga karagdagang diagnostic procedure ay ibibigay sa babae.
Bilang karagdagan sa fetometric na mga parameter ng sanggol, sa ultrasound diagnosis room sa screening ng mid-pagbubuntis, ang babae ay sasabihin tungkol sa kung paano matatagpuan ang tot sa espasyo - pataas o pababa, at suriin ang mga internal organs nito, na ito ay napakahalaga upang maunawaan kung may anumang mga depekto sa kanilang pag-unlad:
- lateral ventricles ng utak - karaniwang hindi hihigit sa 10-11.5 mm;
- ang mga baga, pati na rin ang gulugod, bato, tiyan, pantog, ay ipinahiwatig bilang "normal" o "N" kung walang kakaiba sa kanila;
- Ang puso ay dapat may 4 camera.
Binibigyan ng pansin ng diagnostician ang lokasyon ng inunan. Kung sa unang tatlong buwan ito ay matatagpuan mababa, pagkatapos ay ang mga pagkakataon na sa pamamagitan ng pangalawang screening ang upuan ng sanggol ay tumaas ay mahusay. Ito ay kinuha sa account kung saan ang pader ng matris na ito ay naayos - sa harap o likod.
Mahalaga na makapagpasiya ang doktor sa paraan ng paghahatid.
Minsan ang lokasyon ng inunan sa nauuna na may-ari ng dingding ay nagdaragdag ng posibilidad ng pag-detachment; sa sitwasyong ito, maaaring mairekomenda ang seksyon ng caesarean. Ang pagiging mature ng inunan mismo sa panahon kung saan ang ikalawang pag-aaral ay isinasagawa ay may zero degree, at ang istraktura ng pediatric na lugar ay dapat na magkakatulad.
Tulad ng isang bagay kaIAG - index ng amniotic fluid, ay nagpapahiwatig ng dami ng tubig. Alam na natin na ang ilang mga likas na katutubo ay sinamahan ng mababang daloy ng tubig, ngunit ang indeks na ito mismo ay hindi maaaring isang palatandaan ng mga sakit sa genetiko. Sa halip, ito ay kinakailangan upang matukoy ang mga taktika ng karagdagang pamamahala ng pagbubuntis.
Ang mga pamantayan ng amniotic fluid index:
Gestational edad | Amniotic Index (mm) |
16 na linggo | 71-201 |
17 linggo | 77-211 |
18 linggo | 80-220 |
19 linggo | 83-225 |
20 linggo | 86-230 |
Ang espesyal na atensiyon sa pag-aaral sa ilalim ng pangalawang screening ay ibinibigay sa estado at mga tampok ng umbilical cord - ang kurdon, na kumonekta sa bata sa inunan. Karaniwan, naglalaman ito ng 3 mga sisidlan - dalawang arterya at isang ugat. Sa kanila ay may isang palitan sa pagitan ng bata at ina. Ang sanggol ay tumatanggap ng mga sustansya at mayaman sa dugo na dugo, at mga produktong metabolic at dugo na naglalaman ng carbon dioxide na ibabalik sa ina.
Kung mayroong 2 vessels lamang sa umbilical cord, ito ay maaaring tuwirang ipahiwatig ang Down syndrome at ilang iba pang mga chromosomal abnormalities, ngunit posible rin na ang trabaho ng nawawalang daluyan ay binabayaran ng umiiral na at ang bata ay malusog. Ang ganitong mga sanggol ay ipinanganak na weaker, kulang sa timbang, ngunit wala silang genetic abnormalities.
Ang doktor ay magpapayo sa buntis na huwag mag-alala tungkol sa nawawalang mga sisidlan sa umbilical cord kung ang iba pang mga tagapagpahiwatig ng ultrasound ay nasa normal na hanay, at ang double o triple test (biochemical blood test) ay hindi nagpapakita ng mga abnormalidad na binibigkas.
Ang isang pagsubok sa dugo ay kadalasang isang triple test. Ang konsentrasyon ng libreng hCG, libreng estriol at AFP (alpha-fetoprotein) ay natutukoy sa sample ng venous blood ng hinaharap na momya. Ang mga sangkap ay nagbibigay ng isang ideya tungkol sa kurso ng tindig ng bata at ang mga posibleng panganib ng mga genetic pathology sa sanggol.
Ang mga kaugalian sa iba't ibang mga laboratoryo ay indibidwal, upang ibuod ang iba't ibang data na ginamit na halaga sa MoM. Ang bawat isa sa tatlong marker sa isip ay namamalagi sa isang lugar sa pagitan ng 0.5-2.0 MoM.
Antas ng hCG sa pangalawang screening:
Obstetric term | Norm hCG (sinusukat sa ng / ml) |
16 na linggo | 4,66-50,0 |
17 linggo | 3,33-42,7 |
18 linggo | 3,84-33,2 |
19 linggo | 6,75 |
20 linggo | 5,26 |
Ang pagpapataas ng antas ng hormone na ito sa pangalawang screening ay madalas na nagpapahiwatig na ang babae ay may preeclampsia, mayroon siyang edema, protina sa ihi, siya ay nakuha o kumukuha ng ilang hormonal na gamot, halimbawa, upang i-save ang pagbubuntis.
Nadagdagang antas ng hCG sa mga kababaihan na may mga kambal o triplets. Minsan, ang pagtaas sa halaga ng sangkap na ito ay nagpapahiwatig na ang termino ay naitakda nang mali, at ang pagsasaayos ay kinakailangan.
Sa chromosomal na patolohiya tulad ng Down syndrome ay maaaring magpahiwatig ng isang makabuluhang labis sa itaas na hangganan ng hCG na may isang sabay-sabay na pagbawas sa iba pang dalawang bahagi ng triple test. Ang Alpha-fetoprotein at ang hormone estriol ay pathologically underestimated.
Ang antas ng libreng estriol sa pangalawang screen:
Obstetric term | Estriol Norm (sinusukat sa ng / ml) |
16-17 na linggo | 1,17-5,52 |
18-19 na linggo | 2,43-11,21 |
20 linggo | 3,8-10,0 |
Ang bahagyang pagtaas sa konsentrasyon ng babaeng sex hormone ay maaaring dahil sa maraming pregnancies, o sa katunayan na ang babae ay nagdala ng isang malaking sanggol.
Ang pagbawas sa hormone na ito ay maaaring ipahiwatig ang posibilidad ng mga depekto sa neural tube, at Down syndrome o sakit ng Turner, pati na rin ang Patau o Cornelia de Lange syndrome.Hindi lahat ng pagbaba sa sangkap na ito ay itinuturing na pathological, sinisimulan ng mga doktor na magalit ang alarma kapag ang antas ay binabawasan ng higit sa 40% ng average na halaga.
Ang isang pinababang antas ng estriol ay maaaring paminsan-minsan ay nagpapahiwatig ng isang pinainit na salungat na rhesus, ang banta ng hindi pa panahon kapanganakan, at hindi sapat na placental na pagpapakain ng bata.
Ang antas ng AFP sa ikalawang tatlong buwan
Obstetric term | Norms AFP (IU / ml) |
16 na linggo | 34,4 |
17 linggo | 39,0 |
18 linggo | 44,2 |
19 linggo | 50,2 |
20 linggo | 57,0 |
Ang isang makabuluhang labis sa tagapagpahiwatig ng alpha-fetoprotein ay maaaring isang di-tuwirang pag-sign ng pagkawala sa bata ng utak, sa kabuuan o bahagi, ng pathological lambot ng gulugod at iba pang mga kondisyon na likas sa congenital malformations ng neural tube.
Para sa mga buntis na babae, umaasa sa twins o triplets, ang pagtaas sa ACE ay ang ganap na pamantayan.
Ang pagbawas sa antas ng sangkap na ito sa dugo ng umaasam na ina ay maaaring isang indikasyon ng isang ganap na normal na pagbubuntis, habang kasama ang mataas na hCG at pinababang estriol, kung minsan ang indicator na ito ay nagpapahiwatig ng posibleng Down syndrome.
Kung ang fetus ay lubos na malusog, ang isang pagbaba sa AFP ay kadalasang sinasamahan ng maternal obesity o diabetes mellitus sa kasaysayan ng isang babae. Ang mababang lugar ng inunan ay nakakaapekto rin sa antas ng sangkap na ito, maaaring mas mababa sa normal ang AFP.
Ang mga resulta at mga resulta ng ikalawang trimester screening ay kinakalkula din gamit ang isang espesyal na programa sa computer, ngunit isinasaalang-alang na ang data at ang unang pag-aaral sa screening.
Ang isang doktor lamang ang maaaring makatulong sa pag-unawa sa posibilidad ng isang may sakit na sanggol na ipinanganak sa isang babae.
Isang karanasan na dalubhasang obstetrisyan-gynecologist personal na "suriin muli" ang hula ng computerpaghahambing sa mga konsentrasyon ng mga indibidwal na sangkap na may kasaysayan ng buntis, kasaysayan, personal na katangian, pati na rin ang mga protocol ng una at pangalawang ultrasound.
Ikatlong screening at mga resulta nito
Ang pangwakas, ikatlong pagsisiyasat ng mga namamana na sakit at iba pang mga pathological na pangsanggol ay isinasagawa sa 30-36 na linggo. Kadalasan, sinusubukan ng mga doktor na magreseta ng isang pag-aaral para sa 32-34 na linggo. Kasama sa pagsusuri ang ultratunog, pati na rin ang isang uri ng resulta ng dalawang nakaraang pag-aaral.
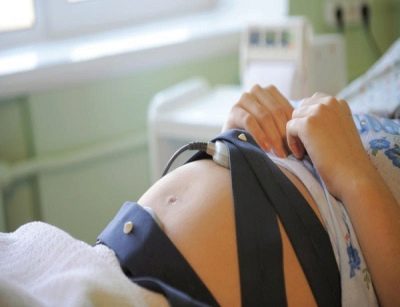
Bilang bahagi ng pag-uugali sa screening CTG (cardiotocography), Ang pamamaraan na ito ay nagbibigay-daan sa iyo upang maitaguyod kung paano ang pagbabago ng dalas ng puso ng sanggol sa mga paggalaw nito, kung gaano ang bilang ng mga paggalaw na ito ay malaki.
Ang mga babaeng nasa panganib ay hindi lamang nagdadala ng isang ultrasound scan, ngunit din ay itinalaga ng isang USDG (Doppler ultrasound), na nagpapahintulot sa amin upang tantyahin ang daloy ng daloy ng dugo sa mga arteries sa uterine. Ito ay nagpapahintulot sa iyo na gumawa ng isang mas tumpak na larawan kung paano nararamdaman ng hindi pa isinisilang sanggol, kung mayroon siyang hypoxic na estado, o kung mayroon siyang sapat na nutrients.
Sa ultrasound, sinuri ng diagnostiko ang fetometric na data ng bata, ang posisyon nito sa matris, ang halaga ng tubig, at tinatasa din ang kapal at antas ng pagkahinog ng inunan.
Mula sa 30 linggo ang inunan ay kadalasang "may edad" hanggang 1 degree, at mula sa 35 linggo hanggang sa pangalawa. Ayon sa kapal ng lugar ng mga bata, hinuhulaan ng mga eksperto ang kakayahang pansamantalang katawan na ito upang masunod ang mga pangangailangan ng mga mumo para sa mga sustansya.
Ang kapal ng inunan kapag gaganapin sa ikatlong trimester
Obstetric term | Placenta Thickness (mm) |
30 linggo | 23,9-39,5 |
31 na linggo | 24,6-40,6 |
32 linggo | 25,3-41,6 |
33 na linggo | 26,0-42,7 |
34 na linggo | 26,7-43,8 |
35 linggo | 27,5-44,8 |
36 na linggo | 28,0-46,0 |
Upang maging mas payat kaysa sa ito ay ibinigay sa pamamagitan ng mga kaugalian, ang inunan ay maaaring sa manipis at manipis na mga kababaihan, pati na rin sa mga umaasang mga ina na may mga nakakahawang sakit sa panahon ng pagbubuntis.
Ang pagpapaputok ng lugar ng mga bata ay madalas na nagpapahiwatig ng pagkakaroon ng Rh-conflict, ito ay katangian sa ikatlong tatlong buwan para sa mga kababaihan na nagdurusa sa diyabetis, preeclampsia. Ang marker ng mga chromosomal abnormalities ay ang kapal ng inunan.
Ang fetometry ng mga bata sa mga termino na ito ay maaaring naiiba nang malaki mula sa mga pamantayan ng normatibo, sapagkat ang lahat ay ipinanganak na may iba't ibang mga parameter, timbang, bawat katulad sa kanilang ina at ama.
Ang mga pagsusuri ng dugo para sa mga biochemical marker sa ikatlong tatlong buwan ay hindi pumasa.Limitado sa karaniwang listahan ng mga pagsusulit - pangkalahatang pagsusuri ng dugo at ihi.
Kung ang screening ay nagpakita ng mga abnormalidad
Kung ang verdict ng isang programa ng computer na pag-aaral ng data na nakuha bilang isang resulta ng screening ay nagpapakita ng isang mataas na panganib ng pagkakaroon ng isang bata na may mga pathologies unlad, chromosomal at namamana sakit, ito ay hindi kanais-nais, ngunit hindi nakamamatay.
Ang lahat ay hindi nawala, at ang bata ay maaaring maging malusog. Upang linawin ang isyung ito nang detalyado, ang mga nagsasalakay na pag-aaral ay maaaring italaga sa isang babae.
Ang katumpakan ng naturang mga pamamaraan ay malapit sa 99.9%. Ang mga ito ay sinabi nang detalyado sa umaasam na ina at sila ay tiyak na nagbibigay ng oras upang isipin kung talagang nais niyang malaman ang katotohanan sa anumang gastos, dahil sa anumang paraan ang mga pamamaraan mismo, na nagpapahintulot upang magtatag ng tumpak na pagsusuri, ay kumakatawan sa isang panganib sa pangangalaga ng pagbubuntis.
Upang magsimula, ang isang babae ay ipinadala para sa isang konsultasyon sa genetika. Ang espesyalista na ito ay "rechecks" ang mga resulta na ibinigay ng computer, at din direktang sa invasive diagnostics.
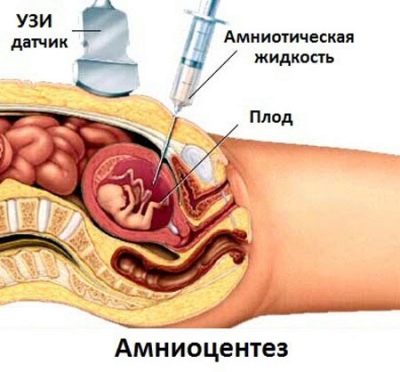
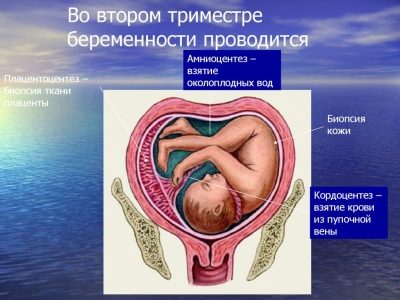
Para sa pag-aaral, hindi ang mga sample ng dugo at tisyu ng ina ay kinuha, ngunit ang mga sample ng tisyu at dugo ng sanggol, pati na rin ang amniotic fluid.
Anuman, kahit na ang pinakaligtas, umiiral na paraan - amniocentesis - ay nauugnay sa panganib ng pagkawala ng pagbubuntis. Sa karaniwan, ang panganib ng impeksiyon at pagwawakas ng pagbubuntis mula 1.5 hanggang 5%. Hindi ito maaaring bale-walain sa pamamagitan ng pagsang-ayon sa gayong pamamaraan.
Kung ang mga resulta ng unang screening ay negatibo, ang isang babae ay maaaring inireseta:
- chorionic villus biopsy (hanggang 12 linggo);
- amniocentesis (amniotic fluid sampling para sa pagtatasa).
Kung ang hinaharap na ina at ang kanyang doktor na pagpapagamot ay inalertuhan ng mga resulta ng ikalawang screening, Maaaring magpasya na magsagawa ng mga sumusunod na pamamaraan ng diagnostic:
- amniocentesis;
- amnioscopy (visual na pagsusuri ng ovum sa tulong ng isang manipis na may kakayahang umangkop na endoscope - gumanap lamang mula sa 17 linggo ng pagbubuntis);
- placentocentesis (sampling para sa pagtatasa ng mga selula ng "mga lugar ng bata", na gaganapin mula 18 hanggang 22 linggo);
- cordocentesis (ang dugo ng isang bata ay kinuha para sa mga pagsubok sa laboratoryo, ito ay isinasagawa mula sa linggo 18);
- fetoscopy (pagsusuri ng bata na may endoscope at pagkuha ng isang piraso ng pangsanggol na balat para sa pagtatasa. Ang pamamaraan ay maaaring isagawa mula 18 hanggang 24 na linggo).
Ang isang manipis na instrumento ng kirurhiko ay maaaring ipasok sa tatlong paraan - sa pamamagitan ng dingding ng tiyan, sa pamamagitan ng cervical canal at sa pamamagitan ng pagbutas sa vaginal fornix. Ang pagpili ng isang partikular na pamamaraan ay ang gawain ng mga espesyalista na alam eksakto kung paano at kung saan eksaktong isang partikular na babae ay may inunan.
Ang buong pamamaraan ay isinasagawa sa ilalim ng pangangasiwa ng isang nakaranas, kwalipikadong doktor sa diagnostic ng ultrasound; ang lahat ng nangyayari sa real-time na mode ay tumutulong upang subaybayan ang ultrasound scanner.
Ang panganib ng naturang pagsasaliksik ay ang posibilidad ng maagang paglabas ng tubig, pagpapalaglag. Ang mumo sa sinapupunan ay maaaring nasugatan ng isang matalim na manipis na instrumento, placental abruption, ang pamamaga ng mga fetal membrane ay maaaring magsimula. Ang ina ay maaaring makakuha ng sugat, ang integridad ng kanyang mga bituka at pantog ay nanganganib.
Alam ito, ang bawat babae ay may karapatang magpasya para sa kanyang sarili kung sumang-ayon sa isang invasive diagnosis o hindi. Pumunta siya sa pamamaraan na walang sinuman.
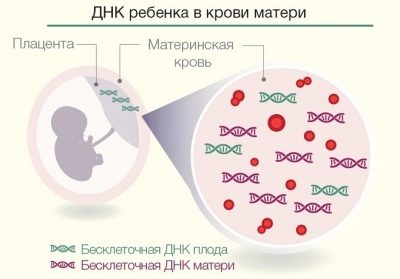
Mula noong 2012, isang bagong paraan ng pananaliksik ang isinagawa sa Russia - non-invasive prenatal DNA test. Hindi tulad ng mga nagsasalakay na pamamaraan na inilarawan sa itaas, maaari itong maisagawa na sa ika-9 linggo ng pagbubuntis.
Ang kakanyahan ng pamamaraan ay ang paghiwalay sa mga molecule ng DNA ng bata mula sa dugo ng ina, dahil ang sariling suplay ng dugo ng sanggol ay nagtatrabaho para sa sanggol mula noong ika-8 linggo ng pagbubuntis, at ang ilan sa mga pulang selula nito ay pumapasok sa daluyan ng dugo ng ina.
Ang gawain ng tekniko ay upang mahanap ang mga pulang selula ng dugo, ihiwalay ang DNA mula sa kanila at matukoy kung ang bata ay may anumang mga likas na pagkapanganak. Sa parehong oras, ang pamamaraan ay nagpapahintulot sa paghahanap ng hindi lamang ang pagkakaroon ng gross chromosomal abnormalities, kundi pati na rin ang iba pang mga gene mutation, na hindi maaaring kinikilala ng anumang iba pang paraan.Gayundin, ang ina na may katumpakan na 99.9% ay ipaalam sa kasarian ng sanggol na nasa 9 na linggo ng pagbubuntis.
Ang ganitong mga pagsubok, sa kasamaang palad, ay hindi pa kasama sa pakete ng segurong pangkalusugan, at sa gayon ay binabayaran. Ang kanilang karaniwang gastos ay mula 40 hanggang 55 libong rubles. Inaalok ito ng maraming mga pribadong medikal na klinika sa genetic.
Ang downside ay na ang isang nagsasalakay pagsubok na may isang mabutas ng pangsanggol pantog ay dapat pa rin naipasa kung ang isang di-nagsasalakay pagsubok ng DNA ay nagpapakita na may mga deviations.
Ang mga resulta ng naturang isang makabagong pagsubok ay hindi pa tinanggap ng mga gynecological na ospital at maternity hospital bilang batayan para sa pagwawakas ng pagbubuntis sa loob ng mahabang panahon para sa mga medikal na dahilan.
Paghahanda sa Screening
Ang resulta ng screening sa babaeng konsultasyon ay maaaring mali sa parehong positibo at sa isang negatibong direksyon, kung ang isang babae ay hindi isinasaalang-alang ang negatibong epekto sa kanyang katawan ng ilang mga kadahilanan, tulad ng gamot o malubhang stress. Samakatuwid, inirerekomenda ng mga doktor na maingat na naghahanda para sa pagpasa ng isang simpleng pag-aaral.
Tatlong araw bago ang screening Hindi inirerekumenda na kumain ng mataba, pinirito at maanghang na pagkain. Maaaring masira ang mga resulta ng mga pagsusuri sa biochemical blood.
Ipinapahiwatig din ng diyeta ang pagtanggi ng tsokolate, cake, dalandan, limon at iba pang mga bunga ng sitrus, pati na rin ang mga pinausukang karne.
Mag-donate ng dugo ay dapat na walang laman na tiyan. Ngunit sa isang konsultasyon maaari kang kumuha ng crackers o isang maliit na tsokolate bar upang kumain ito pagkatapos ng pagbibigay ng dugo bago dumaan sa ultrasound procedure.
Ang isang bata sa ilalim ng impluwensiya ng isang kinakain na tsokolate mom ay lilipat na mas aktibo, at magagawang "lumitaw" sa diagnostician sa lahat ng kaluwalhatian nito. Ang isang walang laman na tiyan ay hindi nangangahulugan na sa loob ng tatlong araw ay dapat mamatay ng isang babae ang kanyang sarili at ang kanyang sanggol. Upang matagumpay na mag-donate ng dugo sa biochemistry, sapat na hindi kumain ng hindi bababa sa 6 na oras bago kumukuha ng dugo.
Para sa isang linggo, ang lahat ng mga nakababahalang bagay ay dapat na hindi kasama, mula noong gabi bago ang eksaminasyon, ang isang babae ay dapat kumuha ng gamot na nagpapababa sa pagbuo ng gas sa bituka upang ang "usbong" bituka ay hindi nagiging sanhi ng compression ng mga bahagi ng tiyan at hindi nakakaapekto sa mga resulta ng ultrasound. Ligtas para sa hinaharap na mga gamot ng ina - «Espumizan».
Hindi kinakailangan upang punan ang pantog, sa oras na ito (10-13 linggo) ang fetus ay malinaw na nakikita nang hindi pinupunan ang pantog.
Katumpakan ng pananaliksik
Ang katumpakan ng second-trimester screening ay mas mababa kaysa sa unang screening, bagaman ang mga resulta nito ay nagtataas ng maraming mga katanungan. Kaya, paminsan-minsan lumalabas na ang isang babae na binigyan ng mataas na panganib ay nagbibigay ng kapanganakan sa isang ganap na malusog na sanggol, at isang batang babae na sinabi na ang lahat ng bagay ay "normal" ay nagiging ina ng isang bata na may malubhang genetic pathologies at pag-unlad anomalya.
Ang mga eksaktong pag-aaral ay itinuturing tanging nagsasalakay na mga pamamaraan ng diagnostic. Ang katumpakan ng screening detection ng Down syndrome gamit ang mga pagsusuri ng dugo at ultratunog sa pamamagitan ng mga eksperto ay tinatantya sa tungkol sa 85%. Ang trisomy 18 screening ay nagpapakita na may katumpakan ng 77%. Gayunpaman, ang mga ito ay mga numero ng mga opisyal na istatistika, sa pagsasanay lahat ng bagay ay mas kawili-wili.
Ang bilang ng mga huwad-positibo at huwad-negatibong screening ay kamakailan ay nadagdagan. Ito ay hindi dahil sa ang katunayan na ang mga doktor ay nagsimulang magtrabaho mas masahol pa. Maraming kababaihan na umaasa sa kakayahan ng mga binayarang dalubhasa na subukan ang pagsasaliksik para sa kanilang sariling pera sa isang bayad na sentro, at may mga eksaminasyon sa ultrasound ay hindi laging ginagawa ng mga espesyalista na may internasyonal na pag-access sa pagsasagawa ng ganitong uri ng pananaliksik.
Ang bilang ng mga maling pag-aaral ay lumalaki din, yamang kahit ang mga taong nabubuhay ay nagtatrabaho sa modernong kagamitan sa mga laboratoryo.
Mayroong laging isang pagkakataon na ang doktor ay hindi napansin ang isang bagay sa ultrasound o hindi nakikita kung ano ang naroroon, at ang mga assistant ng laboratoryo ay gumawa ng elementary technical error. Samakatuwid, paminsan-minsan ang data mula sa isang laboratoryo ay dapat rechecked sa isa pa.
Pinakamabuting sumailalim sa pag-aaral ng screening sa konsultasyon sa lugar ng paninirahan - nariyan ang mga doktor ay hindi lamang natatanggap ng mga admission sa ganitong uri ng pagsusuri, kundi pati na rin ng maraming karanasan sa pagsasakatuparan nito.
Mahalaga na manatiling kalmado at paniwalaan na ang lahat ay magiging maganda sa bata, nang hindi binibigyan ang pagkakataon na matutunan ang kalagayan ng sanggol hangga't maaari. Ang pag-screen ay nagbibigay ng pagkakataon.